Ministerio de Salud
NORMAS NACIONALES DE VACUNACION
Resolución 498/2008
Apruébase la V Actualización de Normas Nacionales de Vacunación; normativa que se incorporará al Programa Nacional de Garantía de Control.
Bs. As., 20/5/2008
VISTO el expediente NΊ 2002-3018/07-7 del Registro del MINISTERIO DE SALUD, la Resolución Ministerial NΊ 20 del 28 de mayo de 2003, y
CONSIDERANDO:
Que por Resolución Ministerial NΊ 20 de fecha 28 de mayo de 2003 se aprobó la IV ACTUALIZACION DE NORMAS NACIONALES DE VACUNACION.
Que es necesario actualizar las NORMAS NACIONALES DE VACUNACION, para su implementación inmediata, las que se inscriben en las Políticas Sustantivas de este Ministerio, orientadas a la prevención de las enfermedades inmunoprevenibles.
Que a fin de dar cumplimiento a la mencionada tarea, fueron convocados profesionales de distintos organismos del ámbito oficial, autoridades científicas y expertos para revisar, actualizar y redactar las NORMAS NACIONALES DE VACUNACION.
Que se han actualizado los conceptos de generalidades de vacunas, de cadena de frío, equipamiento, almacenaje y manipulación, termoestabilidad de vacunas, manejo de frascos de multidosis abiertos, vacunas combinadas, vacunas en pacientes en situaciones especiales, vacunas en adulto, seguridad en vacunas y vigilancia pos vacuna, incorporándose modificaciones a la ficha de efectos postvacunales que distribuye la ADMINISTRACION NACIONAL DE MEDICAMENTOS, ALIMENTOS Y TECNOLOGIA MEDICA (ANMAT).
Que el PROGRAMA NACIONAL DE INMUNIZACIONES ha incorporado por Resolución Ministerial NΊ 653 del 13 de junio de 2005, con carácter gratuito y obligatorio, la vacunación con una dosis contra la HEPATITIS A en niños de UN (1) año de edad.
Que la vacuna contra la HEPATITIS A en niños de UN (1) año de edad, integra el Calendario Nacional de Vacunación.
Que el PROGRAMA NACIONAL DE INMUNIZACIONES ha incorporado por Resolución Ministerial NΊ 48 del 23 de enero de 2007, con carácter gratuito y obligatorio, la vacunación contra la FIEBRE HEMORRAGICA ARGENTINA en poblaciones de riesgo a partir de los QUINCE (15) años de edad.
Que el PROGRAMA NACIONAL DE INMUNIZACIONES ha eliminado por Resolución Ministerial NΊ 195 del 22 de febrero de 2007, la vacunación de refuerzo con vacuna BCG al ingreso escolar o a los SEIS (6) años.
Que la Resolución Ministerial 857 del 17 de julio de 2007 establece la obligatoriedad de aplicación de la vacuna antiamarílica a toda persona que habite en áreas de alto riesgo para fiebre amarilla y a los viajeros que ingresan o salen de zonas endémicas o epidémicas.
Que en consecuencia resulta imprescindible asegurar la ejecución de las mencionadas NORMAS, a fin de garantizar la equidad, eficacia y eficiencia en el control de las enfermedades inmunoprevenibles.
Que la DIRECCION GENERAL DE ASUNTOS JURIDICOS ha tomado la intervención de su competencia.
Que la presente medida se dicta en ejercicio de las facultades conferidas por la Ley de Ministerios - T.O. 1992.
Por ello,
LA MINISTRA DE SALUD
RESUELVE:
Artículo 1Ί Apruébase la V ACTUALIZACION DE NORMAS NACIONALES DE VACUNACION que como ANEXO I forma parte integrante de la presente.
Art. 2Ί Deróguese la Resolución Ministerial NΊ 20 del 28 de mayo de 2003.
Art. 3Ί Incorpórese esta Normativa al Programa Nacional de Garantía de Control.
Art. 4Ί Regístrese, comuníquese, publíquese, dése a la Dirección Nacional del Registro Oficial y archívese. María G. Ocaña.
ANEXO I

Representación OPS/OMS Argentina
AUTORIDADES
Ministra de Salud de la Nación
Lic. Graciela Ocaña
Secretario de Promoción y Programas Sanitarios
Dr. Juan Carlos Nadalich
Subsecretaria de Prevención de Enfermedades y Control de Riesgo
Dra. Silvia Simoncini
Director Nacional de Prevención de Enfermedades y Riesgo
Dr. Hugo Fernández
Directora de Epidemiología
Dra. Elena Pedroni
Jefa del Programa Nacional de Inmunizaciones
Dra. Carla Vizzotti
Actualización de las Normas Nacionales de Vacunación
(Edición 2008)
Programa Nacional de Inmunizaciones
Dra. Carla Vizzotti
Coordinadora del Equipo de Elaboración y Revisión de Normas del Programa Nacional Inmunizaciones
Dra. Angela S. de Gentile
|
Coordinadores de Grupo |
Dra. Inés Bignone |
|
Dr. Bonvehi, Pablo |
Dr. Guarnera, Eduardo |
|
Dra. Califano, Gloria |
Dr. Laube, Gerardo |
|
Dr. Casanueva, Enrique |
Dr. Marcó del Pont, José |
|
Dra. Ceballos, Ana |
Dra. Pérez, Analía |
|
Dr. Debbag, Roberto |
Dra. Russ, Carlota |
|
Dr. Ellis, Alejandro |
Dr. Ruvinsky, Raúl |
|
Dra. González Ayala, Silvia |
Dr. Tregnaghi, Miguel |
|
Colaboradores |
Lic. Leranoz, Mónica |
|
Dr. Abate, Héctor |
Dra. Lomuto, Celia |
|
Dra. Bakir Julia |
Dra. Magariños, Mirta |
|
Dra. Barcan, Laura |
Lic. Maidana, Nelly |
|
Dra. Bazán, Virginia |
Dra. Man, Sandra Carina |
|
Dra. Betancourt Silvia |
Dra. Manfredi Lucrecia |
|
Dra. Caparelli Mariel |
Dr. Muñoz, Alberto |
|
Dr. Carlino, Oreste |
Dra. Nolte, Florencia |
|
Dr. Chiera, Alejandro |
Dr. Orduna, Tomás |
|
Dr. Daruich, Jorge |
Lic. Pereyra, Nivia B. |
|
Lic. Del Valle, Hermelinda |
Dra. Ramonet, Margarita |
|
Dra. Dignani, María Cecilia |
Dr. Rey, Jorge |
|
Dra. Enría Delia |
Dra. Sagradini Sandra |
|
Dr. Fainboim, Hugo |
Dr. Seijo Alfredo |
|
Dra. Farace, María Isabel |
Dra. Speranza, Ana María |
|
Dr. González, Jorge |
Dr. Urrusuno José Luis |
|
Dr. Herrera, Fabián |
Dra. Velazco, María Cristina |
|
Dr. Hertlein, Christian |
Dra. Wolf María Cristina |
|
Dra. Lamy, Patricia |
Consultor en Inmunizaciones para Argentina, Organización Panamericana de la Salud. OPS-OMS
Dr. Salvador García Jiménez
Jefes Jurisdiccionales
Programa de Inmunizaciones
|
Buenos Aires |
Dra. María del Carmen Weis |
|
Ciudad de Buenos Aires |
Dra. Gloria Califano |
|
Catamarca |
Dr. Julio Moreno |
|
Chaco |
Lic. Modesto Albornoz |
|
Chubut |
Lic. Irma Violi |
|
Córdoba |
Dra. Sandra Marcela Belfiore |
|
Corrientes |
Lic. Esther Franz de Meabe |
|
Entre Ríos |
Dra. Gabriela Moreno |
|
Formosa |
Dra. Alejandra Bergamín |
|
Jujuy |
Dr. Rodolfo Allin |
|
La Pampa |
Dra. Nora Aguirre |
|
La Rioja |
Dr. Hugo Eduardo Bazán |
|
Mendoza |
Dr. Rubén Cerchiai |
|
Misiones |
Lic. Blanca Duarte |
|
Neuquén |
Lic. Irene Wietig |
|
Río Negro |
Lic. Marcela González |
|
Salta |
Lic. Zulema Caprini |
|
Santa Cruz |
Dra. Cintia Barón |
|
Santa Fe |
Dra. Andrea Uboldi |
|
Santiago del Estero |
Dra. Florencia Coronel |
|
San Juan |
Dra. Mónica Jofré |
|
San Luis |
Dra. María Esther Diángelo |
|
Tierra del Fuego |
Dra. Ángeles Morseletto |
|
Tucumán |
Dr. José R. Cortez |
Indice
Resolución NΊ 498/2008
Elaboración de las Normas Nacionales de Vacunación
Programa de Inmunizaciones
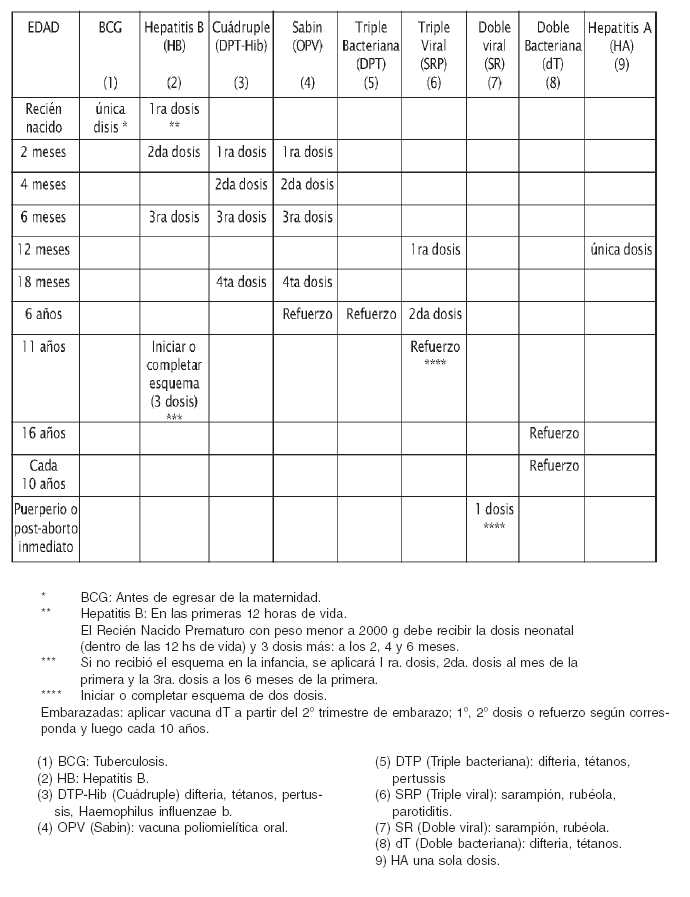
Calendario Nacional de Vacunación
Aspectos generales sobre inmunización
Cadena de frío
Vacunas del programa regular
BCG
Hepatitis B
Antipoliomielítica oral trivalente (Sabin)
Triple Bacteriana (DPT)
Haemophilus influenzae tipo b
Doble Bacteriana (dT)
Triple Viral (sarampión-rubéola-parotiditis)
Doble viral (SR)
Hepatitis A
OTRAS VACUNAS
Vacuna Candid contra la Fiebre Hemorrágica Argentina (FHA)
Cólera
Fiebre amarilla
Fiebre Tifoidea
Influenza
Neisseria meningitidis (Meningococo)
Streptococcus pneumoniae (Neumococo)
Poliomielítica inactivada (Salk)
Rabia (de uso humano)
Antitetánica
Varicela
Rotavirus
Vacunación en adultos
Vacunación del personal de salud
Vacunación de pacientes en situaciones especiales
Pacientes pediátricos
Pacientes adultos
Seguridad en vacunas y vigilancia postvacunación
Bibliografía
ANEXO
Leyes y resoluciones de Vacunación
Recomendaciones para viajeros
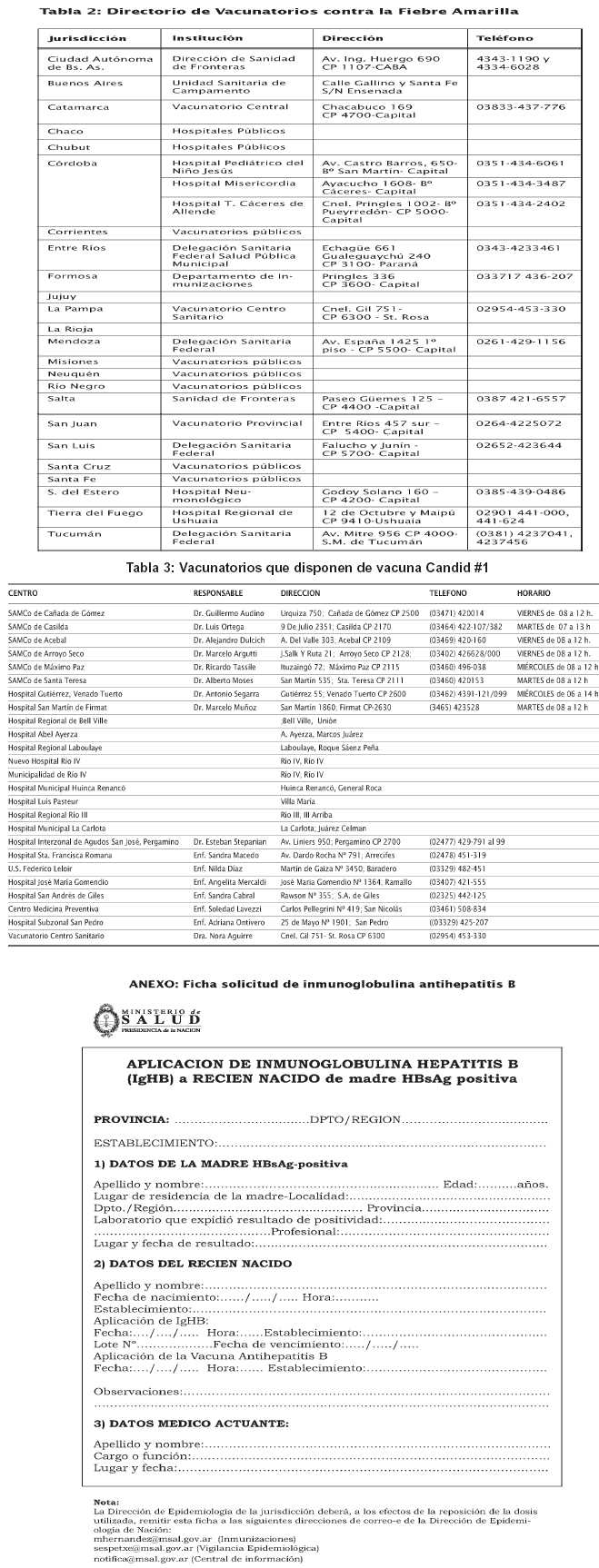
Directorio de Inmunizaciones
Directorio de Vacunatorios contra la Fiebre Amarilla
Vacunatorios que disponen de Vacuna Candid #1
Ficha solicitud Ig Anti-Hepatitis B
Normas Nacionales de Vacunación
Calendario Nacional de Vacunación
de la República Argentina (2007)

Aspectos generales sobre inmunización
La presente publicación es un instrumento para mejorar el cumplimiento de la actividad preventiva de mayor impacto sanitario, como es la inmunización. La misma, en conjunto con las acciones sanitarias (saneamiento básico ambiental, agua potable, control de vectores, etc.) constituyen las bases del control de las enfermedades transmisibles.
El objetivo final de la inmunización sistemática es la erradicación de enfermedades; el objetivo inmediato es la prevención individual o grupal de enfermedades inmunoprevenibles.
1. Definiciones
- Inmunización: acción de conferir inmunidad mediante la administración de antígenos (inmunidad activa) o mediante la administración de anticuerpos específicos (inmunidad pasiva).
- Efectividad vacunal: Efecto directo de la vacuna más el efecto indirecto aportado por la inmunidad colectiva.
- Eficacia vacunal: grado de protección contra una infección conferida por una vacuna determinado por un ensayo clínico randomizado y controlado.
- Primo-vacunación: serie de dosis de una misma vacuna que se administra a una persona susceptible para conferir inmunidad frente a una enfermedad.
- Refuerzo: es la re-exposición al mismo antígeno al cabo de un tiempo la cual induce una respuesta inmune secundaria más intensa y duradera que la primaria, con un período de latencia más corto.
- Re-vacunación: administración de un inmunógeno o vacuna que había sido administrada previamente y falló en la respuesta inmune primaria.
- Fallo vacunal primario: falta de respuesta inmune humoral (seroconversión) inicial a la vacuna.
- Adyuvante: sustancia que se administra junto a un antígeno para aumentar de forma inespecífica la respuesta inmunitaria al mismo.
- Conservante: sustancia utilizada para prevenir la alteración de un producto biológico y facilitar su conservación (vida útil).
- Vacuna adsorbida: los antígenos están fijados a la superficie de un adyuvante (fosfato o hidróxido de aluminio), lo cual aumenta el poder inmunogénico de la vacuna, ya que retarda la liberación de antígeno en el sitio de inyección, estimula la producción de algunas citoquinas y da lugar a una respuesta más intensa de las células T.
- Inmunidad colectiva o de grupo o de rebaño: estado de inmunidad en la población que previene la presentación de epidemias al impedir o dificultar, por la cantidad de personas inmunes, la circulación del agente causal. La protección colectiva comporta un menor riesgo para todo el grupo y no sólo para los vacunados. Constituye el fundamento de los programas de vacunación.
- Vacuna combinada: contiene antígenos de varios agentes infecciosos, o diferentes serotipos/ serogrupos de un mismo agente, que se aplican en una sola administración.
2. Factores que intervienen en la respuesta inmunitaria a la vacunación
A. Respuesta primaria: es la respuesta inmunitaria que sigue a la primera exposición frente a un agente inmunógeno. Puede dividirse en cuatro períodos:
a) Período de latencia: tiempo transcurrido entre la exposición al antígeno y la aparición de anticuerpos en suero: 5 a 10 días (7 de promedio).
b) Fase exponencial: aumenta la concentración de anticuerpos en el suero.
c) Fase de meseta: el título de anticuerpos permanece estable.
d) Fase de declinación: la concentración de anticuerpos en suero decrece progresivamente.
B. Respuesta secundaria: la reexposición al mismo inmunógeno induce una respuesta más intensa y duradera. El período de latencia es más corto (1 a 3 días)
Estas respuestas dependen de varios factores:
1. Presencia o ausencia de anticuerpos maternos
2. Naturaleza y dosis del antígeno administrado
3. Modo de administración de la vacuna
4. Utilización o no de un adyuvante
5. Utilización o no de una proteína transportadora (carrier)
6. Edad
7. Estado Nutricional
8. Condición del huésped
Intervienen también otros factores ligados al huésped, tales como la constitución genética y la presencia de patología concomitante.
1. Las inmunoglobulinas circulantes al nacimiento son esencialmente IgC de origen materno, constituidas por anticuerpos antivirales y antibacterianos que tienen un rol protector mayor en los primeros meses de la vida. Estos anticuerpos desaparecen desde la edad de 5 meses, en algunos casos persiste una débil concentración hasta los 9 meses y aún hasta el año. La edad de vacunación debe considerarse en relación a la desaparición de los anticuerpos maternos, sobre todo en lo referente a las vacunas virales atenuadas: antisarampionosa, antirrubeólica, antiparotiditis y antivaricela.
2. La calidad antigénica de las vacunas varía en gran medida según estén constituidas por bacterias o virus atenuados o inactivados. La estructura del antígeno interviene en la respuesta inmune y la dosis administrada puede influir en la respuesta de anticuerpos.
3. Los antígenos contenidos en las vacunas se administran por diferentes vías:
Las vacunas adsorbidas en sales de aluminio (adyuvante) se aplican de rutina por vía intramuscular.
Las vacunas fluidas (sin adyuvante) de cualquier naturaleza (suspensiones bacterianas, virus vivos atenuados, virus muertos y polisacáridos purificados) se pueden inyectar por vía intramuscular o subcutánea, excepto la vacuna BCG, que se inocula por vía intradérmica en forma estricta.
Otras vacunas a virus vivos atenuados, como la poliomielítica oral (OPV) y a bacterias vivas atenuadas, como la vacuna antifiebre tifoidea Ty21 a y la vacuna anticolérica, se administran por vía oral.
4. Los adyuvantes tienen una actividad inmunoestimulante sin ser inmunogénicos; los más ampliamente utilizados son los compuestos de aluminio (hidróxido y fosfato). Permiten la obtención de títulos más elevados de anticuerpos con una cantidad menor de antígeno y un número más reducido de dosis.
5. La conjugación de algunas vacunas (Haemophilus influenzae b, neumococo, meningococo) con una proteína transportadora, permite una respuesta inmunológica T-dependiente en niños menores de 2 años, que por su edad no responden a las vacunas no conjugadas que activan sólo el sistema Tindependiente.
6. Varios factores intervienen para determinar la edad de vacunación. Estos incluyen: riesgos específicos de enfermar según grupo de edad, epidemiología de la enfermedad, madurez del sistema inmune, capacidad para responder a una vacuna específica y a la interferencia por inmunidad pasiva transferida por la madre. En niños prematuros, aunque la respuesta a la vacuna es variable, se deben aplicar las vacunas correspondientes a la edad al momento de la vacunación, sin tener en cuenta ningún tipo de ajuste en cuanto a su edad por el antecedente de su prematurez.
7. El estado nutricional: la desnutrición calórico-proteica severa, determina en el niño cambios a nivel del sistema inmunitario, provocando disminución de la inmunidad celular y reducción de la concentración de los complementos (excepto c4) así como de la IgA secretoria; por el contrario, no hay modificaciones aparentes de la inmunidad humoral y la concentración sérica de IgM e IgG son normales. Los estudios efectuados después de la vacunación con vacunas virales o bacterianas no han presentado una disminución aparente de la síntesis de anticuerpos.
La obesidad altera la calidad de la respuesta inmune al igual que determinados hábitos, como por ejemplo el tabaquismo.
8. Condición del huésped: Las vacunas vivas pueden causar reacciones severas en pacientes con inmunocompromiso. La replicación del virus de la vacuna se puede descontrolar y causar enfermedad. Por eso los pacientes con algún grado de inmunocompromiso (enfermedades tales como leucemia o linfoma) no pueden recibir vacunas vivas. Las vacunas inactivas no se replican, por eso son seguras para usar en estos pacientes. Sin embargo, es necesario tener en cuenta que la respuesta a la vacuna puede ser pobre y estos pacientes no están totalmente protegidos. Algunas drogas pueden traer inmunosupresión tales como el uso de quimioterapia o corticoides. Los pacientes que reciben estas drogas NO pueden recibir vacunas vivas.
3- Tipos de vacunas
Vacunas a agentes vivos atenuados: contienen microorganismos atenuados en sucesivos pasajes por cultivos.
Vacunas a agentes inactivados: contienen microorganismos tratados por medios físicos o químicos para eliminar su infectividad, manteniendo su capacidad inmunogénica.
Toxoide: toxina bacteriana modificada para eliminar sus propiedades deletéreas, que retiene la propiedad de estimular la formación de antitoxinas al ser aplicada al hombre.
Vacunas conjugadas: teniendo en cuenta que el polisacárido capsular de algunos microorganismos (Haemophilus influenzae tipo b, Streptococcus pneumoniae, Neisseria meningitidis) es escasamente inmunogénico en niños menores de 2 años, se lo une a una proteína transportadora para obtener una vacuna inmunogénica en menores de esa edad.
Vacunas de ingeniería genética: aislamiento de material genético, que unido a un vector resulta en un recombinante que una vez inoculado es inmunogénico.
1. Vacunas bacterianas
Vivas atenuadas: BCG, fiebre tifoidea oral, colérica oral.
Inactivadas: pertussis, pertussis acelular, fiebre tifoidea parenteral.
Toxoides: diftérico, tetánico.
Polisacáridos: meningococo AC, meningococo W135, meningococo Y, neumococo.
Polisacáridos conjugados: Haemophilus influenzae b (Hib), neumococo, meningococo C.
Proteínas de membrana externa: meningococo B.
2. Vacunas vírales
Vivas atenuadas: sarampión, rubéola, parotiditis, poliomielítica oral, fiebre amarilla, varicela.
Inactivadas: poliomielítica inyectable, influenza, hepatitis A, rabia.
Recombinante: hepatitis B.
Subunidad viral: algunas vacunas contra influenza.
3. Vacunas combinadas
Doble viral (SR): sarampión + rubéola.
Triple viral (SRP): sarampión + rubéola + paperas.
Doble bacteriana (dT): difteria + tétanos.
Triple bacteriana celular y acelular (DTP/Pa): difteria + tétanos + pertussis.
Cuádruple celular y acelular (DTP/Pa + Hib): difteria + tétanos + pertussis + Haemophilus influenzae b.
Quíntuple acelular (cuádruple + IPV): DTP/Pa + Hib + poliomelitis inactivada.
Pentavalente celular (cuádruple + HB): DTP + Hib + hepatitis B.
Séxtuple acelular: DTPa + Hib + HB + IPV.
Hepatitis A + Hepatitis B.
Vacunas de uso frecuente y vías de administración
En la tabla 1 se reseñan las vacunas, su constitución y la vía de administración.
Tabla 1
Vacunas, constitución y vía de administración
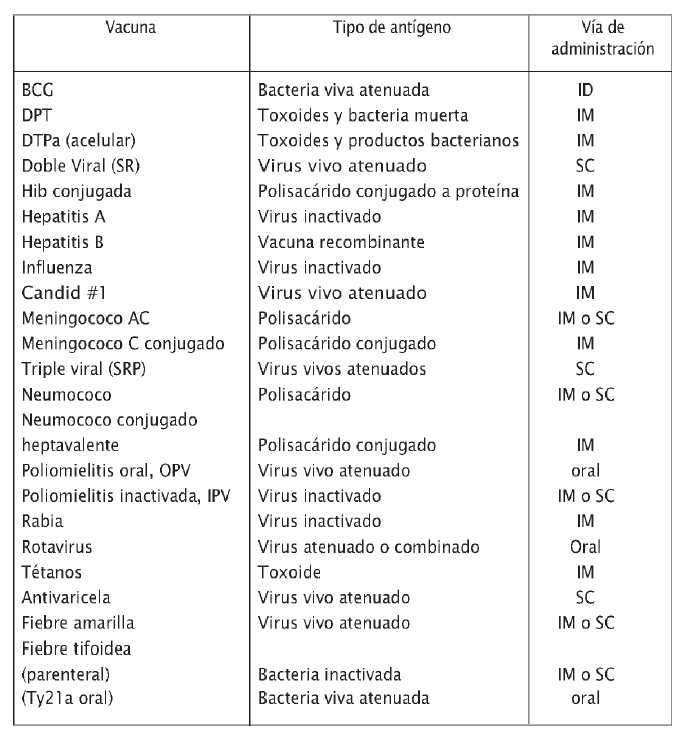
ID: intradérmica - SC: Subcutánea - IM: intramuscular
Uso simultáneo de vacunas
No existe contraindicación a la administración simultánea de múltiples vacunas rutinariamente recomendadas en personas de cualquier grupo de edad; no altera la producción de anticuerpos ni favorece las reacciones postvacunales.
Deben ser inyectadas separadamente y en diferentes sitios anatómicos.
5. Recomendaciones para el intervalo de administración de antígenos vivos e inactivados
El intervalo recomendado para la administración de antígenos se presenta en la Tabla 2. Las vacunas de antígenos vivos parenterales (ej.: sarampión, rubéola, paperas o fiebre amarilla) que no se administran simultáneamente, deben estar separadas al menos por 4 semanas. Esta precaución es para eliminar la interferencia entre ambas vacunas y lograr así la mejor inmunogenicidad.
Tabla 2
Intervalo recomendado según tipo de antígeno
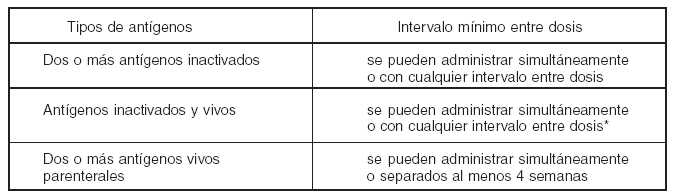
(*) Excepto vacuna contra el cólera (parenteral inactivada) y la fiebre amarilla, que deben separarse 3 semanas.
Las vacunas de antígenos vivos orales (ej.: OPV, fiebre tifoidea) pueden ser administradas antes, simultáneamente o después de las vacunas vivas parenterales.
Si se administraron 2 vacunas vivas parenterales con un intervalo menor de 4 semanas, la segunda vacuna que se administró se considera no válida y debe repetirse por lo menos 4 semanas después de la última dosis que se anuló.
La vacuna contra la fiebre amarilla puede ser administrada con cualquier intervalo con la vacuna monovalente antisarampionosa. El efecto de la administración no simultánea entre las vacunas contra la fiebre amarilla y las de rubéola, parotiditis y varicela son desconocidos, por lo tanto, es conveniente administrarlas simultáneamente o separadas al menos por 4 semanas.
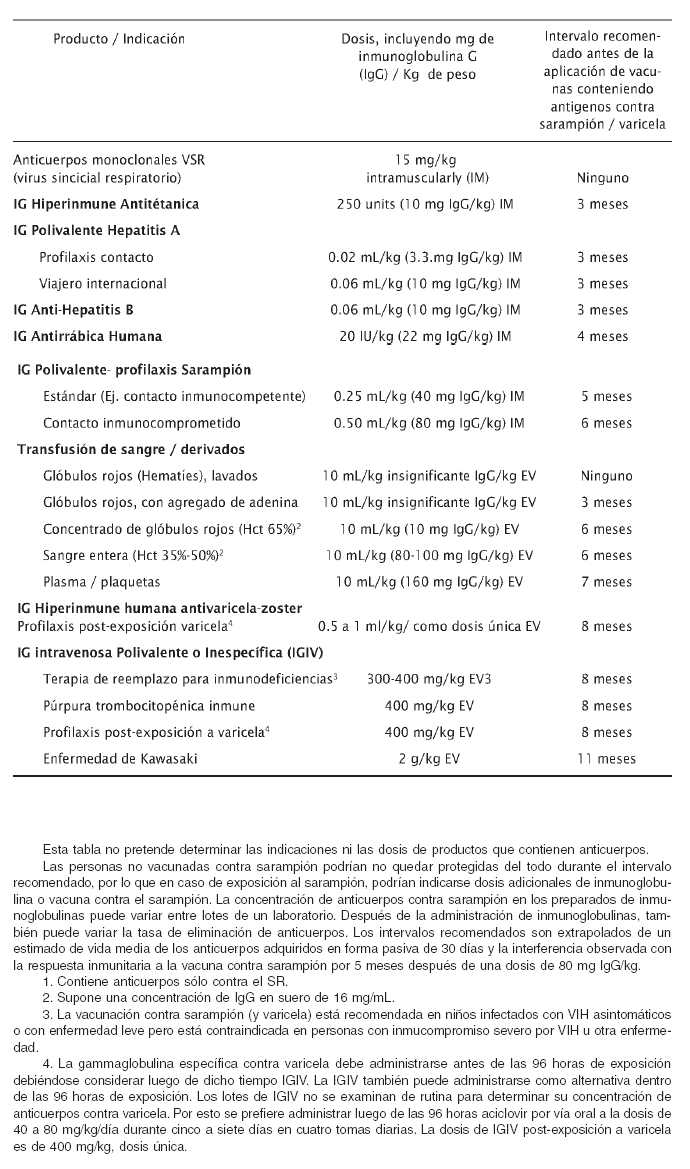
6. Intervalos recomendados entre la administración de vacunas y productos con inmunoglobulinas
El intervalo mínimo que ha de transcurrir entre la administración de una vacuna de antígeno vivo y una posterior de inmunoglobulina es de dos semanas. En general, no deben administrarse simultáneamente, excepto las vacunas poliomielítica oral (OPV), fiebre amarilla y fiebre tifoidea, que pueden darse antes, simultáneamente o después de inmunoglobulinas. En caso de administrar primero inmunoglobulinas, el tiempo que debe transcurrir para aplicar una vacuna a virus vivos, depende de la vacuna y la dosis administrada de inmunoglobulina (Tabla 3).
Los productos que contienen inmunoglobulinas pueden inhibir la respuesta inmunitaria de la vacuna antisarampionosa y anti-varicela por 3 meses. El efecto de estos preparados sobre la respuesta de la vacuna antiparotidítica y anti-rubéola es desconocido, si bien estos productos contienen anticuerpos para estos virus.
Las vacunas antiamarílica y antitifoidea son excepciones para estas recomendaciones. Estas vacunas pueden ser administradas antes, simultáneamente o después de cualquier producto que contenga inmunoglobulinas, sin que se produzca una disminución de la respuesta inmunitaria.
No hay inconvenientes de administrar inmunoglobulinas antes, simultáneamente o después de vacunas inactivadas o toxoides. Si la administración es simultánea deben colocarse en sitios anatómicos diferentes.
Tabla 3. Intervalo de tiempo sugerido para la administración de vacunas que contienen virus atenuados de sarampión o varicela* en personas que recibieron previamente inmunoglobulinas
*No incluye vacuna contra zóster
7. Esquemas interrumpidos
En caso de interrupción de los esquemas de cualquier vacuna en huéspedes normales, se continuará con las dosis faltantes sin interesar el tiempo transcurrido desde la última dosis. No es necesario reiniciar el esquema en ninguna circunstancia.
Se recomienda la conveniencia de no demorar el cumplimiento de la vacunación.
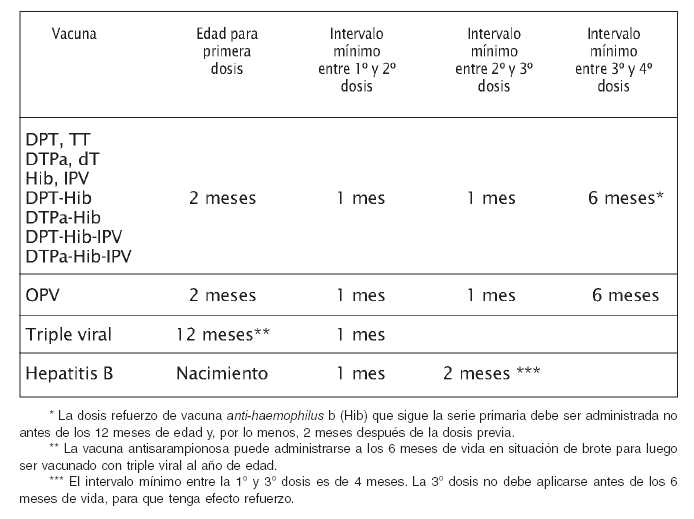
Por otra parte, la administración de dosis de una vacuna a un intervalo menor del recomendado tabla 4), puede disminuir la respuesta inmunitaria y, por lo tanto, no debería ser considerada como válida.
Tabla 4
Edad recomendada para iniciar la vacunación y los intervalos mínimos entre dosis de una misma vacuna
8. Precauciones y contraindicaciones de orden general
a) Consideraciones generales:
No vacunar en zonas donde se observen signos locales de inflamación.
Respetar el intervalo mínimo entre dos dosis de una misma vacuna.
Los niños prematuros se vacunarán de acuerdo al calendario vigente, teniendo en cuenta su edad cronológica. Excepción es BCG en que los niños RN de bajo peso que deben pesar 2000 g para recibirla.
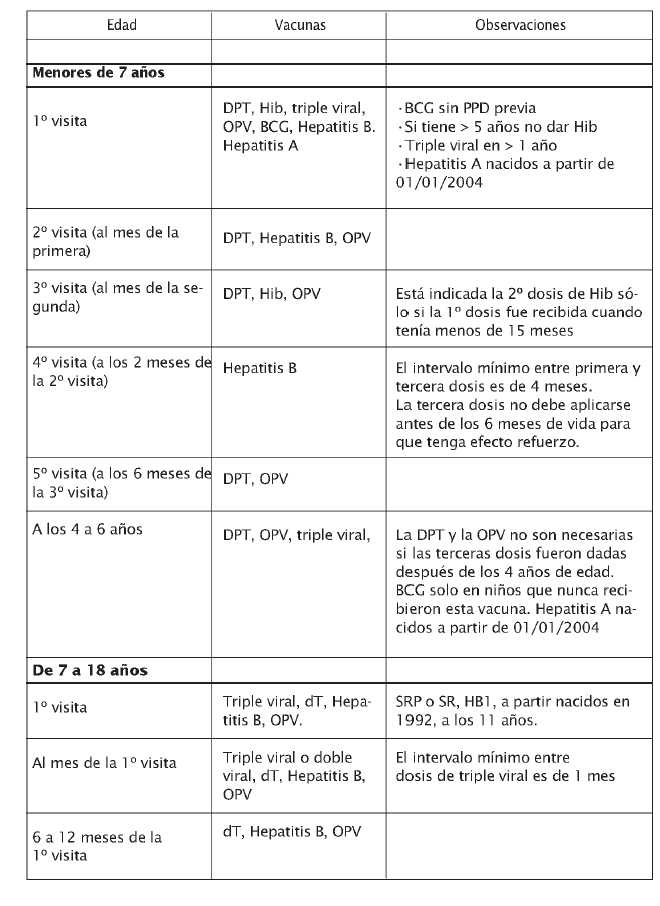
Tabla 5
Vacunación de niños no vacunados previamente
Los niños con alteraciones neurológicas diagnosticadas, estables, no evolutivas, deben ser vacunados. En las enfermedades evolutivas están contraindicadas las vacunas que pueden producir, como reacciones postvacunales, cuadros neurológicos (componente pertussis y fiebre amarilla).
b) Precauciones:
Es una condición de la persona que puede tener riesgo aumentado de reacción adversa severa o que puede estar comprometida la capacidad de la vacuna de producir respuesta inmunitaria (ej.: administrar vacuna antisarampionosa a una persona que recibió pasivamente anticuerpos antisarampionosos a través de una transfusión de sangre). Son circunstancias en la que no está contraindicada la vacuna, pero en la que deberá considerarse cuidadosamente su utilización; si el beneficio de vacunar supera el de los posibles efectos postvacunales (las posibles consecuencias), se procederá a la vacunación.
c) Contraindicación:
Es una condición de la persona que tiene riesgo aumentado de reacción adversa seria a la vacuna; indica que la vacuna NO puede ser administrada.
Contraindicaciones absolutas:
Reacción anafiláctica a una dosis previa de la vacuna.
Reacción anafiláctica previa a componentes de la vacuna.
d) Falsas contraindicaciones:
Reacciones leves a dosis previas de DPT.
Enfermedad aguda benigna (rinitis-catarro-diarrea).
Tratamiento antibiótico y/o fase de convalescencia de una enfermedad leve.
Niño en contacto con embarazadas.
Niño que ha tenido contacto reciente con un persona con patología infecciosa.
Lactancia.
Historia familiar o individual de alergias inespecíficas.
Historia de alergia a los antibióticos contenidos en las vacunas (salvo reacción anafiláctica).
Historia familiar de convulsiones con DPT o SRP.
Historia familiar de muerte súbita en el contexto de la vacunación DPT.
Antecedentes individuales de convulsiones febriles.
Enfermedad neurológica conocida, resuelta y estable o secuelas de enfermedades neurológicas.
Desnutrición
Niño en tratamiento con bajas dosis de corticoides, por vía oral o inhalatoria.
e) Inmunocomprometidos:
Los pacientes con déficit inmunológico congénito o adquirido (oncológicos, tratamiento inmunosupresor, HIV/SIDA, etc.) requieren indicaciones especiales.
En general, no deben recibir vacunas bacterianas o virales vivas y cada paciente debe ser evaluado en forma individual por el médico tratante.
Las vacunas inactivadas no pueden replicar, por eso son seguras para usar en estos pacientes. Sin embargo es necesario tener en cuenta que la respuesta a la vacuna puede ser pobre.
d) Trombocitopenia
Los pacientes con púrpura trombocitopénica pueden tener riesgo de exacerbación de la trombocitopenia luego de la vacunación con Triple viral o durante la infección natural por sarampión o rubéola. Los beneficios de la inmunización son mayores que los riesgos potenciales, por lo que la administración de la vacuna Triple viral en estos pacientes estaría justificada. Sin embargo, está contraindicada una ulterior dosis con Triple viral si la trombocitopenia estuvo asociada temporalmente (en las 6 semanas posteriores) a la administración previa de esta vacuna. En estos pacientes es conveniente realizar serología para evidenciar la inmunidad para sarampión o rubéola.
9. Certificación de la vacunación
Se le comunicará a los usuarios la importancia de concurrir al efector de salud ante una reacción postvacunal. Los casos de reacciones post-vacunales deben ser notificados simultáneamente al Programa Nacional de Inmunizaciones y a la Administración Nacional de Medicamentos, Alimentos y Tecnología Médica (ANMAT) vía fax a los números 011 4379-9043 (PAI) y 011 4340-0866 (ANMAT). Se comunicará el evento a través de la ficha específica de ESAVI que se incluye en el capítulo Seguridad en vacunas y vigilancia postvacunación de este documento. Existe la posibilidad de notificar el ESAVI en línea entrando a la página web de la ANMAT, www.anmat.gov.ar, vínculo a la ficha es: http://www.anmat.gov.ar/aplicaciones_net/applications/ fvg/esavi_web /esavi.html
10. Técnica de administración de vacunas
Vías de administración:
Vía oral:
Es la vía utilizada para administrar algunas vacunas (OPV, cólera, fiebre tifoidea, rotavirus). Se administran directamente en la boca si se utilizan viales monodosis.
En caso de la vacuna OPV, si el niño regurgita o vomita dentro de los 5 a 10 minutos siguientes a la vacunación, se debe repetir la dosis. Si la segunda dosis no fuese retenida, se aplazará la administración hasta una próxima visita, sin contabilizarla como vacuna administrada.
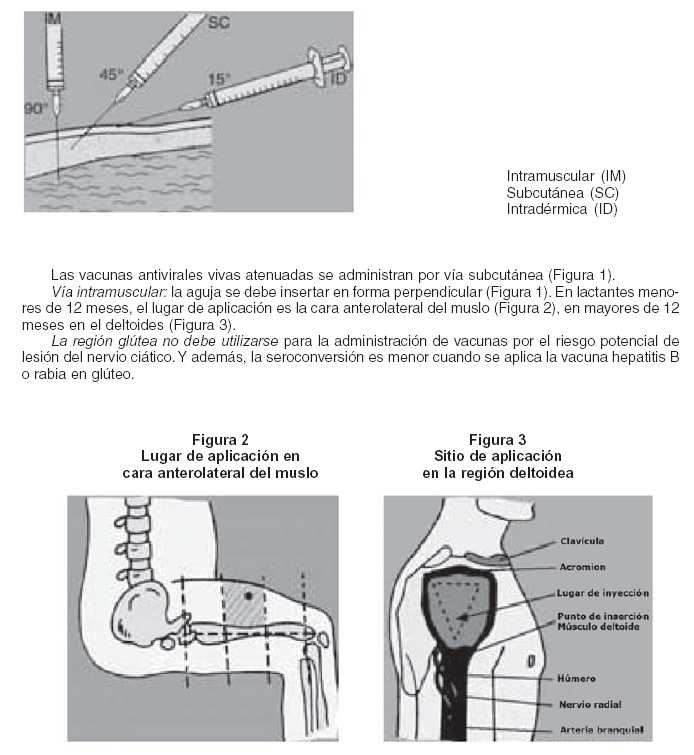
Vía intradérmica:
Insertar aguja con bisel hacia arriba, una vez vencida la resistencia de la epidermis y dermis, introducir hasta tapar el orificio del bisel, que debe verse a través de la piel, e inyectar el inmunobiológico que se verá como una lenteja o gota de agua, esa es una aplicación correcta.
Vía intradérmica o subcutánea:
Estas vías de administración se utilizan siempre y cuando la vacuna no contenga como adyuvante hidróxido o fosfato de aluminio, porque pueden provocar reacción local, inflamación, formación de granuloma y necrosis. Vía intradérmica: Insertar aguja con bisel hacia arriba, una vez vencida la resistencia de la epidermis y dermis, introducir hasta tapar el orificio del bisel, que debe verse a través de la piel, e inyectar el inmunobiológico que se verá como una lenteja o gota de agua, esa es una aplicación correcta.
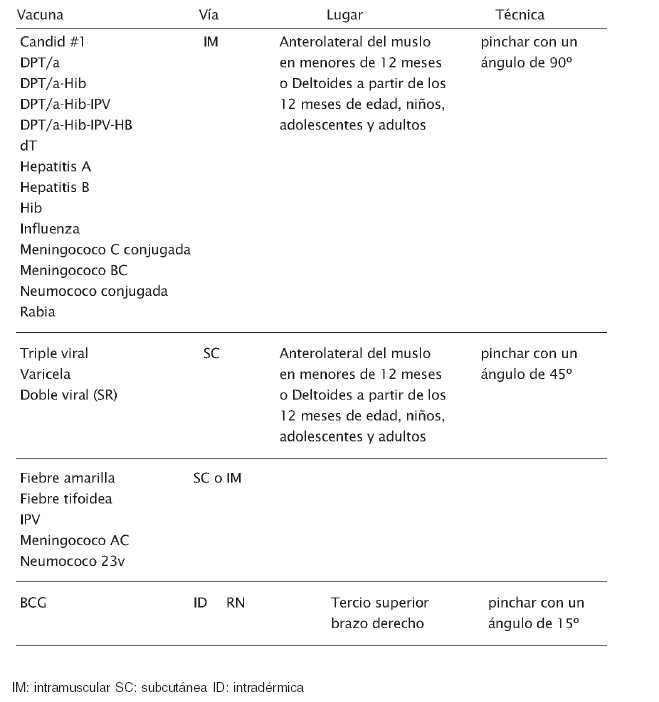
La única vacuna que se administra por vía intradérmica es la BCG (Figura 1).
Figura 1
Ángulos de inserción de la aguja según la vía de administración
Preparación del material:
Jeringa y aguja estéril del calibre y longitud adecuado, biológico, algodón y agua estéril.
Contenedores para residuos cortantes y/o punzantes. Comprobar fecha de caducidad e integridad de envoltorios, envases.
Conservadora en condiciones de higiene y según normativas de cadena de frío.
Planilla para registro de dosis aplicadas.
Carnets para certificar vacunación.
Preparación de la vacuna:
Lavado de las manos antes de cada administración, no es necesario el uso de guantes (salvo que las manos tengan lesiones abiertas o que se prevea entrar en contacto con fluidos orgánicos potencialmente infecciosos).
Comprobar que el biológico está en buenas condiciones (aspecto físico, turbidez, cambios de color), dosis indicada, vía de administración y fecha de caducidad
Si contiene un vial, retirar la cubierta metálica y limpiar el tapón de goma con un antiséptico.
Si contiene un vial con polvo liofilizado, introducir el diluyente o la vacuna líquida (vacunas combinadas) en el vial con el principio activo.
Agitar suavemente la vacuna para garantizar su disolución, tanto si ha precisado reconstitución o no.
Extraer la dosis correspondiente. En ningún caso se guardará el vial con la aguja puesta, para extraer otra dosis, ya que se puede contaminar la vacuna.
No es necesario cambiar de aguja después de cargar la vacuna para inyectar;
Aplicación de la vacuna:
Lavado de las manos antes de cada administración, no es necesario el uso de guantes (salvo que las manos tengan lesiones abiertas o que se prevea entrar en contacto con fluidos orgánicos potencialmente infecciosos).
Limpiar la piel con agua estéril, suero fisiológico, o antisépticos (clorhexidina al 20%, o povidona yodada) y secar con algodón. El uso de alcohol puede inactivar las vacunas de virus vivos atenuados.
Al finalizar la inyección comprimir con un algodón, sin masajear la piel.
Manejo de desechos:
No re-encapuchar ni manipular las agujas. Eliminar siempre el material corto/punzante en contenedores rígidos, nunca en bolsas plásticas.
Las vacunas son residuos biosanitarios sujetos a normas para su eliminación.
Documentación:
Registrar en la planilla de dosis aplicadas: nombre del paciente, edad, número de dosis, nombre de la vacuna, identificación del lote, fecha de caducidad, dosis y vía de administración y completar el certificado.
Prellenado de jeringas: No debe incentivarse como rutina la práctica de prellenado de jeringas, ya que es una fuente potencial de error programático, debido a la similitud que existe entre las vacunas una vez que se encuentran dentro de la jeringa y porque la jeringa no ha sido diseñada como envase de vacuna. En ciertas circunstancias en que se aplique una sola vacuna (ejemplo: campaña de influenza) puede llegar a considerarse el prellenado de una pequeña cantidad de vacunas, para ser aplicadas en un lapso corto de tiempo. Las jeringas que no se utilicen serán descartadas al final de la jornada de trabajo.
Tabla 6
Vía, lugar anatómico y técnica de administración de vacunas de acuerdo a la edad
11. Informaciones provistas en los prospectos de vacuna
Todas las vacunas que distribuye el Ministerio de Salud de la Nación para uso en el Programa Nacional de Inmunizaciones, cumplen con los requisitos internacionales de seguridad y eficacia.
a). Las vacunas que se adquieren a través del Fondo Rotatorio de la Organización Panamericana de las Salud (OPS-OMS) cuentan con la calificación de la OMS y son controlados en nuestro país; y
b) Las que se compran siguiendo las normativas nacionales, son vacunas registradas y evaluados por la Administración Nacional de Medicamentos, Alimentos y Tecnología (ANMAT) y con todos los controles locales.
Los rótulos de las vacunas, esto es las inscripciones en las cajas y en las etiquetas, proveen datos útiles sobre aspectos específicos (nombre, composición, vía de aplicación y forma de conservación) y sus contenidos, por lo que es siempre conveniente leer éstos atentamente.
La información incluida en los prospectos de las vacunas compradas a través del fondo rotatorio, se refiere a la autorizada por la Autoridad Sanitaria en el país de origen y controlada el Ministerio de Salud de Nación. En el caso de vacunas registradas en Argentina la Administración Nacional de Medicamentos, Alimentos y Tecnología, es quien controla y aprueba la información contenida en los prospectos.
El contenido del prospecto es siempre el resultado de las observaciones propias de cada empresa de acuerdo a los métodos de producción y de los resultados de ensayos clínicos controlados o de terreno para cada vacuna. El prospecto usualmente refuerza la información disponible para cada producto en cuanto a interacciones, indicaciones, esquemas en los que se usa y todos los aspectos de seguridad. En los casos en que el Ministerio de Salud compra las vacunas controlan que tales productos cumplan con los objetivos de protección y efectúa las recomendaciones para que los usuarios de las vacunas tengan las informaciones que requieren y se ajusten a las normas Nacionales de Vacunación.

Cadena de frío
Conceptos generales
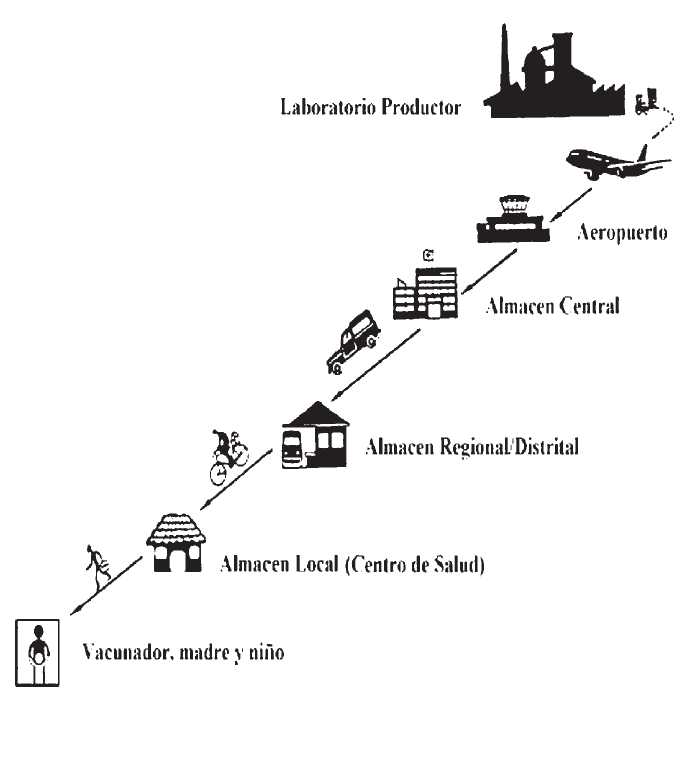
Se define como cadena de frío a la serie de elementos y actividades necesarios para garantizar la potencia inmunizante de las vacunas desde la fabricación hasta su administración (Figura 1).
Es el proceso logístico que asegura la correcta conservación, almacenamiento y transporte de las vacunas desde su producción hasta el beneficiario final de la vacunación.
Figura 1
Cadena de frío
Elementos fundamentales de la cadena de frío
Al realizar la planificación logística es necesario adecuar los recursos y las actividades de cada una estas fases.
Recursos humanos: Debido a que la complejidad de los programas de vacunación es cada vez mayor, el responsable de vacunas se transforma en un elemento esencial. La persona designada debe estar adecuadamente capacitada en los aspectos de logística de las vacunas y cadena de frío.
Recursos materiales: Existen en el mercado una gran variedad de productos para el transporte, almacenamiento y distribución de las vacunas, por eso, antes de adquirir cualquiera de ellos es importante hacer un estudio preciso de las necesidades y adecuar los elementos a éstas, porque de otra forma puede pasar, por ejemplo, que se compre una heladera cuyo volumen sea insuficiente para la cantidad de vacunas que se deben almacenar, o que no posea congelador para los acumuladores de frío.
Recursos Financieros: de vital importancia para garantizar el funcionamiento del sistema.
En el caso particular de los programas de inmunizaciones la descentralización por niveles de aplicación y la planificación logística han logrado una mayor calidad en la gestión y el incremento de las coberturas como consecuencia de la aproximación de las vacunas a la población.
Así pues, en términos de estructura descentralizada, cabe contemplar cuatro niveles de aplicación de la planificación logística en los programas de inmunizaciones:
Niveles de la cadena de frío
a) Nivel central: Su ámbito abarca todo el territorio. A este nivel le corresponden la definición de las políticas, la concepción, planificación, evaluación de programas y su seguimiento. Asimismo, este nivel debe ser el encargado de la compra de vacunas ya que al manejar volúmenes mayores, aumenta la eficiencia.
b) Nivel regional: Comprende parte del territorio (por ejemplo las provincias). A éste le corresponde la gestión de coordinación, supervisión y control de los programas de inmunizaciones en su ámbito. La distribución de vacunas estará a cargo de los centros regionales.
c) Nivel local: Es el lugar donde se llevan a cabo las actividades relacionadas con los programas de inmunizaciones. En los municipios con densidad poblacional elevada se pueden establecer varios centros de vacunación atribuyendo a cada uno de ellos la coordinación y ejecución de programas de inmunizaciones locales.
Todos los centros de vacunación están adscriptos a un centro de distribución sectorial y/o regional del cual dependen funcionalmente.
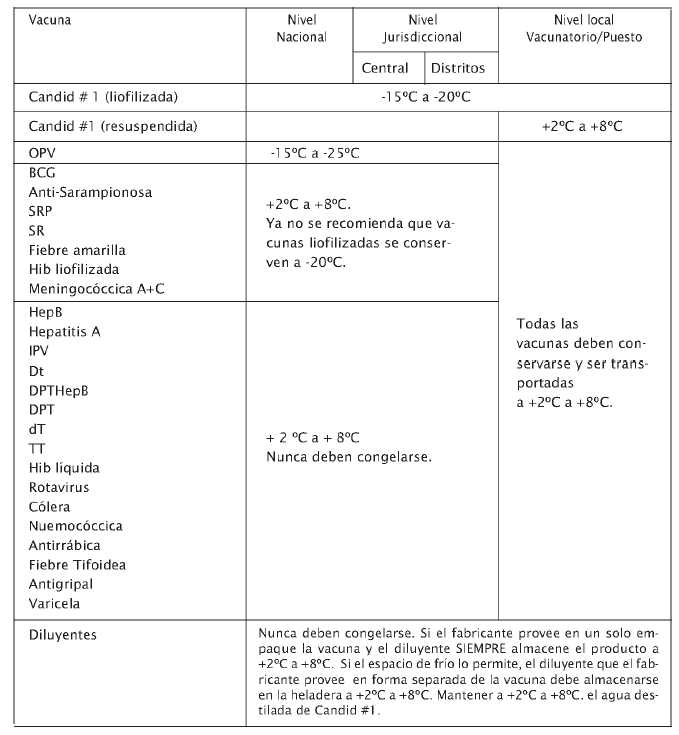
Elementos esenciales de un sistema de cadena de frío
Tabla 1:
Recomendaciones de la OMS para la conservación de las vacunas
Equipo de distribución de las vacunas
n Vehículos frigoríficos: Por lo general disponen de una cabina para el conductor y de un chasis o carrocería separada revestida de material aislante.
Este medio de transporte sólo debe utilizarse para movilizar cantidades importantes de vacunas o a través de grandes distancias. Se desaconseja su uso para el traslado de pequeñas cantidades ya que son vehículos caros, cuyo mantenimiento también es costoso y deben ser conducidas por una persona con conocimientos sobre vacunas.
n Termos o heladeras portátiles: Se utilizan para el transporte de vacunas y como recurso de emergencia en caso de desperfecto de la heladera principal o durante su limpieza. También se usan para mantener las vacunas durante la vacunación en el centro de vacunación (Figura 2).
Figura 2
Tipos de termos portátiles.

Hay diferentes modelos y capacidades, la mayoría está recubierta de plástico o fibra de vidrio y en su interior poliuretano o poliestireno.
Debido a las diferencias climáticas entre los distintos puntos geográficos no se puede recomendar una única heladera portátil, pero es importante tener en cuenta algunas características antes de adquirirla:
ü Capacidad: Deberá ser adecuada al volumen de vacuna que se desea almacenar.
ü Autonomía: Es el tiempo que tarda la heladera, sin ser abierta, en alcanzar la temperatura crítica. En general ésta se mide a 43°C debido a las elevadas temperaturas que alcanzan los vehículos en su interior.
En la práctica el tiempo de duración a temperatura adecuada suele reducirse a la mitad debido a las numerosas aperturas que sufren durante su utilización.
ü Peso y Resistencia: Se le dará importancia al peso, por ejemplo, si debe ser transportada manualmente; mientras que se priorizará la resistencia, si debe ser llevada por caminos en mal estado
ü Inclusión de acumuladores de frío o paquetes fríos: Es muy importante saber si éstos ya vienen con la heladera. De no ser así se debe calcular el espacio para guardarlos y se comprarán dos juegos de manera que mientras uno se está utilizando el otro se congele.
Cajas isotérmicas para el embalaje de vacunas: Se utilizan para el transporte de grandes cantidades de vacuna. Por lo general son de poliestireno y tienen revestimiento de exterior e interior de material aislante de poliuretano. Se deben tener en cuenta que para ella los mismos requisitos que para las heladeras. (Fig. 3)
Figura 3
Caja isotérmica para vacunas

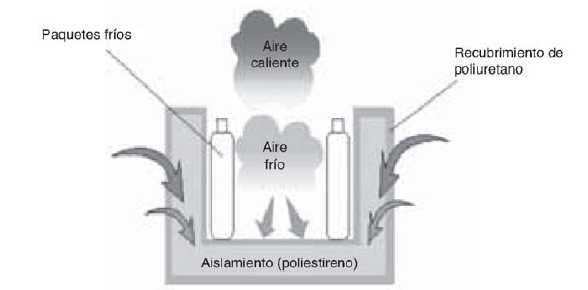
n Aislamiento y comportamiento del aire en un equipo horizontal
Como es bien conocido por ley física "el aire caliente siempre tiende a subir, mientras que el aire frío tiende a bajar". Por esta razón, todos los equipos aprobados por OMS, OPS y UNICEF cuentan con diseño Horizontal para el transporte de vacunas, ya que este diseño permite que la temperatura se conserve en condiciones óptimas así sea abierto (Figura 4).
Figura 4
Distribución en el interior de la caja térmica
n Paquetes fríos: Recipientes plásticos de diseño especial. Con su carga de agua debidamente congelada, constituye el medio refrigerante para mantener la temperatura interna del termo. Debe disponerse de suficiente número de unidades para asegurar el transporte de las vacunas totalmente rodeadas de paquetes fríos (Figura 4).
Como norma general para heladeras pequeñas se recomiendan los de 400 ml y para las más grandes los de 600 ml.
Como ya se mencionara previamente, tener presente la importancia de poseer dos juegos.
n Paquetes fríos con soluciones "eutécticas"
Se debe tener en cuenta que el punto de congelación (solidificación) y descongelación (licuación) del agua, ocurre a la temperatura de 0°C. Los paquetes fríos "eutécticos" en cambio, pueden estar en estado líquido y presentar bajas temperaturas.
Recordar, que las recomendaciones relacionadas con el manejo de las vacunas y su transporte en cajas térmicas, están dadas en función del uso de los paquetes fríos que contienen solamente agua. Solución eutéctica: Mezcla de gel o líquidos cuyo punto de congelación está por debajo de 0° -y que son utilizados para conservar a baja temperatura un cuerpo. Un ejemplo es el paquete frío con mezcla de agua-sal. No se debe utilizar agua a la que se agrega sal en los paquetes fríos, ya que el punto de congelación baja. Esto significa que en lugar de descongelar a 0° como el agua, la salmuera descongela a -4°C por ejemplo. Mientras más sal se agregue menor será la temperatura a la cual descongele y esto congelaría la vacuna.
Figura 5
Tipos de termómetros

n Termógrafos: Registran la temperatura en forma continuada. Estos aparatos permiten conocer las oscilaciones de temperatura que ha tenido la heladera o cámara frigorífica.
n Termómetros: Se recomiendan los de máxima y mínima para poder saber cuales han sido las temperaturas extremas a las que estuvo expuesta la vacuna en un período de tiempo dado (Figura 5).
Indicadores de frío: son de un solo uso e indican si las vacunas han estado expuestas a temperaturas excesivamente bajas (inferiores a -4°C).
Para el control de congelación de las vacunas también puede utilizarse la prueba de agitación de toxoide. Esta es rápida, económica y fiable. Consiste en comparar dos frascos de toxoide del mismo fabricante: el supuestamente congelado con otro que no lo estuvo. Se deben agitar ambos enérgicamente, colocarlos luego sobre una superficie plana y observar las características, según se detalla en la Tabla 1.
Indicadores de temperatura: Indican temperatura por encima de la deseada con lo cual cambia de color el indicador en la etiqueta de los frascos de vacuna.
Figura 6.
Monitor para frascos de vacuna

Indicadores de tiempo/temperatura: El viraje de color indica si se ha sobrepasado la temperatura deseada, y el área coloreada da noción del tiempo en que estuvo por encima de ésta.
Indicador de congelamiento (Freeze watch). Es un indicador de temperatura irreversible que indica por cambio de color si una vacuna se ha expuesto a temperaturas de por debajo de 0°C por más de una hora. En dicho caso el vial se rompe y contenido, un líquido rojo, es eliminado tiñendo la tarjeta.
Se utiliza para advertir congelamiento y se empaca junto con DTPHib, DPT, dT, TT (con punto de congelación de -6.5°C) y con Hepatitis B (punto de congelación de -0.5°C).
Figura 7
Monitor de congelamiento

Equipo para el almacenamiento de vacunas
Cámaras frigoríficas: Se utilizan para el almacenamiento a nivel central y regional. El número de vacunas que se guardan aquí suele ser elevado, por lo tanto la fiabilidad y eficacia de las mismas deben ser óptimas ya que un desperfecto puede tener graves consecuencias en los servicios de vacunación de todo el país.
La cámara debe tener acceso fácil para personas y vehículos, estar ubicada en una zona clara y bien ventilada y tener zonas reservadas para las diferentes vacunas de acuerdo a la necesidad de frío de las mismas.
La instalación de refrigeración debe ser duplicada y la accesoria entrar automáticamente en funcionamiento en caso de fallo de la que se está utilizando, así como debe disponer también de grupo electrógeno por si existiera discontinuidad en el suministro de energía.
Un termostato regulará las temperaturas que deben ser registradas en forma continua, mientras que una alarma debe indicar la presencia de alteraciones en la cadena de frío.
Heladeras o refrigeradoras: se utilizan cuando no se almacena gran cantidad de vacunas. Antes de comprarla se deben tener en cuenta:
ü La capacidad de almacenamiento: debe ser acorde a las necesidades
ü La calidad de la heladera: debe asegurar temperaturas entre 2° y 8°C.
ü Las fuentes de energía disponibles.
Es importante recordar que las heladeras deben ser para uso exclusivo de vacunas y no deben guardarse en ellas alimentos, no sólo por no tratarse de biológicos, sino porque las aperturas repetidas de las mismas alteran la conservación de la temperatura debido a la pérdida o "fuga" del aire frío.
La puerta de un refrigerador utilizado para almacenar productos biológicos, debe abrirse solamente dos (2) veces al día de acuerdo a las normas establecidas.
En la mañana, se abre para sacar las vacunas del uso diario.
En la tarde, para regresar las vacunas no utilizadas. En ambas operaciones, se aprovecha para observar la temperatura interna del refrigerador, las que deben anotarse en el registro diario.
Las siguientes recomendaciones se deben aplicar para el manejo y mantenimiento de refrigeradoras y heladeras domésticas, para asegurar la calidad de los inmunbiológicos:
Ubicación del refrigerador
ü Instalar la heladera a la sombra y lejos de toda fuente de calor, a unos 15 cm como mínimo de la pared y del techo, en posición perfectamente nivelada. Una forma sencilla de comprobar si existe desnivel en el piso, es colocar encima un recipiente con líquido y observar la posición del mismo.
ü Cuando la heladera se detenga, revise los fusibles antes de llamar al técnico. Compruebe si está bien enchufada. La temperatura se puede regular haciendo girar el botón de control. Todas las heladeras deben tener un monitoreo térmico interior con termómetro. Las temperaturas deben mantenerse entre 2° y 8°C, que se registrará en planillas de control diario.
ü En el espacio libre del evaporador o congelador del refrigerador, se deben colocar determinado número de paquetes fríos que puedan congelarse en un período de 24 horas, teniendo cuidado que la temperatura interna del gabinete de conservación no exceda de 8°C.
Figura 8
Esquema de colocación de las vacunas en la heladera
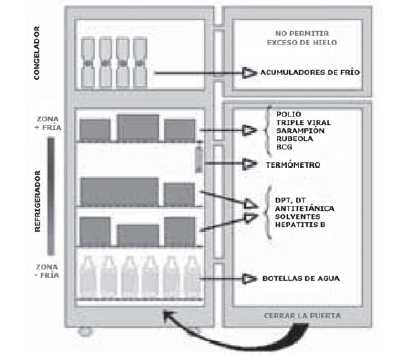
ü En los estantes inferiores del gabinete de conservación de la heladera, se deben ubicar las botellas (plásticas preferiblemente) llenas de agua, cerradas; lo cual permite estabilizar y recuperar la temperatura interna más rápidamente después de abrir la puerta. Estas botellas deben guardar entre sí una distancia de 2,5 cm (1-2 pulgadas) y a similar distancia de las paredes de la refrigeradora, para que el aire que se encuentra dentro circule (Figura 6). Pruebas realizadas a una temperatura ambiente de + 43°C, confirmaron que una heladera tarda 120 minutos en recuperar la temperatura interna, cuando no se utilizan botellas con agua, y 52 minutos cuando se utilizan éstas.
ü Las bandejas pueden ser de cualquier tipo siempre y cuando se adapten perfectamente a los espacios internos del gabinete donde deben ubicarse los frascos de vacuna. Las bandejas no deben tener perforaciones.
ü Los frascos de vacuna se deben acomodar en bandejas, las que se colocan en los estantes centrales de la heladera. No guarde vacunas en los estantes inferiores ni en la puerta. Mantenga la puerta siempre bien cerrada.
ü No amontone vacunas. Deje espacio entre éstas para que circule el aire frío entre las vacunas.
ü Las vacunas susceptibles al congelamiento deben ser almacenadas en el segundo estante del refrigerador.
ü Semanalmente, verifique la formación de hielo en el evaporador y en el congelador. Si el grosor de la capa de hielo es superior a 6-10 mm (1/4-3/8 de pulgada), es necesario descongelar la refrigeradora.
ü Si debe apagar la heladera, guarde las vacunas temporalmente en un termo o caja fría.
ü Se debe programar la limpieza, como parte del mantenimiento preventivo periódico a cargo del responsable del equipo. El procedimiento realizado debe ser registrado.
ü Hay que tener presente cuando se compra una heladera la posibilidad de adquirir repuestos, y si es posible obtenerlos en el mismo momento, ya que representan un porcentaje importante (46%) de los costos de mantenimiento de las mismas.
Manipulación de vacunas Temperaturas de conservación
La vacuna antipoliomielítica oral se conserva en el nivel central nacional a -15°C a -25°C. La vacuna Candid #1, contra la Fiebre Hemorrágica Argentina liofilizada, debe conservarse en todos los niveles incluyendo el local, a -15°C a -20°C. Una vez reconstituida se conservara en heladera a +2°C a +8°C y deberá utilizarse en el término de 4 horas de reconstitución. Todas las otras vacunas deben conservarse de 2° a 8°C en todos los niveles.
Mantenidas permanentemente a las temperaturas adecuadas, las vacunas pueden utilizarse hasta la fecha de vencimiento indicada por el laboratorio productor.
Vacunas que no deben congelarse
Todas la vacunas (líquidas) adsorbidas en hidróxido de aluminio, o fosfato de aluminio, independientemente del tipo de vacuna que se trate (viral, bacteriana o toxoide) no deben exponerse a bajas temperaturas y mucho menos congelarse.
A este grupo corresponden las vacunas DPT, TT, dT, hepatitis B, y Hib. Estas vacunas deben almacenarse y conservarse, en todo momento, a temperaturas de refrigeración (2 a 8°C). La exposición a bajas temperaturas de estas vacunas pueden degradarlas, a tal punto que su aplicación, podría ocasionar reacciones postvacunales.
Termoestabilidad de las vacunas
Tabla 2
Estabilidad de las vacunas utilizadas por los Programas Nacionales de Inmunización
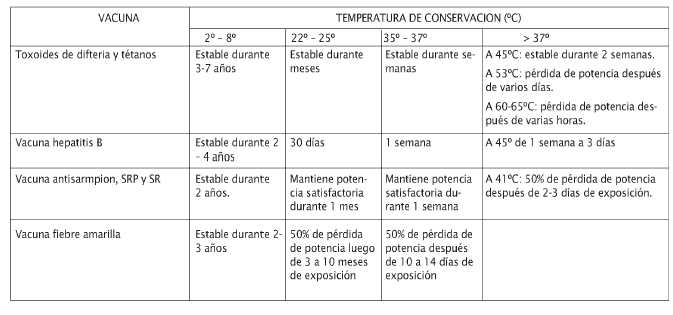
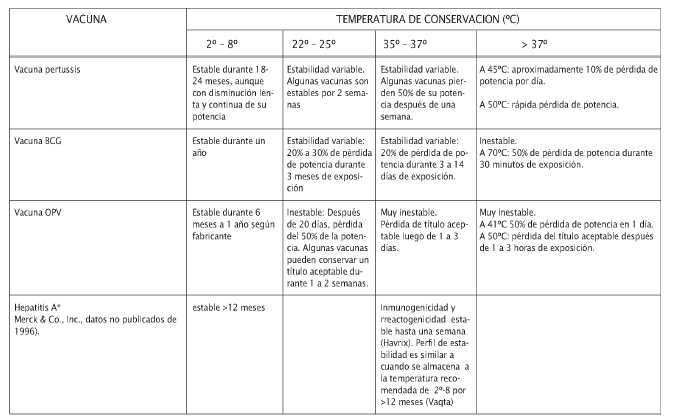
Fuente: OPS/OMS División Vacunas e Inmunización.
Se debe recordar que los paquetes fríos a ser utilizados en los termos, deben ser aquellos que contienen agua. El agua, físicamente, presenta congelación y descongelación a la temperatura de 0°C. Las recomendaciones y normas de Cadena de Frío están dirigidas al uso de paquetes fríos de este tipo.
Las normas de Cadena de Frío, demandan que todo paquete frío, al ser retirado de un congelador, se deje "calentar" previamente antes de introducirlo a los termos. Cuando el paquete frío presenta signos de descongelación, y no hay presencia de escarcha en su superficie, estará a la temperatura de 0°C siempre y cuando el contenido del paquete frío sea agua.
Exposición a la luz
Las vacunas Triple viral, Doble viral y BCG deben ser protegidas de la luz durante el almacenamiento. Cuando son reconstituidas también deben protegerse de la luz y ser refrigeradas durante el tiempo indicado por el productor.
Diluyentes
Los diluyentes de las vacunas nunca deben congelarse. Si el fabricante provee en un solo empaque la vacuna y el diluyente SIEMPRE almacene el producto a +2°C a +8°C. Si el espacio de frío lo permite, el diluyente que el fabricante provee en forma separada de la vacuna debe almacenarse en la heladera a +2°C a +8°C. Mantener a +2°C a +8°C el agua destilada con la que se reconstituye la vacuna contra FHA.
Manejo y transporte de vacunas
Las vacunas deben en todo momento ser transportadas en adecuadas condiciones de temperatura; para lo cual se deben utilizar los implementos térmicos, cuyas características especiales, tanto de diseño como de fabricación, garanticen en alto grado la "vida fría" que se requiere para asegurar que las vacunas lleguen a su destino mediato en las mejores condiciones térmicas.
El transporte general entre los diferentes niveles de Cadena de Frío, así como el traslado de las vacunas, a los puntos de vacunación en terreno, deben hacerse en los termos o cajas frías con su correspondiente dotación de paquetes fríos y a la temperatura adecuada para mantener debidamente las vacunas.
Preparación de las vacunas para su transporte
Las vacunas y productos biológicos en general, deben manipularse en ambientes climatizados con alto grado de asepsia.
Al preparar los implementos térmicos para transportar las vacunas, se debe tener en cuenta lo siguiente:
1. Estimar el tiempo que durará el transporte, así como las condiciones ambientales y logísticas del recorrido.
2. Elegir los implementos térmicos adecuados.
3. Tener en cuenta el tipo de vacuna a transportar y la temperatura requerida en cada caso.
4. Preparar los paquetes fríos a ser utilizados en los termos por tipo, considerando que hay vacunas que no pueden exponerse a bajas temperaturas y otras sí.
5. Al preparar los implementos térmicos, no basta colocar uno o dos paquetes fríos, las vacunas deben rodearse en lo posible con paquetes fríos. Las vacunas no deben estar en contacto directo con los paquetes fríos.
6. Una vez preparados los recipientes térmicos deben mantenerse debidamente cerrados, colocados a la sombra y alejados de toda fuente de calor.
7. Durante el transporte, los recipientes térmicos deben mantenerse a la sombra, no deben exponerse a los rayos directos del sol y, de ser posible, llevar las ventanillas del vehículo abiertas para mantener fresco el ambiente.
Frascos abiertos con vacunas multidosis
La política anterior de la OMS/OPS señalaba que todos los frascos con vacunas multidosis de DPT, TT, dT y Hepatitis B, abiertos para una sesión de vacunación, podían ser utilizados solamente por un período de 5 días, debiendo descartarse, independientemente del tipo de vacuna, las dosis que quedarán en el frasco.
Datos suficientes sobre la inocuidad y potencia de las vacunas recomendadas para los programas de vacunación, justifican ahora un cambio en la política de la OPS. La intención de este cambio es poner de relieve el uso sin riesgos, de los frascos abiertos de vacunas multidosis.
Política revisada de la OMS
Los frascos de vacunas multidosis de OPV, DPT, TT, dT, hepatitis B y fórmulas líquidas de vacuna anti-Hib que se hayan utilizado para aplicar una o más dosis durante una sesión de vacunación, podrán ser utilizados en siguientes procesos de inmunización durante cuatro semanas como máximo, siempre y cuando se cumplan con las siguientes condiciones:
n Que las vacunas no hayan pasado la fecha de vencimiento.
n Que las vacunas se hayan almacenado y conservado en condiciones apropiadas de Cadena de Frío.
n Que la tapa de hule del frasco no se haya sumergido en agua.
n Que las dosis de vacunas se hayan extraído con alto grado de asepsia.
También se indica que todos los frascos de vacunas OPV, DPT, TT, dT, hepatitis B, así como las fórmulas líquidas de vacuna anti Hib que fueron transportados y abiertos para el uso en campo, independientemente del tipo o la cantidad de vacunas, deben ser descartadas.
La política revisada no cambia los procedimientos recomendados para frascos multidosis de hepatitis A y antigripal, o las vacunas que deben ser reconstituidas como BCG, SRP, SR, Fiebre Amarilla y otras formulaciones liofilizadas anti Hib, que deben descartarse luego de 6 horas de reconstituidas o al final de la sesión de vacunación, prevaleciendo para el descarte lo que ocurra primero.
Los frascos multidosis que se van a utilizar por más de una jornada, deben rotularse con la fecha de apertura.
Tabla 3
Uso de frascos abiertos con vacunas de multidosis

BCG
Introducción
La BCG es una vacuna de acción individual. Actúa evitando la diseminación hematógena bacteriemia que se produce en la primoinfección natural por el bacilo de Koch, cuya expresión clínica son las formas miliar y extrapulmonares meníngea, ósea y sepsis. Por ello es imprescindible su aplicación antes del egreso del recién nacido de la maternidad.
El diagnóstico oportuno y el tratamiento supervisado, conjuntamente con la vacuna BCG, es la tríada indispensable para el control de la tuberculosis.
1. Agente inmunizante
La vacuna BCG es una preparación liofilizada constituida por bacterias vivas, obtenidas de un cultivo de bacilos bovinos atenuados: Bacilo de Calmette y Guerín (BCG).
Composición y características: existen diferentes subcepas de vacuna BCG, que toman el nombre del laboratorio o lugar donde han sido cultivadas. La cantidad de Unidades Formadoras de Colonias por mililitro (UFC/ml) varía en cada una de ellas. Ejemplos:
Danesa: 2 a 8 millones
Glaxo: 2 a 10 millones
Moreau: 2 a 8 millones
Pasteur: 2 a 8 millones
Tokio: 30 millones
Laboratorio Central Salud Pública
Cepa Pasteur (Provincia Buenos Aires): 3 a 8 millones
Se presenta en ampollas de 10, 20, 30 y 50 dosis, que se reconstituye con solución salina normal al 0,9%, o agua destilada en las cantidades recomendadas por el fabricante.
El diluyente de la vacuna producida por el Laboratorio Central de Salud Pública de la Provincia de Buenos Aires es souton 1+3.
2. Conservación
La vacuna liofilizada debe conservarse entre 2°C y 8°C, siendo su validez de 12 a 24 meses, según el laboratorio productor. Debe protegerse permanentemente de la luz solar, directa o indirecta (antes y después de reconstituida). El frasco multidosis una vez abierto debe utilizarse (conservado a la temperatura mencionada), dentro de las 6 hs. de la jornada de labor. Al término de la misma, desechar el resto.
3. Indicación y edad para la vacunación
Debe aplicarse en el recién nacido, antes del egreso de la maternidad. En el niño nacido de término, cualquiera sea su peso y en el niño pretérmino con 2 Kg de peso o más, para prevenir la bacteriemia producida por la primoinfección natural con el bacilo de Koch. Los niños no vacunados en la maternidad, con esquemas atrasados recibirán una dosis hasta la edad de 6 años, 11 meses 29 días. Ver tabla 6 capítulo 1.
4. Dosis y vía de administración
Para reconstituir la vacuna, inyectar en el frasco o ampolla el diluyente en forma suave por la pared y girar lentamente el frasco varias veces, a fin de lograr una mezcla uniforme. Antes de cargar cada dosis, volver a girar nuevamente el frasco o ampolla para homogeneizar el contenido; recién entonces aspirar la dosis correspondiente.
Dosis: en nuestro país, de acuerdo con estudios operativos controlados, la dosis a aplicar es de 0,1 ml.
Vía: intradérmica estricta.
Lugar de aplicación: en la inserción inferior del músculo deltoides del brazo derecho.
Evolución de la lesión vaccinal: La inyección intradérmica produce una elevación de la piel que desaparece en media hora. Puede observarse también un nódulo plano eritematoso de 3 mm a las 24- 48 hs. El nódulo puede desaparecer o persistir hasta la 2° ó 3° semana, en que aumenta de tamaño, se eleva y adquiere un tono rojizo de mayor intensidad. A los 30 días se produce una pequeña ulceración con salida de material seropurulento; luego se seca, se cubre con una costra que cae dejando una cicatriz característica, deprimida, en sacabocado, del tamaño de una lenteja, primero de color rojizo y luego acrómica. El proceso evoluciona en el lapso de 4 a 8 semanas, es indoloro y no requiere tratamiento alguno.
Se debe advertir a los padres sobre la evolución normal de la vacunación y que no deben aplicarse antisépticos, ni apósitos, ni realizarse curaciones locales que entorpezcan la evolución normal de la vacuna.
Deben utilizarse de rutina jeringa y aguja descartable para cada aplicación.
No se requiere revacunar a los niños que no presentan cicatriz pero que cuentan con documentación de la aplicación de la vacuna. Luego de los 6 años de edad no se aplicará BCG aún en el caso que la persona no hubiere recibido ninguna dosis de la vacuna.
5. Inmunidad
La duración de la inmunidad conferida por la vacuna se estima que no es mayor de 10 años. La vacuna BCG ha demostrado en nuestro país, en niños menores de 5 años, una eficacia global del 73% y en formas extrapulmonares epsis, meningitis y óseas 64 a 100%.
6. Efectos postvacunales
El riesgo de reacciones postvacunales está asociado a la cepa utilizada por el fabricante, el exceso en la dosis, la edad del niño, la técnica de aplicación y la destreza del vacunador, y en algunos casos a alteraciones de la inmunidad. Pueden presentarse:
Reacciones locales:
Ulceración prolongada
Formación de abscesos
Adenopatías locales de gran tamaño o supuradas, con o sin fistulización (Puede considerarse normal la presencia de una pequeña adenopatía axilar)
Formación lupoide (excepcional)
Se trata de reacciones leves o moderadas que curan espontáneamente, aunque la evolución sea prolongada.
Ninguna de estas complicaciones requiere de tratamiento medicamentoso local, general o quirúrgico.
Reacciones generales:
90-95% de reacciones locales (dolor, tumefacción, enrojecimiento).
Las complicaciones más serias por la vacunación son:
Infección diseminada por BCG (aparece entre 1-12 meses postvacunación): 2/1.000.000 de dosis aplicadas.
Osteistis por BCG (aparece entre 1-12 meses postvacunación): 1-700 por millón de dosis aplicadas. Estas complicaciones se han visto sobre todo en pacientes con SIDA o con otro compromiso inmunológico. Si el riesgo de efectos severos supera a los beneficios de la vacunación los niños no deben vacunarse.
7. Contraindicaciones
La vacuna BCG está contraindicada en:
Enfermedades con grave compromiso del estado general.
Afecciones generalizadas de la piel.
Enfermedades infecciosas (especialmente sarampión y varicela), debiendo esperar 1 mes de transcurridas estas infecciones.
Inmunodepresión congénita o adquirida, ej: Wiscott Aldrich, HIV (+) sintomático, afecciones proliferativas malignas, etc.
Tratamiento prolongado con esteroides o drogas inmunodepresoras (cuando se administren por 15 días o más, debe ser consultado con el especialista).
Recién nacidos prematuros con un peso inferior a 2000 gr. (Se debe aplazar la vacunación que alcance los 2000 gr).
Una vez superadas estas circunstancias, se debe realizar la vacunación.
Las afecciones leves, tales como el resfrío común, no constituyen contraindicaciones.
8. Uso simultáneo con otras vacunas
Se puede administrar simultáneamente con cualquier vacuna actualmente en uso, aplicada en otra zona corporal. Puede ser aplicada en cualquier momento entre vayas virales y/o bacterianas.
9. Inmunocomprometidos
Los niños hijos de madre HIV positivas pueden recibir la vacuna BCG al nacer ya que se ha comprobado que con las modernas terapias antiretrovirales durante el embarazo el riesgo de transmisión vertical ha disminuido del 30% al 3-6% y por el contrario, el riesgo de tuberculosis ha aumentado considerablemente.
Los niños de 1 mes de vida o mayores, que no hubieran sido vacunados con BCG al nacimiento, se vacunarán una vez descartada tuberculosis, de acuerdo a las siguientes condiciones:
1. Todos los niños HIV (-).
2. Los niños HIV (+) asintomáticos y sin alteraciones inmunológicas, Prefix "E" y N1 de la Clasificación de Estadios de Infección por HIV Pediátrica del Centro para Prevención y Control de Enfermedades (CDC) 1994. La misma corresponde al PO y P1A de la clasificación del CDC de 1987.
Los niños con inmunodepresión primaria o secundaria, linfomas, leucemias, neoplasias generalizadas, HIV (+) sintomáticos, tienen contraindicada la vacunación con BCG, porque puede producirse la diseminación de la vacuna.
10. Inmunoprofilaxis
La administración reciente de gamaglobulinas estándar o específicas (p/ej. Ig. antitetánica) no contraindica la aplicación de la BCG.
Hepatitis B
1. Agente inmunizante
Es una vacuna que contiene el antígeno de superficie (HBsAg) depurado del virus de la hepatitis B (HBV), elaborado por ingeniería genética, utilizando la técnica de ADN recombinante (rADN).
Composición y características: cada dosis es una suspensión liofilizada que contiene 5, 10 ó 20 m g según sea la presentación pediátrica o de adultos y según el fabricante. Hay también algunas presentaciones de 40 m g para inmunocomprometidos. La dosis reconstituida tiene 0,5 ml o 1 ml. La presentación habitual se adsorbe sobre una solución de hidróxido de aluminio, que actúa como adjuvante.
2. Conservación
Deben conservarse entre 2 y 8°C, en la parte central de la heladera, la que debe tener control de temperatura de máxima seguridad. Conserva la potencia entre 24 y 48 meses desde la fecha de producción del laboratorio. Entre 22° y 25° la vacuna es estable durante 30 días, y entre 35° y 37° es estable durante 7 días. Esta vacuna no debe congelarse. El frasco multidosis, una vez abierto y conservado entre 2° y 8°, se podrá utilizar dentro de las 4 semanas.
3. Indicación y edad para la vacunación
Recién nacidos y lactantes: en el recién nacido en Argentina, por resolución 940/00 del Ministerio de Salud, se indica la aplicación de la vacuna desde el 1Ί de noviembre del año 2000. La primera dosis debe administrarse dentro de las 12 horas de vida, la segunda dosis a los 2 meses de vida junto con las vacunas del Calendario Nacional y la tercera dosis a los 6 meses de vida. (ver punto 4, Dosis y vía de aplicación). Todos aquellos niños nacidos después del 1Ί de noviembre del año 2000 que no estén vacunados o estén parcialmente vacunados deben comenzar o completar el esquema.
Preadolescentes (11 años) no inmunizados previamente, en el marco del Programa de Salud Escolar (a partir del año 2003 por Resolución NΊ 175/03, publicada en el Boletín Oficial 30.125).
Es obligatoria para los trabajadores de la salud por la Ley nacional NΊ 24.151, que rige desde 1992.
Se recomienda además esta vacuna en países de baja endemicidad como la Argentina en los siguientes grupos que tienen un mayor y continuo riesgo de infección:
a) Adolescentes
b) Homosexuales o bisexuales con más de una pareja.
c) Adictos a drogas endovenosas.
d) Heterosexuales con más de una pareja o antecedentes de enfermedad de transmisión sexual.
e) Convivientes y contactos sexuales con portadores del virus de hepatitis B o personas con infección aguda.
f) Hemodializados y pacientes con insuficiencia renal crónica antes del inicio de la diálisis.
g) Personal y pacientes de instituciones para discapacitados mentales, menores y drogadictos.
h) Pacientes que deben recibir transfusiones frecuentes.
i) Pacientes HIV.
j) Hepatopatías crónicas de otra etiología diferente de hepatitis B.
k) Pacientes en lista para trasplante de órganos.
l) Prisioneros o personal de cárceles.
m) Viajeros a países de alta endemicidad.
n) Pacientes que reciben factores de coagulación en forma periódica.
Los estudios serológicos previos a la vacunación para conocer el estado inmunitario del huésped no están indicados de rutina. El chequeo previo con marcadores (antiHBc) sólo está indicado para grupos con altas tasas de infección por el virus de hepatitis B tales como:
a) Pacientes politransfundidos.
b) Drogadictos endovenosos.
c) Contactos familiares de portadores con hepatitis B.
d) Homosexuales y bisexuales activos con más de una pareja.
4. Dosis y vía de aplicación
Esquema:
En el recién nacido:
· La primera dosis de la vacuna monovalente contra la hepatitis B se debe aplicar dentro de las 12 horas de vida. Para los niños cuyo peso de nacimiento es mayor de 2.000 gramos, la segunda dosis se aplicará a los 2 meses de vida y la tercera dosis a los 6 meses de vida. La dosis es de 5 ΅g o 10 ΅g (pediátrica) según el fabricante de la vacuna.
· Los niños que nacen de madres HBsAg-positivas (antígeno de superficie), deben recibir una dosis de IgHB (0,5 ml por vía intramuscular) conjuntamente con la vacuna, en las primeras 12 horas del nacimiento, pero en localización distinta. La segunda y tercera dosis de vacuna (sin Ig HB), se aplican uno a dos meses y seis meses más tarde.
Si bien los estudios de seroprevalencia en mujeres embarazadas parecerían indicar que los promedios de positividad por HBsAg serían bajos en América LatinaΉ, el Ministerio de Salud de la Nación, a través de la Dirección de Epidemiología, ha comprado IgHB con destino a cubrir los casos de niños nacidos de madres HBsAg-positivas para todo el país, teniendo en cuenta a la evolución de esta patología a largo plazo en los mismos. A tal efecto, se envía a cada jurisdicción un stock básico, teniendo como parámetro el promedio país de positividad en mujeres embarazadas, datos obtenidos por el Laboratorio de Referencia Nacional de Unidades Centinela de Hepatitis², arroja un 0,12%
La aplicación de la IgHB en cada niño, deberá ser registrada en la ficha que se adjunta, y posteriormente enviada a la Dirección de Epidemiología, con todos los datos completos, a efectos de que se reponga la dosis utilizada. Ver ficha adjunta en anexos al final del manual.
Ή Hugo Tanno y Oscar Fay-Hepatitis viral en América Latina "Acta gastroenterol.Latinoam-Setiembre 2005:Vol.35: NΊ 3
2
Servicio Hepatits y Gastroenteritis-INEI-ANLIS "Dr.Carlos G. Malbrán"-15Ί RAUC· Los recién nacidos por que pesen menos de 2 kg deben recibir la vacuna dentro de las 12 horas de vida, sin embargo para este grupo de edad serán necesarias tres dosis posteriores que se aplicarán a los 2, 4 y 6 meses de edad. Se aplica la misma vacuna que en el mayor de 2000 gramos.
Normas Nacionales de Vacunación
· En los recién nacidos prematuros con una situación clínica no estable y con peso menor de 1500 g se puede estudiar a la madre con HBsAg en las primeras 12 hs. postparto. Si el resultado es negativo, el recién nacido puede ser vacunado a los 2, 4 y 6 meses. Y si es positivo, se debe administrar la vacuna contra la hepatitis B dentro de las 12 horas de vida y la gamaglobulina específica (Ig HB) lo más precozmente posible, dentro de los 7 días postparto en dosis de 0,5 ml.
· En el caso que la madre tenga una determinación de HBsAg negativo en el último trimestre del embarazo, y el niño no haya recibido la dosis de Hepatitis B en las primeras 12 horas de vida, puede ser vacunado a los 2, 4 y 6 meses de vida junto con las vacunas habituales del calendario a esa edad.
Esquema de vacunación en otras edades:
· Esquema clásico: se aplican 3 dosis. Las dos primeras deben tener un intervalo de 1 mes entre una y otra y la tercera se aplica a los 6 meses de la primera.
· Esquema rápido: se aplican 4 dosis, las 3 primeras con intervalo de 1 mes entre cada una, y la cuarta dosis o refuerzo al año de la primera dosis. Se debe utilizar este esquema sólo en el caso de personas altamente expuestas a contraer la enfermedad.
· La vacuna antihepatitis B puede utilizarse simultáneamente con OPV, IPV (inmunocomprometido), DPTHib, BCG, SRP y otros esquema de vacunas combinadas.
La vacuna antihepatitis B en menores de un año puede usarse conjuntamente con OPV, cuádruple, BCG y triple viral.
Dosis: la dosis requerida varía según grupo de edad y tipo de huésped (Tabla 1).
Vía de aplicación: intramuscular.
Lugar de aplicación: en la región anterolateral del muslo en recién nacidos y lactantes menores de 12 meses o no deambuladores.
En el brazo (músculo deltoides) en niños mayores de 12 meses y adultos.
El frasco debe ser previamente agitado siempre antes de su aplicación.
Tabla 1
Dosis de vacuna antihepatitis B según grupo de edad
Grupo de Edad |
Dosis |
|
Recién nacidos, lactantes, niños |
5-10 ΅g (según laboratorio productor) |
|
Adolescentes 11-19 años |
5-10 ΅g (según laboratorio productor) |
|
Huéspedes hemodializados* |
20 ΅g (hasta los 19 años inclusive) 40 ΅g (a partir de los 20 años) |
* Ver capítulo de vacunas en situaciones especiales.
Se debe considerar que:
· Cuando se interrumpe el esquema de vacunación debe completarse con las dosis faltantes, sin interesar el tiempo transcurrido desde la última dosis. De todos modos, se recomienda evitar la demora en su cumplimiento.
· El intervalo mínimo entre la 1Ί y 2Ί dosis es de 1 mes, entre la 2Ί y 3Ί dosis es de 2 meses, y entre la 1Ί y 3Ί dosis es de 4 meses.
· La 3Ί dosis no debe aplicarse antes de los 6 meses de vida, para que tenga efecto refuerzo.
· Todas las vacunas disponibles son intercambiables entre sí.
· En el caso de uso de vacunas combinadas y acelulares que tengan el componente de hepatitis B se requiere la aplicación de 4 dosis: la dosis neonatal más tres dosis del componente hepatitis B en combinación con otros antígenos. Estas cuatro dosis no representan inconveniente para el niño.
· Si un recién nacido no recibió la vacuna HB dentro de las 12 horas la puede recibir posteriormente durante el primer mes de vida coincidiendo con las consultas habituales, sabiendo que se perdió la oportunidad de prevención hepatitis B por transmisión vertical de (madre HbsAG+/hijo).
5. Revacunación
Con los datos disponibles actualmente, aquel niño que ha cumplido un esquema de vacunación completo a partir del nacimiento, no debe ser revacunado al llegar a la adolescencia.
Si el trabajador de la salud, ha recibido un esquema completo de vacuna HB, y presenta niveles protectores post-vacunación igual o mayor a 10 mUl/mI no es necesaria la revacunación. Si el trabajador de la salud es respondedor y teniendo en cuenta que la vacuna contra la hepatitis B confiere inmunidad humoral y celular, no es necesario revacunar.
6. Inmunidad
La vacuna tiene una eficacia del 90 al 95% para prevenir la infección por el virus de la hepatitis B en niños y adultos. Se requieren 3 dosis de vacuna para inducir una respuesta de anticuerpos protectores adecuados (anti HBs 10 mUl/ml en el 90% de los adultos sanos y más del 95% de los niños y adolescentes). Existen algunos factores que influyen en la seroconversión luego de un esquema completo de vacunación:
· Edad: los mayores de 40 años presentan una menor proporción de seroconversión.
· Tipo de huésped: los inmunocomprometidos, los pacientes con insuficiencia renal crónica, los infectados con el virus HIV y aquellos con tratamiento inmunosupresor tienen un porcentaje menor de seroconversión, en algunos casos del 50 al 70%.
· Hábitos: la obesidad, el tabaquismo, el alcoholismo y el sitio de aplicación (la aplicación en la región glútea condiciona una menor absorción de antígeno) determinan cifras menores de seroconversión.
El 10% de los adultos no presenta respuesta de anticuerpos (títulos mayores a 10 mUl/mI) al esquema inicial de vacunación. Aquellos individuos que están en situación de riesgo (Ej.: trabajadores de la salud) que no tengan respuesta luego de la aplicación de 3 dosis de vacuna antihepatitis B deben ser revacunados. La revacunación consiste en la aplicación de 1-3 dosis preferentemente con una vacuna de marca comercial diferente. Aquellos que luego de la revacunación con 3 dosis permanecen negativos es altamente probable que no respondan a un nuevo esquema. A este grupo se lo conoce como no respondedor y no corresponde volver a vacunar.
La duración de los anticuerpos depende del nivel al que se llega luego del cumplimiento del esquema. Los pacientes con insuficiencia renal deberían ser vacunados antes de comenzar la diálisis porque se logra una mejor respuesta.
Los estudios serológicos posteriores a la revacunación (medición de anti HBs) no son necesarios luego de una inmunización de rutina, salvo en aquellas personas cuya respuesta puede ser variable o estén en riesgo aumentado de exposición tales como:
a) Pacientes en hemodiálisis.
b) Pacientes inmunocomprometidos.
c) Equipo de salud en alto riesgo.
d) Niños recién nacidos de madre HbsAg (+).
La determinación debe realizarse entre 1 y 2 meses posteriores a la última dosis del esquema primario de vacunación. No es necesario repetir periódicamente el testeo.
7. Efectos post-vacunales
· Locales: son transitorios y se presentan en el 3-9% de los vacunados (más frecuentes en adultos: 13-29%).
Dolor.
Eritema.
Induración.
· Generales: son leves y transitorios.
Cefalea, fatiga e irritabilidad en el 8-18%.
Fiebre mayor o igual a 37,7°C en el 0.4-8%.
Shock anafiláctico en 1 cada 600.000 dosis aplicadas en adultos. Es extraordinariamente raro en niños y adolescentes.
No hay evidencias que la aplicación de hepatitis B pueda causar síndrome de Guillain-Barré, artritis reumatoidea y enfermedad desmielinizante del sistema nervioso central. Hay datos que descartan la asociación de hepatitis B y muerte súbita del lactante, esclerosis múltiple, enfermedad autoinmune y síndrome de fatiga crónica.
8. Contraindicaciones
Reacción alérgica severa posterior a una dosis previa o a componentes de la vacuna (ej. El timerosal en las presentaciones que la contengan).
Precauciones
Enfermedad aguda moderada o severa con o sin fiebre.
Falsas contraindicaciones
Embarazo
Lactancia
Enfermedad autoinmune (ej.: Lupus eritematoso sistémico, artritis reumatoidea)
9. Uso simultáneo con otras vacunas
Se puede administrar en forma simultánea con las vacunas del Calendario. Deben ser aplicadas en sitios diferentes. Si se aplica en el mismo brazo en niños, adolescentes y adultos debe respetarse una distancia mínima de 6 centímetros entre un sitio de inyección y el otro.
Actualmente existen vacunas combinadas que incluyen hepatitis B:
1) Hepatitis A + Hepatitis B (pediátrica y adultos).
2) Pentavalente (DPT + Hib + Hepatitis B) usada en los esquemas nacionales de vacunación en países de América Latina.
3) Séxtuple (DTPa + Hib + IPV + Hepatitis B).
La vía de aplicación es intramuscular.
10. Administración de la vacuna en situaciones especiales
Los pacientes inmunocomprometidos (incluido el niño HIV positivo) y los pacientes en hemodiálisis deben cumplir con el esquema de vacunación contra hepatitis B y luego ser testeados al terminar la serie inicial (considerándose positivos a títulos de antiHBs 10 mUl/ml). Si el resultado fuera negativo, se deberá repetir el esquema primario con vacuna preferentemente de otro laboratorio productor.
11. Inmunoprofilaxis
Profilaxis post-exposición
Recién nacidos de madre portadora de hepatitis B (HBsAg +): Los recién nacidos hijos de madre portadora de hepatitis B (HBsAg +), incluidos los niños pretérmino, deben recibir la vacuna contra la hepatitis B dentro de las 12 horas de vida y la gamaglobulina específica contra la hepatitis B (IgHB) lo más precozmente posible, dentro de los 7 días postparto en dosis de 0,5 ml. Una vez finalizado el esquema básico, estos niños deben ser testeados de 1 a 2 meses posteriores a la aplicación de la última dosis. Si el resultado de laboratorio mostrara títulos menores de 10 mUl/mI debe aplicarse una segunda serie y realizar nuevo estudio 1 mes luego de finalizar la misma. En el 1 al 2% de los casos esta conducta puede no ser efectiva por lo que se recomienda realizar estudio de HBsAg junto con los estudios de anti HBs al finalizar el esquema de vacunación. Si resultara positivo debe realizarse seguimiento durante 6 meses para determinar si están infectados (portadores crónicos). En ese caso la aplicación de dosis subsiguientes de vacuna no es efectiva.
Contactos con conviviente con infección aguda de hepatitis B (HbsAg +):
Lactantes menores de 12 meses: Aquellos que han recibido alguna dosis deben completar el esquema. Si no han recibido ninguna dosis de vacuna contra la hepatitis B, deben recibir IgHB en dosis de 0,5 ml y vacuna en forma simultánea y luego completar el esquema.
Niños de 12 meses o mayores expuestos: deben estar inmunizados contra la hepatitis B (iniciar o completar el esquema básico).
La profilaxis con IgHB en otros miembros de la familia no vacunados no está indicada salvo contacto con sangre del paciente con infección (ej: lavado de dientes con el mismo cepillo de dientes o máquinas de afeitar). No obstante estos convivientes, deben comenzar el esquema de vacunación lo antes posible.
Contactos sexuales de personas con infección aguda de hepatitis B (HBsAg +) Debe recibir en forma inmediata una dosis de IgHB (0,06 ml/kg) y en forma simultánea comenzar el esquema de vacunación. La aplicación de la IgHB puede prevenir el 75% de los casos, aunque este período en general no debe exceder los 14 días del último contacto sexual para considerar útil la IgHB.
Exposición a sangre que tiene o puede tener partículas infectantes de hepatitis 8 (Tabla 2): Lo ideal es conocer el estado inmunitario de portación, o no de la persona de la cual se estuvo en contacto. La vacunación debe ser indicada en cualquier persona que haya sido expuesta y no esté vacunada. La administración de IgHB dependerá del estado de portación de la persona con la cual tuvo contacto. Si ésta resultara positiva y la persona que se accidentó no estuviera vacunada debe agregarse la aplicación de IgHB (0,06 ml/kg) en el mismo momento y lo antes posible. En el caso de los niños insuficientemente vacunados (1 dosis) es preferible agregar IgHB. Si tuvieran 2 dosis con un intervalo de más de 2 meses de la última dosis (en los mayores de 6 meses) o más de 4 meses en los menores de 6 meses, completar el esquema de vacunación.
Tabla 2
Recomendaciones para inmunoprofilaxis contra Hepatitis B en personas no vacunas y expuestas a sangre o secreciones que contienen sangre
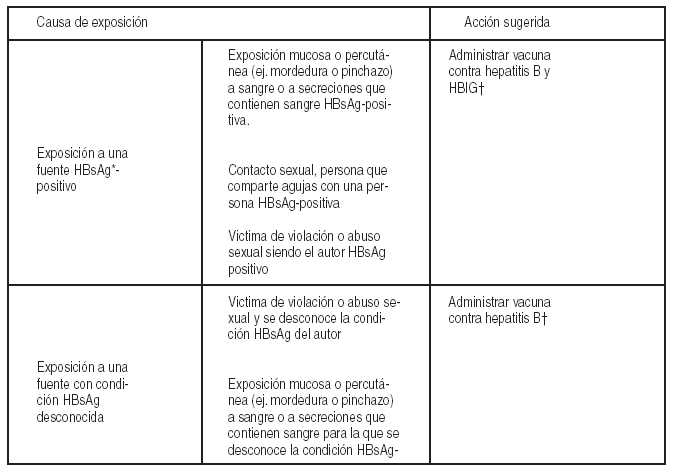
*antígeno de superficie Hepatitis B.
La inmunoprofilaxis debe administrarse inmediatamente, preferentemente dentro de las < 24 horas. Se debe completar el esquema de vacunación con hepatitis B.
Antipoliomielítica Oral
Trivalente (Sabin)
1. Agente inmunizante
La vacuna antipoliomielítica oral (OPV) es una suspensión acuosa de cepas de virus poliomielíticos vivos y atenuados de los tipos I, II y III obtenidas en cultivos de tejidos de riñón de mono o de células diploides humanas.
Composición y características: cada dosis debe contener como mínimo:
|
1x106 |
DICC/50 para polio virus tipo I |
|
1x105 |
DICC/50 para polio virus tipo II |
|
1x105,5 |
DICC/50 para polio virus tipo III |
DICC/50= dosis infectante en cultivo celular/50%
2. Conservación
La vacuna conservada a -20°C (congelada) permanece viable durante 2 años desde la fecha de expedición del laboratorio productor y entre 2°C y 8°C durante 6 meses a 1 año (según fabricante). Entre 22° y 25°C la vacuna pierde el 50% de la actividad después de 20 días. Entre 35° y 37°C es muy inestable; se pierde el título aceptable en 1 a 3 días.
La vacuna una vez descongelada no debe volver a ser congelada.
El frasco multidosis, una vez iniciado su uso, se podrá utilizar por el término de 4 semanas, refrigerado entre 2°C y 8°C en la parte central de la heladera, la que debe tener un sistema de control de temperatura de máxima seguridad. Si es mantenido en conservadora de telgopor con hielo en trabajo de terreno, deberá desecharse después de una jornada de labor por no ofrecer seguridad su conservación.
3. Indicación y edad de vacunación
a) Programa regular: todos los niños se vacunarán a partir de los 2 meses de vida. No hay un límite máximo de edad para su aplicación, pero de acuerdo a la situación epidemiológica que existe actualmente en el país, se fija como límite los 18 años de edad.
b) Programa de erradicación: las estrategias implementadas para interrumpir la transmisión de poliovirus salvaje comprenden una alta cobertura de vacunación de rutina con OPV y el establecimiento de un sistema de vigilancia de parálisis aguda fláccida apoyado por una red regional de laboratorios.
Acciones de bloqueo: Según las Normas del Programa de Erradicación de la Poliomielitis, cada caso de parálisis aguda fláccida (PAF) deberá ser notificado investigarse dentro de las 48 horas siguientes a la notificación. Se debe concurrir al domicilio del caso y controlar el carnet de todos los menores de 18 años; aplicando vacuna Sabin a aquellos en los que no se constate con carnet de vacunas, esquema completo para su edad. Si alguno se encuadrara en la definición de caso probable tomar medidas de inmediato para controlar el brote. Es necesario informar sobre el brote e iniciar la vacunación cuanto antes para detener la transmisión. Se deben realizar operaciones de barrido sanitario a fin de obtener los resultados más eficaces en el menor plazo posible. Cuando razones de orden epidemiológico lo consideren aconsejable se podrá comenzar la vacunación a partir del primer mes de edad (no incluyendo esta dosis en el esquema básico).
4. Dosis y vía de administración
Esquema: se aplicarán 5 dosis, las 3 primeras con un intervalo de 6 a 8 semanas comenzando a partir de los 2 meses de vida; la 4Ί dosis o 1Ί refuerzo al año de la 3Ί dosis (esquema básico); y se aplicará a los 6 años (o ingreso escolar a 1Ί grado) un 2Ί refuerzo (esquema completo).
Cuando se interrumpe el esquema de vacunación debe completarse con las dosis faltantes, con los intervalos recomendados mínimos posibles, sin interesar el tiempo transcurrido desde la última dosis. Se recomienda la conveniencia de no demorar su cumplimiento. Entre 1 a 18 años aquellos que no han recibido dosis anteriores de OPV, deben recibir 3 dosis de OPV con un intervalo mínimo entre dosis. Si la 3Ί dosis se administró entre los 4 y 6 años, no debe aplicarse la dosis del ingreso escolar.
Si el niño vomita o regurgita durante los 5 a 10 minutos siguientes a la vacunación, repetir la dosis.
Dosis: 2 gotas.
Vía: oral.
5. Revacunación
Según las normas del Programa de Erradicación de la Poliomielitis se evaluará la extensión etárea del grupo a vacunar ante la existencia de un caso de Parálisis Aguda Fláccida.
Los adultos con riesgo de exposición por viaje a países endémicos para poliovirus, que no recibieron una serie primaria de tres dosis de Sabin (o Sabin/ IPV), deberán ser vacunados con las dosis necesarias para completar el esquema, con un intervalo mínimo entre dosis.
6. Inmunidad
La respuesta inmunitaria (inmunogenicidad) de la OPV, medida por anticuerpos específicos, es mayor del 90% y la eficacia estimada oscila entre el 95 al 98% para los tres serotipos, después de la 3ra. dosis.
La duración de la inmunidad conferida por la vacuna se estima igual o mayor a 15 años después de completado el esquema básico de inmunización, dependiendo de las condiciones del huésped.
7. Efectos postvacunales
Fiebre, diarrea, cefalea y mialgias (< 1%)
Parálisis asociada a vacuna (PAV) en vacunados y en personas que han estado en contacto con ellos. No todas las cepas son estables, y, especialmente el serotipo 3, pueden mutar dando lugar a la aparición de cepas más virulentas produciendo parálisis postvaccinal, especialmente en contactos adultos susceptibles e inmunodeprimidos.
El riesgo es mayor con la primera dosis (1 caso por 1.400.000 - 3.400.000 dosis) y menor para las subsiguientes (1 caso por 5.900.000 dosis) y para los contactos (1 caso por 6.700.000 dosis). En inmunodeficientes el riesgo es 3.200 a 6.800 veces más alto que en inmunocompetentes.
En Argentina, en el trienio 1997-1999 se registró un riesgo, con la primera dosis de 1 caso cada 2.050.000 dosis aplicadas y, con las dosis subsiguientes el riesgo fue de 1 caso cada 8.515.000 dosis aplicadas.
Este efecto postvacunal no invalida su utilización para el control y erradicación de la enfermedad.
8. Contraindicaciones
Vómitos.
Diarrea moderada a severa.
Inmunocomprometidos: por deficiencia primaria o secundaria (inmunodeficiencia, hipogamaglobulinemias, agamaglobulinemias), terapia con corticoides u otras inmunosupresores y/o radioterapia, afecciones proliferativas del tejido linforreticular, trasplantados.
Enfermedades febriles con compromiso del estado general.
Convalescencia inmediata de intervenciones quirúrgicas (orofaríngeas y digestivas).
Reacción anafiláctica a algunos de los componentes de la vacuna (neomicina, polimixina B y estreptomicina).
Embarazo.
Pacientes internados en Unidades de Cuidados Intensivos Neonatales.
9. Uso simultáneo con otras vacunas
Se puede administrar simultáneamente con otras vacunas, actualmente en uso.
No hay evidencia de que la OPV interfiera con las vacunas vivas parenterales. La OPV puede administrarse simultáneamente o con cualquier intervalo antes o después de las vacunas vivas parenterales.
Datos disponibles de investigaciones recientes sugieren que no existe interferencia de la inmunogenicidad cuando OPV se aplica junto con vacunas contra el rotavirus. No existen datos de inmugenicidad cuando se aplican OPV y FiebreTifoidea oral en forma conjunta.
10. Inmunocomprometidos
El niño infectado HIV, asintomático y sintomático, debe cumplir con el esquema de vacunación antipoliomielítica. Si no se cuenta con vacuna antipoliomielítica inactivada (IPV o Salk), se podrá reemplazar por vacuna antipoliomielítica a virus vivo atenuados (Sabin) si la situación epidemiológica lo justifica. Se recomienda no administrar OPV a niños con SIDA sintomáticos ni a los convivientes de estos pacientes, en estos casos la indicación precisa es la IPV.
Si en familiares de personas con inmunodeficiencia ha sido usada la OPV, se debe evitar el contacto entre el vacunado y los sujetos inmunodeficientes por lo menos durante 4 a 6 semanas, que es el período de máxima excreción viral en materia fecal.
Los niños inmunocomprometidos que hayan recibido la serie primaria en la etapa en que eran inmunocompetentes no deben ser considerados susceptibles.
11. Inmunoprofilaxis
La administración reciente (menor de 3 meses) de inmunoglobulina estándar o específica (p. ej.: Ig. antitetánica) no parece interferir la respuesta inmunitaria de aquellas personas que reciben vacuna OPV.
Triple Bacteriana (DPT)
1. Agentes inmunizantes
Es una asociación de toxoides diftérico y tetánico purificados, a partir de los cultivos de Clostridium tetani y Corynebacterium diphteriae adsorbidos en hidróxido o fosfato de aluminio y una suspensión de cultivos de microorganismos en fase I de Bordetella pertussis inactivada por formalina o por calor.
Composición y características:
a) Toxoide Diftérico: debe contener entre 10 y 30 Lf/dosis y demostrar una potencia de 30 U.I./ dosis (método OMS) o 2UIA/ml de suero (método NIH).
b) Toxoide Tetánico: debe contener entre 5 y 30 Lf/dosis y demostrar una potencia de 60 UI/ dosis (método OMS) o 2 UIA/ml de suero (método NIH).
c) Bordetella pertussis: elaborada según criterios de OMS, 1979, a partir de células completas. Con potencia de 4 U.I. y debe contener hasta 16 unidades opacimétricas de gérmenes muertos por dosis individual.
También está disponible la vacuna pertussis acelular que sólo contiene antígenos (DTPa). Estas vacunas contienen hasta 5 componentes: Hemaglutinina filamentosa (HAF), Toxina pertussis (TP), Pertactina (Pn) y aglutinógenos de por lo menos dos tipos de fimbrias (tipo 2 y 3).
Dosis = 0,5 ml (la celular y la acelular).
2. Conservación
Debe conservarse entre 2°C y 8°C, en la parte central de la heladera, la que debe tener un sistema de control de temperatura de máxima seguridad. No debe congelarse, aún por cortos períodos, porque precipita el adyuvante con pérdida de potencia de la vacuna. Conserva la potencia durante 18 a 36 meses, dato que es indicado por el fabricante.
El frasco multidosis una vez abierto, conservado a la temperatura mencionada, se podrá utilizar por el término de 4 semanas.
3. Indicación y edad de vacunación
Todos los niños menores de 7 años se hallan expuestos y deben ser vacunados a partir de los 2 meses de edad, hayan o no padecido difteria, tétanos o síndrome coqueluchoso.
Se debe considerar la indicación de vacuna acelular en niños que han presentado efectos postvacunales importantes, recordando que las contraindicaciones son las mismas.
4. Dosis y vía de administración
Esquema regular (en niños menores de 1 año): se aplicarán 5 dosis de 0,5 ml cada una; las 3 primeras con un intervalo de 4 a 8 semanas, comenzando a partir de los 2 meses de edad; la 4Ί dosis (1Ί refuerzo) al año de la 3Ί dosis (esquema básico); se aplicará a los 6 años (o ingreso escolar) un 2Ί refuerzo (esquema completo). Si la 4Ί dosis se administra entre los 4 y 6 años, no debe aplicarse la dosis al ingreso escolar.
Esquema incompletos
Cuando se interrumpe el esquema de vacunación debe completarse con las dosis faltantes, con los intervalos recomendados mínimos posibles, sin interesar el tiempo transcurrido desde la última dosis.
Se recomienda la conveniencia de no demorar su cumplimiento.
· En niños de 1 a 6 años que no han recibido dosis anteriores de DPT, deben administrarse 3 dosis de DPT con un intervalo de 4 a 8 semanas, seguidas por una cuarta dosis (refuerzo) 6 ó 12 meses más tarde para completar el esquema básico.
Si el refuerzo se administró entre los 4 y 6 años, no debe aplicarse la dosis al ingreso escolar.
· En niños de 1 a 6 años que han recibido 1 ó 2 dosis de DPT en el primer año de vida deben completar el esquema de 5 dosis de DPT, a menos que la 4Ί dosis la haya recibido teniendo 4 años o más, en cuyo caso se omite la dosis del ingreso escolar.
Vía: intramuscular.
Lugar de aplicación: preferentemente en la región ánterolateral (externa) del muslo o en el brazo (músculo deltoides).
El frasco debe ser agitado siempre, previamente a su utilización.
5. Revacunación
Una dosis de refuerzo está indicada a los 6 años (o ingreso escolar) para todos los niños que han sido regularmente vacunados en la primera infancia.
Transcurridos 10 años, se aplica una dosis de refuerzo de dT (doble adultos) y luego una dosis cada 10 años durante toda la vida.
A partir de los 7 años se contraindica el uso de DTP por el componente pertussis.
6. Inmunidad
Tos ferina: La inmunidad que sigue a la enfermedad no es de por vida.
La inmunogenicidad de las vacunas acelulares es similar o mayor que las de células enteras. La respuesta de anticuerpos es principalmente mayor para la hemaglutinina filamentosa.
En la difteria, como en el tétanos, la inmunidad depende solamente de la presencia en la sangre y en los líquidos intersticiales de un anticuerpo antitóxico IgG con títulos no menores de 0,01 UI/ml.
Este anticuerpo actúa a nivel local en el punto donde la toxina es liberada por la bacteria y en la sangre por aquella toxina que llega a la circulación.
Luego de la vacunación primaria con 3 dosis de toxoide adsorbido, títulos superiores a 0,01 UI/mI de antitoxinas permanecen por 5 o más años y luego de una ó más dosis de refuerzo por 10 años.
En la práctica la vacunación ha demostrado una eficacia superior al 99% y en algunos estudios clínicos una eficacia del 100% en la prevención del tétanos neonatal.
El mínimo de antitoxinas diftérica y tetánica, protectoras oscila entre 0.01 y 0.1 UI/ml.
Una concentración de antitoxina de 0.01 UI/ml se considera protectora.
7. Reacciones postvacunales
Existe una relación directa de efectos colaterales con la mayor edad del niño y el número de dosis administradas.
Locales
· Tumefacción y dolor
· Raramente abscesos estériles o quistes (6 10/ 1 millón de dosis).
· Estas lesiones locales duran hasta semanas o meses, pero la mayor parte de las veces no requieren otro tratamiento que el sintomático.
Generales
Los más comunes son:
· Fiebre, entre 38°C y 40°C.
· Malestar.
· Anorexia.
· Llanto persistente < 3 hs.
· Vómitos.
El 1% de los niños vacunados, presenta irritabilidad con llanto prolongado.
Todas estas reacciones son provocadas especialmente por el componente pertussis. Ocurren habitualmente dentro de las 48 hs. de aplicada la vacuna y no requieren tratamiento salvo analgésicos o antitérmicos. Estos efectos post-vacunales no contraindican nuevas dosis de vacuna DPT, los pacientes pueden continuar normalmente su programa de vacunación.
La vacuna acelular es mucho menos reactogénica que la vacuna DPT con componente B pertussis celular.
Complicaciones
En contadas ocasiones y debido siempre al componente coqueluchoso pueden presentarse complicaciones tales como:
a) Episodios de somnolencia excesiva, llanto prolongado y persistente de tono agudo (> 3 horas) en las primeras 24 hs (1.000 - 60.000/1millón de dosis aplicadas).
b) Temperatura alta, hasta 40,5°C (1/330 dosis).
c) Convulsiones, en las primeras 48 hs (570/1 millón de dosis aplicadas). Las convulsiones son de origen febril, principalmente, y la tasa depende de los antecedentes personales y familiares y la edad, con un riesgo más bajo en lactantes menores de 4 meses.
d) Episodio de hipotonía hiporreactividad (EHH), en las primeras 24 hs (570/1 millón de dosis aplicadas).
e) Encefalopatía, en las primeras 72 hs (0 - 1/1 millón de dosis aplicadas).
f) Anafilaxia, en la primera hora postvacunación (20/1 millón de dosis aplicadas). La posibilidad de complicaciones y el hecho que a medida que el niño es mayor, la coqueluche es más benigna, hace que no se indique la vacuna anticoqueluchosa a los niños de 7 años o más y se continúe sólo con vacuna doble bacteriana (dT). Sin embargo, es importante el papel de reservorio de adolescentes y adultos, razón por la cual han sido licenciadas vacunas pertussis acelulares para ser administradas a adolescentes y adultos.
8. Contraindicaciones
Cuando alguna de las siguientes complicaciones se presenta en niños menores de 7 años la vacuna anticoqueluchosa no debe aplicarse nuevamente; es decir las contraindicaciones son las mismas para la DPT y DTPa en caso de:
· Reacción anafiláctica inmediata (dentro de los 3 días postvacunación).
· Encefalopatía no atribuible a otra causa dentro de los 7 días de la vacunación, definida como enfermedad neurológica aguda grave, que puede manifestarse por crisis comiciales prolongadas, alteraciones graves de la conciencia o signos neurológicos focales. Los estudios indican que estos acontecimientos asociados con DPT son evidentes dentro de las 72 hs. de la vacunación, sin embargo se justifica considerar a la enfermedad ocurrida dentro de los 7 días de la vacuna DPT o DTPa, como posible contraindicación para nuevas dosis de vacuna contra la tos convulsa.
· Enfermedad neurológica progresiva, incluido el síndrome de West, epilepsia no controlada, encefalopatía progresiva: se debe diferir la vacunación con DTPa hasta que se clarifique estabilice el cuadro neurológico.
Precauciones
Se debe evaluar la continuación del esquema DPT o dar DTPa en niños que han presentado:
· Fiebre > 40,5 °C dentro de las 48 hs. postvacunación y sin otra causa identificada.
· Colapso o síndrome de hipotonía-hiporrespuesta, dentro de las 48 hs. postvacunación.
· Llanto persistente 3 hs. dentro de las 48 hs. de administrada la vacuna.
· Convulsión febril o afebril dentro de los 3 días de la vacunación.
· Enfermedad aguda moderada o severa con o sin fiebre.
Falsas contraindicaciones
· Temperatura < 40.5°C, malestar o leve mareo posterior a una dosis previa de vacuna DPT/ DTPa.
· Historia familiar de convulsiones (Es recomendable administrar a los niños con historia personal o familiar de convulsiones, un antipirético en el momento de la vacunación y cada 4- 6 hs durante las primeras 24 hs, para reducir la posibilidad de fiebre postvacunación).
· Historia familiar de síndrome de muerte súbita del lactante.
· Historia familiar de un evento adverso posterior a la administración de DPT o DTPa.
· Condiciones neurológicas estables (ej. parálisis cerebral, síndrome convulsivo controlado, retardo de crecimiento).
· Antecedente de difteria y tétanos: la difteria y el tétanos no dejan inmunidad de por vida, por lo que las personas con antecedente de haber padecido la enfermedad deben continuar su esquema de vacunación con DPT o dT según la edad.
· Antecedente de enfermedad pertussis: los niños que han padecido coqueluche bien documentada (cultivo positivo para bordetella pertussis o nexo epidemiológico con un caso con cultivo o PCR positivo) desarrollan inmunidad natural para la enfermedad pero como se desconoce la duración de dicha inmunidad, se recomienda continuar con el esquema de vacunación con el componente B pertussis.
9. Uso simultáneo con otras vacunas
Se puede administrar simultáneamente con otras vacunas, actualmente en uso. Deben ser aplicadas en sitios diferentes.
En el esquema de vacunación oficial, las 4 primeras dosis (esquema básico + refuerzo) se indican como cuádruple (DPT-Hib).
Las vacunas combinadas que incluyen DPT son:
· Cuádruple celular y acelular: DPT/Pa + Hib.
· Pentavalente (celular): DPT + Hib + HB.
· Quíntuple (acelular): DTPa + Hib + IPV.
· Séxtuple acelular: DTPa + Hib + HB + IPV.
10. Inmunocomprometidos
Los pacientes inmunocomprometidos deben cumplir con el esquema regular de vacunación DPT.
11. Inmunoprofilaxis
Las gamaglobulinas no parecen frenar la respuesta vacunal después de la inmunización por vacunas preparadas a partir de microorganismos muertos o toxinas. (Ver punto 11. Inmunoprofilaxis en vacuna antitetánica).
Cuidado de personas expuestas a la coqueluche
Contactos familiares y otros contactos cercanos:
a) Inmunización:
Los contactos familiares y otros contactos cercanos de pacientes con coqueluche menores de 7 años de edad, a los que se les ha aplicado por lo menos cuatro dosis de vacuna anticoqueluchosa (DPT o DTPa) deben recibir una dosis de refuerzo de DPT o DTPa, a menos que haya recibido una dosis en los últimos tres años.
Los contactos menores de 7 años que no estén inmunizados o que recibieron menos de 4 dosis de vacuna anticoqueluchosa deben iniciar o continuar la inmunización de acuerdo al calendario. A los niños que recibieron su tercera dosis seis meses o más antes de la exposición, se les debe aplicar la cuarta dosis en ese momento.
Tabla NΊ 1: Recomendaciones para la vacunación contra Bordetella pertussis en caso de brote*
|
Dosis |
Esquema regular |
Esquema en brote |
|
Primaria 1 |
2 meses |
6 semanas de edad |
|
Primaria 2 |
4 meses |
30 días después de la primera dosis |
|
Primaria 3 |
6 meses |
30 días después de la segunda dosis |
|
Refuerzo 1 |
18 meses |
6 meses después de la tercera dosis, pero nunca antes de los 12 meses de edad. |
|
Refuerzo 2 |
6 años |
4-6 años |
|
La decisión de cambio de esquema regular a brote será realizada por la autoridad sanitaria de acuerdo a evaluación de la situación epidemiológica. |
||
b) Quimioprofilaxis:
Administrar a todos los contactos familiares y otros contactos cercanos cualquiera sea la edad o el estado inmunitario eritromicina (40 a 50 mg/kg /día por vía oral, divididos en 4 dosis, dosis máxima 2 g/día), durante catorce días, porque la inmunización que confiere la vacuna no es total y puede no impedir la infección.
Se ha comprobado que la eritromicina elimina el estado de portador y es efectiva para limitar la transmisión secundaria.
Para los pacientes que no toleran la eritromicina, la claritromicina (15 mg/kg/día vía oral dividida en 2 dosis, dosis máxima 1 g, durante 1 semana), la azitromicina y la trimetroprima-sulfametoxazol representan otra opción.
Se deben observar constantemente los síntomas respiratorios de todas las personas durante 14 días después de la interrupción del contacto.
Tabla NΊ 2: Quimioprofilaxis para contactos de casos de Bordetella pertussis (contactos del núcleo familiar y otros contactos cercanos, independiente de su estado de vacunación)
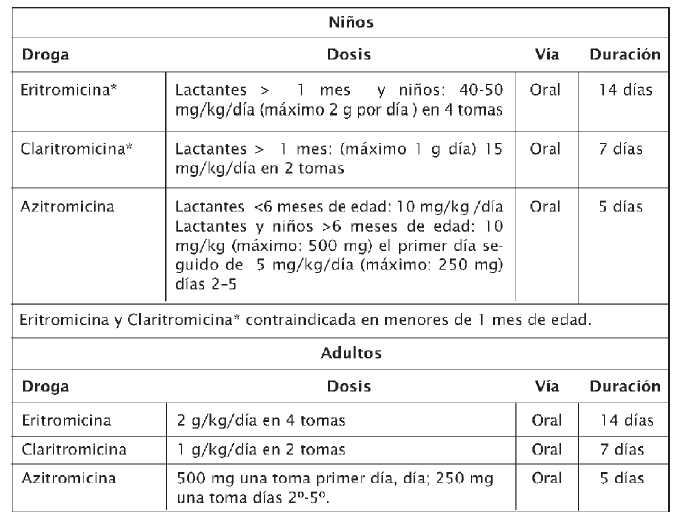
Fuente: basado en Recommended Antimicrobial Agents for the Treatment and Postexposure Prophylaxis of Pertussis CDC-2005
Cuidado de personas expuestas a la difteria
Contactos familiares y otros contactos cercanos:
a) Inmunización:
Los contactos íntimos asintomáticos que tienen el esquema de vacunación completo que recibieron la última dosis hace más de 5 años, deben recibir un refuerzo como DPT o dT según la edad.
Los contactos íntimos asintomáticos que tienen el esquema incompleto (con menos de 3 dosis de toxoide diftérico) o cuyo estado de inmunización se desconoce, deben recibir 1 dosis y completar el esquema.
b) Quimioprofilaxis:
Los contactos íntimos, cualquiera sea el estado de inmunización, deben: 1) mantenerse bajo vigilancia durante 7 días para detectar cualquier evidencia de la enfermedad, 2) ser sometidos a cultivos para B. pertussis y 3) recibir profilaxis antimicrobiana con eritromicina oral (40 a 50 mg/kg/día durante 7 días, máximo 2 gr/día) o una sola dosis de penicilina G benzatínica por vía intramuscular 600.000 U para los que pesan <30 kg y 1,2 millones de unidades para los niños mayores y adultos).
Deben obtenerse nuevos cultivos faríngeos de los contactos que se ha probado que son portadores como mínimo 2 semanas después de haber completado el tratamiento.
Haemophilus influenzae tipo b
En el Esquema regular la vacuna antihaemophilus influenzae b se administra combinada con DPT como vacuna cuádruple (DPT-Hib).
1. Agente inmunizante
En la actualidad se disponen de las denominadas vacunas conjugadas por tener una proteína transportador) adherida al polisacárido capsular del Haemophilus infuenzae b (PRP). Con el advenimiento de estas vacunas se logró un efecto inmunogénico en los menores de 2 años.
Composición y características: existen cuatro tipos de vacunas conjugadas disponibles cuyo contenido de polisacárido es el siguiente:
PRP-D (conjugada con toxoide diftérico) 25 ΅g.
Hb-OC (proteína "carrier": CRM197 mutante de la proteína del Corynebacterium diphtheriae) 10 ΅g.
PRP-OMP ("carrier": complejo proteico de la membrana externa de Neisseria meningitidis grupo B) 15 ΅g.
PRP-T (conjugada con toxoide tetánico) 10 ΅g.
Cada dosis es una solución límpida e incolora de polisacárido bajo la forma conjugada.
Dosis = 0,5 ml.
2. Conservación
Debe conservarse entre 2°C y 8°C, en la parte central de la heladera, que debe tener un sistema de control de temperatura de máxima seguridad. No debe congelarse aun por cortos períodos. Conserva la potencia durante 2 años, desde la fecha de expedición del laboratorio productor. El frasco multidosis una vez abierto, conservado a la temperatura mencionada, se podrá utilizar por el término de 4 semanas. Si hubiera sido mantenido en la conservadora y/o transportado para uso en campo debe ser descartado al término de la jornada.
3. Indicación y edad de vacunación
Todos los niños menores de 5 años se hallan expuestos y deben ser vacunados a partir de los 2 meses de edad. En niños prematuros se tendrá en cuenta su edad cronológica posnatal.
4. Dosis y vía de administración
Esquema: se aplicarán 4 dosis de 0,5 ml cada una, las 3 primeras con un intervalo de 4 a 8 semanas comenzando a partir de los 2 meses de vida (serie primaria) y la 4ta dosis o refuerzo al año de la 3ra (esquema completo).
Vía: intramuscular.
Lugar de aplicación: preferentemente en la región ánterolateral (externa) del muslo o en el brazo (músculo deltoides).
El frasco debe ser agitado siempre, previamente a su utilización.
A medida que aumenta la edad disminuye la necesidad de repetir las dosis de estas vacunas.
Si el niño no recibió la primovacunación
Entre 7-11 meses de edad: se aplicarán 2 dosis con un intervalo de 4 a 8 semanas y una 3ra dosis o refuerzo a los 18 meses de edad.
Entre 12-14 meses de edad: se aplicará 1 dosis y luego un refuerzo (2da dosis) a los 18 meses de edad.
Entre 15-60 meses de edad: se aplicará 1 dosis única.
Cuando se interrumpe el esquema de vacunación debe completarse con las dosis faltantes sin interesar el tiempo transcurrido desde la última dosis. Se recomienda no demorar su cumplimiento.
Todas las marcas de vacuna antihaemophilus influenzae b (antiHib) pueden intercambiarse, tanto en la serie primaria como el refuerzo, lográndose una respuesta inmunitaria satisfactoria.
5. Revacunación
Una dosis de refuerzo está indicada a los 18 meses de vida para todos los niños que hayan cumplido la correspondiente serie primaria de vacunación antes de los 15 meses de edad. La dosis de refuerzo de vacuna anti-Hib debe ser administrada no antes de los 12 meses de edad y por lo menos 2 meses después de la dosis previa.
6. Inmunidad
Las cuatro vacunas existentes en nuestro medio se diferencian desde el punto de vista de su inmunogenicidad, es decir, en los niveles de títulos protectores según la edad y el número de dosis.
Una tasa específica sérica postvacunal de 0,15 g/ml es considerada como protectora, y una concentración de 1 g/ml otorga protección a largo plazo.
Se puede observar que las vacunas que obtienen mejores títulos luego de la segunda dosis son PRP-OMP y PRP-T, con títulos superiores a 0,15 /ml, mientras que luego de las tres dosis todas las vacunas disponibles alcanzan niveles superiores a 1 /ml excepto, la PRP-D.
Si bien existen diferencias de inmunogenicidad entre las diferentes vacunas, la eficacia clínica es semejante. Esto podría estar relacionado con que estas vacunas conjugadas reducen la colonización orofaríngea de Hib por dos mecanismos:
1) por inducción de la producción de IgA secretoría en la mucosa orofaríngea.
2) Por transudación de IgG desde la sangre a la mucosa cuando los títulos son elevados.
Al disminuir el número de portadores, se reduce la transmisión en la población, y por lo tanto los susceptibles tienen menor probabilidad de infectarse, aumentando así la efectividad.
7. Efectos postvacunales
Locales: son escasas y en general se producen en el sitio de la inyección.
· Dolor.
· Eritema > 1 cm.
· Induración > 1 cm.
Generales: son infrecuentes y moderadas
· Fiebre 38°C.
· Irritabilidad.
· Somnolencia.
En más del 90% de los niños, los síntomas desaparecen en 48 hs. luego de la inyección.
Las reacciones locales y generales no aumentan con la repetición de las inyecciones.
8. Contraindicaciones
Reacción alérgica severa posterior a una dosis previa o a componentes de la vacuna.
Precauciones
Enfermedad aguda moderada o severa con o sin fiebre.
Falsas Contraindicaciones
Niños menores de 2 años que tuvieron enfermedad invasiva por Hib (ej. Meningitis). La enfermedad por Hib no deja inmunidad adecuada en los menores de 2 años, por lo que deben continuar con su esquema de inmunización para Hib.
9. Uso simultáneo con otras vacunas
Se puede administrar simultáneamente con otras vacunas, actualmente en uso. Deben ser aplicadas en sitios diferentes.
Hay disponibles vacunas combinadas que incluyen la vacuna antihaemophilus:
1. DPT o DTPa + Hib (cuádruple).
2. DPT o DTPa + Hib + antipoliomielítica inactivada (IPV) o DPT + Hib + Hepatitis B (vacunas pentavalente).
3. DTPa + Hib + IPV + Hepatitis B (vacuna séxtuple).
La eficacia de estos productos es igual a la de cada uno por separado y las reacciones que se producen no difieren de las que se presentan con la aplicación de DPT, por lo cual se considera que es el componente DPT el productor de las reacciones sistémicas.
De la misma manera, todas las precauciones relacionadas con la vacunación de tos convulsa se aplican al uso de estas vacunas combinadas.
10. Inmunocomprometidos
Se deben vacunar:
Niños infectados con HIV (sintomáticos o asintomáticos).
Niños mayores de 5 años esplenectomizados, con deficiencias IgG2, trasplantados de médula ósea o cáncer.
Algunos estudios avalan la conveniencia de aplicar dos dosis separadas por uno o dos meses de intervalo en los mayores de 5 años, no vacunados previamente, infectados con HIV o con deficiencia de IgG2.
11. Inmunoprofilaxis
La administración reciente de gamaglobulinas estandar o específicas (p. ej. Ig. antitetánica) no contraindica la aplicación de vacuna antihaemophilus b.
Las gamaglobulinas no parecen frenar la respuesta vacunal después de la inmunización por vacunas preparadas a partir de microorganismos muertos o toxinas.
Cuidado de personas expuestas a infecciones invasivas por Haemophilus influenzae b.
a) Observación cuidadosa
Los niños expuestos que desarrollan una enfermedad febril deben ser sometidos a una evaluación médica rápida, cualquiera sea su estado de vacunación contra Haemophilus influenzae b.
b) Quimioprofilaxis

** La inmunización completa antiHib se define como haber recibido:
al menos una dosis de vacuna a los 15 meses de vida o después
o 2 dosis entre los 12 y 14 meses
o una serie primaria de 2 - 3 dosis antes de los 12 meses más 1 dosis de refuerzo a los 12 meses o después
La profilaxis debe ser iniciada tan pronto como sea posible dado que la mayor parte de los casos secundarios en los contactos familiares, se producen en la primera semana que sigue a la hospitalización del caso índice.
El momento de aparición de los casos secundarios restantes después de la primera semana sugiere que la profilaxis de los contactos familiares iniciada 7 días o más después de la hospitalización del caso índice, si bien no es óptima, todavía puede ser beneficiosa.
La quimioprofilaxis se realiza con Rifampicina.
Dosis 20 mg/kg/día (dosis máxima: 600 mg) por vía oral, 1 dosis diaria durante 4 días.
En lactantes < 1 mes la dosis es de 10 mg/Kg/día.
En adultos cada dosis es de 600 mg/día.
Doble Bacteriana (dT)
1. Agente inmunizante
Es una asociación de toxoides diftérico y tetánico purificado y adsorbidos en hidróxido o fosfato de aluminio.
Composición y características
a) Toxoide Diftérico: debe contener entre 1 y 3 Lf/dosis y demostrar una potencia de 2,8 U.I./ dosis (método OMS) o 0,1UIA/ml de suero (método NIH).
b) Toxoide Tetánico: debe contener entre 5 y 30 Lf/dosis y demostrar una potencia de 40 UI/ dosis (método OMS) o 2 UIA/ml de suero (método NIH).
Dosis = 0,5 ml.
2. Conservación
Debe conservarse entre 2°C y 8°C, en la parte central de la heladera, la que debe tener un sistema de control de temperatura de máxima seguridad. No debe congelarse, aun por cortos períodos, porque precipita el adyuvante con pérdida de potencia de la vacuna. Conserva la potencia durante 18 a 36 meses, dato que es indicado por el fabricante. El frasco multidosis una vez abierto, conservado a la temperatura mencionada, se podrá utilizar por el término de 4 semanas.
3. Indicación y edad para la vacunación
Se aplicará:
Como esquema regular, en reemplazo de la DTP, en niños con contraindicación de pertussis, hayan o no padecido difteria o tétanos.
Para completar esquema a partir de los 7 años de edad.
4. Dosis y vía de administración
Esquema regular (en niños menores de 1 año con contraindicación fundamentada de uso de DPT): se aplicarán 5 dosis de 0,5 ml cada una; las 3 primeras con un intervalo de 4 a 8 semanas, comenzando a partir de los 2 meses de edad; la 4° dosis (1Ί refuerzo) al año de la 3Ί dosis (esquema básico); se aplicará a los 6 años (o ingreso escolar) un 2° refuerzo (esquema completo).
Si la 4° dosis se administra entre los 4 y 6 años, no debe aplicarse la dosis al ingreso escolar.
Esquemas incompletos
Cuando se interrumpe el esquema de vacunación debe completarse con las dosis faltantes, con los intervalos recomendados mínimos posibles, sin interesar el tiempo transcurrido desde la última dosis. Se recomienda la conveniencia de no demorar su cumplimiento.
En niños de 1 a 6 años con contraindicación fundamentada para el uso de DPT que no hayan recibido las dosis anteriores de DPT o dT, deben administrarse 3 dosis de dT con un intervalo de 4 a 8 semanas, seguidas por una cuarta dosis (refuerzo) 6 meses más tarde para completar el esquema básico.
Si el refuerzo se administró entre los 4 y 6 años, no debe aplicarse la dosis al ingreso escolar.
En niños de 1 a 6 años que han recibido 1 ó 2 dosis de DPT o dT en el primer año de vida deben completar el esquema de 5 dosis de dT, a menos que la 4° dosis la haya recibido teniendo 4 años o más, en cuyo caso se omite la dosis del ingreso escolar.
En niños de 7 años o más que no han recibido dosis anteriores de DPT o dT, deben administrarse 2 dosis de dT con un intervalo de 4 a 8 semanas, seguidas por una 3° dosis (refuerzo) 6 ó 12 meses más tarde. Luego continuar con una dosis de dT cada 10 años.
Embarazadas: se indicará dT como esquema básico a partir del 2° trimestre de embarazo. No se vacunará a la embarazada que acredite previamente el esquema completo de vacunación y el lapso de tiempo transcurrido desde entonces sea menor de 10 años. Si el tiempo transcurrido es mayor de 10 años, o el esquema de vacunación fue incompleto, se le dará una dosis de refuerzo.
En las áreas altamente endémicas en las mujeres en edad fértil el esquema de vacunación de 2 dosis con intervalo de 4-8 semanas, entre las mismas, debe completarse con 3 dosis de refuerzo con un año de intervalo hasta completar 5 dosis.
Vía: intramuscular.
Lugar de aplicación: preferentemente en la región ánterolateral (externa) del muslo o en el brazo (músculo deltoides).
El frasco debe ser agitado siempre, previamente a su utilización.
5. Revacunación
En personas que recibieron esquema completo con DPT o dT se reforzará la inmunidad cada 10 años con 1 dosis de dT.
6. Inmunidad
Tanto en la difteria como en el tétanos la inmunidad depende solamente de la presencia en la sangre y en los líquidos intersticiales de un anticuerpo antitóxico IgG con títulos no menores de 0,01 UI/ml. Este anticuerpo actúa a nivel local en el punto donde la toxina es liberada por la bacteria y en la sangre por aquella toxina que llega a la circulación.
Luego de la vacunación primaria con 3 dosis de toxoide adsorbido, títulos superiores a 0,01 UI/ml de antitoxina permanecen por 5 o más años y luego de una o más dosis de refuerzo por 10 años.
En la práctica la vacunación ha demostrado una eficacia superior al 99% y en algunos estudios clínicos una eficacia del 100% en la prevención del tétanos neonatal.
7. Efectos postvacunales
Son leves e infrecuentes.
Locales: eritema, induración y dolor local son de tipo retardado
Generales: fiebre moderada y malestar.
El toxoide tetánico no ocasiona normalmente reacciones locales o generales; sólo después de repetidas inoculaciones pueden manifestarse reacciones locales o hipersensibilidad de tipo retardado o de tipo Arthus.
8. Contraindicaciones
Reacción alérgica severa posterior a una dosis previa o a componentes de la vacuna.
Precauciones
Síndrome de Guillain Barré < 6 semanas posteriores a una dosis previa de vacuna que contiene el toxoide tetánico.
Enfermedad aguda moderada o severa con o sin fiebre.
Las afecciones leves, tales como el resfrío común, no constituyen una contraindicación.
9. Uso simultáneo con otras vacunas
Se puede administrar simultáneamente con otras vacunas, actualmente en uso. Deben ser aplicadas en sitios diferentes.
10. Inmunocomprometidos
El niño infectado HIV debe cumplir con el esquema regular de vacunación. Sólo se utilizará vacuna dT en caso de un efecto post-vacunal por DPT o DTPa.
11. Inmunoprofilaxis
La administración de inmunoglobulinas no interfiere la respuesta inmune al toxoide adsorbido.
Manejo de heridas
Debe efectuarse una evaluación general del estado inmunitario del accidentado y del tipo de heridas. Estas deben ser limpiadas y debridadas, eliminando quirúrgicamente, si fuera necesario, todos los restos necróticos, tejidos desvitalizados y cuerpos extraños.
Las de mayor riesgo de contaminación por C. tetani son aquellas contaminadas con suciedad, heces, tierra y/o saliva, las heridas que contienen tejidos desvitalizados, heridas necróticas o gangrenosas, heridas por punción, congelamiento, aplastamiento, avulsión, quemaduras, explosión.
Guía para la profilaxis postexposición
Se presenta en la Tabla 1 el esquema recomendado según tipo de herida y antecedente de vacunación.
Tabla 1: Esquema recomendado según tipo de herida y antecedente de vacunación.

Triple Viral
(sarampión-rubéola-parotiditis)
1. Agente inmunizante
Es una suspensión liofilizada de una combinación de cepas de virus vivos atenuados de sarampión y parotiditis (cultivadas en embrión de pollo) y rubéola (cultivada en células diploides humanas).
Existen a la fecha diferentes vacunas comerciales que varían en las cepas incluidas. Para sarampión, las cepas son Schwarz o Edmonston-Zagreb, para rubéola todas tienen la cepa Wistar RA27/3 y para parotiditis se reconocen las Jeryl Lynn, Urabe AM9 y Rit 1485.
Composición y características: cada dosis debe contener como mínimo:
1000 DICC 50* o 1000 UFP**. para virus sarampión cepa Schwarz.
1000 DICC 50* o 1000 UFP**. para virus rubéola cepa RA 27/3.
5000 DICC 50* o 5000 UFP**. para virus parotiditis.
La vacuna se presenta como un polvo liofilizado para reconstituir exclusivamente en su diluyente apropiado. Puede contener trazas de antibióticos.
* DICC/50 = dosis infectante en cultivo celular/50%
** UFP = unidades formadoras de placas.
2. Conservación
Debe conservarse entre 2°C y 8°C, en la parte central de la heladera, la que debe tener un sistema de control de temperatura de máxima seguridad. No debe congelarse. Permanece viable durante 2 años desde la fecha de expedición del laboratorio productor. Entre 22° y 25° permanece en estado satisfactorio durante 1 mes, y entre 35° y 37°, durante una semana.
El frasco multidosis, una vez iniciado su uso, se debe desechar después de una jornada de trabajo (6 horas), durante la cual debió estar refrigerado a la temperatura mencionada.
3. Indicación y edad para la vacunación
Programa Regular:
Todos los niños se vacunarán a los 12 meses de edad y al ingreso escolar, 5-6 años.
Preadolescentes (11 años) que no tengan 2 dosis de triple viral previas (o 1 dosis de triple viral + 1 dosis de doble viral) deben recibir 1 dosis de triple viral.
4. Dosis y vía de administración
Esquema: se aplicarán dos dosis de 0,5 ml cada una; la primera a los 12 meses de edad y la 2da dosis o refuerzo a los 5-6 años (ingreso escolar). Los preadolescentes (11 años) recibirán 1 dosis de triple viral cuando no tengan las 2 dosis previas de esta vacuna o de doble viral administradas a partir del año de vida. Cuando se interrumpe el esquema de vacunación debe completarse con la dosis faltante sin interesar el tiempo transcurrido desde la última dosis. Se recomienda la conveniencia de no demorar su cumplimiento. El intervalo mínimo entre las dosis es de 1 mes.
Dosis 0.5 ml
Vía: subcutánea.
Lugar de aplicación: región anterolateral del muslo o parte superior del brazo, formando un pliegue con la piel y el tejido celular subcutáneo e insertando la aguja.
5. Revacunación
Ver esquema.
6. Inmunidad
Está determinada por el constituyente específico (Tabla 1):
Tabla 1
Inmunogenicidad, eficacia y duración de la inmunidad por componente
|
Vacuna |
Inmunogenicidad |
Eficacia |
Duración |
|
Antisarampionosa |
90-95% |
93-98% |
10-15 años |
|
Antirrubeólica |
>98% |
87-91% |
Aproximadamente 10 años |
|
Antiparotidítica |
>95% |
75-95% > |
20 años |
La eficiencia es alta y la efectividad está correlacionada entre las tasas de sarampión y las de coberturas vacunales.
7. Efectos postvacunales
Reacciones postvacunales correspondientes a cada uno de los componentes (Tabla 2).
Tabla 2
Efectos postvacunales por componente
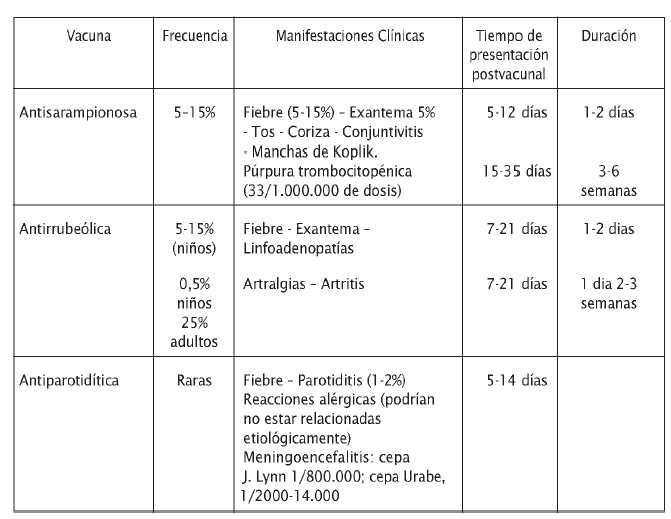
Se deberá informar a los padres acerca de la escasa importancia de la mayoría de estas reacciones (excluye púrpura trombocitopénica y meningoencefalitis) en el estado general del niño.
La frecuencia de las convulsiones febriles asociadas a la vacuna ha sido estimada en 333/1.000.000 dosis aplicadas y ocurren entre los 5-12 días postvacunación. No han sido asociadas con efectos a largo plazo.
Se ha comunicado también la presentación de ataxia cerebelosa con una frecuencia de 8/100.000 dosis en niños de 15 meses.
La anafilaxia postvacunación (tasa de 1 - 50/1.000.000 de dosis aplicadas) se puede presentar en la primera hora postvacunación.
8. Contraindicaciones
Reacción alérgica severa (anafilaxia) posterior a una dosis previa o a componentes de la vacuna (ej. huevo, gelatina, neomicina).
No está indicada la aplicación de la vacuna SRP/SR durante el embarazo. La recomendación de no vacunar mujeres embarazadas contra la rubéola es para no asociar la vacuna con complicaciones que eventualmente pueden ocurrir durante la gestación, (aborto espontáneo o que el recién nacido presente alteraciones como resultado de otras causas, no asociadas a la vacuna). La evidencia disponible al momento actual, indica que no existe riesgo de Síndrome de rubéola congénita (SRC) si la vacuna contra la rubéola se aplica inadvertidamente en una mujer embarazada o durante los meses previos a la concepción.
Inmunodeficiencia severa conocida (ej. tumores hematológicos o sólidos, inmunodeficiencia congénita, tratamiento inmunosupresor de largo tiempo o infección HIV sintomática severa).
Precauciones
Enfermedad aguda moderada o severa con o sin fiebre.
Historia de trombocitopenia o púrpura trombocitopénica (Ver Aspectos Generales sobre Inmunización, página 3).
Reciente administración de sangre y hemoderivados que contienen anticuerpos. Se deben respetar los intervalos sugeridos entre éstos y la vacunación antisarampionosa (triple viral, doble viral o vacuna antisarampionosa monovalente) (Ver Aspectos generales sobre la inmunización, Tabla 3, página 4).
Falsas contraindicaciones
PPD (+).
Simultánea realización de PPD. La vacunación antisarampionosa puede suprimir la reacción tuberculínica temporariamente. La vacuna antisarampionosa o vacunas con componente antisarampionoso pueden ser administradas en el mismo día en que se realiza la PPD. Si el test se realiza después de la vacunación, se debe respetar un intervalo igual o mayor a 4 semanas. Si la necesidad de realización del test es urgente, se debe recordar que la vacuna puede reducir el resultado del mismo.
Lactancia.
Embarazo de la madre del vacunado o de otro conviviente cercano.
Mujeres en edad fértil.
Conviviente inmunosuprimido.
Infección HIV asintomática o levemente sintomática.
Intolerancia al huevo o antecedente de reacción alérgica no anafiláctica al huevo.
9. Uso simultáneo con otras vacunas
Se puede administrar simultáneamente con otras vacunas, actualmente en uso. Deben ser aplicadas en sitios diferentes.
En la vacunación sucesiva con vacunas a virus vivos atenuados parenterales, dejar un intervalo mínimo de 30 días entre dosis.
10. Inmunocomprometidos
El niño infectado HIV, asintomático y sintomático con recuento de linfocitos T CD4 >14%, debe cumplir con el esquema de vacunación antisarampionosa, antirrubeólica y antiparotidítica.
En los huéspedes oncológicos, trasplantados, con enfermedades autoinmunes o inmunodeficiencia congénita, la indicación de la vacunación es personalizada.
11. Inmunoprofilaxis
a) Para sarampión:
Cuidado de las personas expuestas:
· Empleo de vacuna:
La exposición al sarampión no constituye una contraindicación para la vacunación. La vacuna administrada dentro de las 72 hs. de la exposición al sarampión, brinda protección en algunos casos.
Si la exposición no produce infección, la vacuna inducirá protección contra exposiciones ulteriores al virus del sarampión. La vacuna es la intervención de elección para controlar los brotes de sarampión en escuelas y jardines.
No está indicado el uso de vacuna triple viral para las "acciones de bloqueo" del Programa Integrado de Eliminación de Sarampión-Rubéola, para el cual se utiliza doble viral.
Puede utilizarse cuando no se dispone de vacuna doble viral para el control de foco.
· Empleo de gamaglobulina: La gamaglobulina polivalente se administra para prevenir o modificar el sarampión en una persona susceptible dentro de los seis días postexposición. La dosis recomendada es 0,25 ml/kg, administrada por vía intramuscular; en el niño inmunocomprometido la dosis es 0,5 ml/kg (máximo 15 ml).
Está indicada en "convivientes" susceptibles de un paciente con sarampión, particularmente en los menores de 1 año, inmunocomprometidos y embarazadas, por el alto riesgo de complicaciones. En aquellos niños que hayan recibido gamaglobulina polivalente postexposición y deben ser vacunados, se respetará el intervalo de 5 meses si la dosis fue de 0,25 ml/kg, o de 6 meses si la dosis fue de 0,5 ml/kg.
Los pacientes que regularmente reciben gamaglobulina endovenosa en dosis de 100-400 mg/kg están protegidos si la exposición ocurre dentro de las tres semanas postadministración. Todas las personas con infección HIV sintomática, expuestos a sarampión, deben recibir profilaxis con gamaglobulina a 0,5ml/kg, independientemente de los antecedentes de vacunación.
b) Parotiditis: No se recomienda el uso postexposición de vacunas ni de gammaglobulinas. En la gestante susceptible, su administración no garantiza la prevención del síndrome de rubéola congénita.
c) Rubéola: No se recomienda el uso postexposición de vacunas ni de gammaglobulinas. En la gestante susceptible, su administración no garantiza la prevención del síndrome de rubéola congénita
Doble Viral (sarampión-rubéola)
1. Agente inmunizante
Es una suspensión liofilizada de una combinación de cepas de virus vivos atenuados de sarampión (cultivada en embrión de pollo) y rubéola (cultivada en células diploides humanas).
Existen a la fecha diferentes vacunas comerciales que varían en las cepas incluidas. Para sarampión, las cepas son Schwarz o Edmonston-Zagreb y para rubéola todas tienen la cepa Wistar RA27/3.
Composición y características: cada dosis reconstituida de 0.5 ml debe contener no menos de:
1000 DICC 50* o 1000 UFP** para virus sarampión cepa Schwarz.
1000 DICC 50* o 1000 UFP** para virus rubéola cepa RA 27/3.
1000 DICC 50 % para sarampión cepa Edmonston-Zagreb.
1000 DICC 50 % para rubéola Winstar RA 27/ 3.
La vacuna se presenta como un polvo liofilizado para reconstituir exclusivamente en su diluyente apropiado. Puede contener trazas de antibióticos.
* DICC/50 = dosis infectante en cultivo celular/50%
** UFP = unidades formadoras de placas.
2. Conservación
Debe conservarse entre 2°C y 8°C, en la parte central de la heladera, la que debe tener un sistema de control de temperatura de máxima seguridad. No debe congelarse. Permanece viable durante 2 años desde la fecha de expedición del laboratorio productor. Entre 22° y 25° permanece en estado satisfactorio durante 1 mes, y entre 35° y 37°, durante una semana.
El frasco multidosis, una vez iniciado su uso, se debe desechar después de una jornada de trabajo (6 horas), durante la cual debió estar refrigerado a la temperatura mencionada.
3. Indicación y edad para la vacunación
Programa Regular:
Adolescentes y Adultos: Se ofrecerá una dosis de vacuna Doble Viral (SR), a mujeres en edad fértil que no cuenten con 2 dosis de vacunas con componente contra sarampión-rubéola. Estas mujeres deben ser vacunadas en el puerperio o post-aborto inmediato antes del egreso de la maternidad o de la institución de salud. La información disponible muestra que no existe riesgo para el feto cuando la madre es vacunada inadvertidamente en el primer trimestre del embarazo.
Todos los niños se vacunarán como alternativa con esta vacuna cuando no haya disponibilidad de la vacuna triple viral. A los 12 meses de edad y al ingreso escolar (5-6 años).
Manejo de contactos: está indicado el uso de vacuna doble viral para las "acciones de control de foco" del Programa Integrado de Eliminación de Sarampión - Rubéola.
Acciones de bloqueo: En el caso de contactos de un caso con sospechosa clínica de sarampión/ rubéola, realizar la visita domiciliaria de cada los expuestos, controlar el carnet de vacunación y completar esquema de acuerdo a la edad, tanto de los expuestos como de sus contactos familiares, laborales, escuela, comedores, etc. Evaluar las coberturas de vacunación del área. Si la cobertura es menor de 95%, está recomendada la vacunación de barrido con doble viral de todos los menores de 4 años en un área de 10 manzanas.
4. Dosis y vía de administración
Esquema: se aplicará como alternativa cuando no haya disponibilidad de la vacuna SRP, dos dosis de 0,5 ml cada una; la primera a los 12 meses y la segunda al ingreso escolar. También se usará como alternativa de SRP en los niños de 11 años que no tengan dos dosis con el componente SR.
Cuando se interrumpe el esquema de vacunación debe completarse con la dosis faltante sin interesar el tiempo transcurrido desde la última dosis. Se recomienda la conveniencia de no demorar su cumplimiento. (fuente normal no itálica).
Dosis: 0.5 ml.
Vía: subcutánea.
Lugar de aplicación: región anterolateral del muslo o parte superior del brazo, formando un pliegue con la piel y el tejido celular subcutáneo e insertando la aguja.
5. Revacunación
Ver esquema. (Calendario Nacional de Vacunación).
6. Inmunidad
Está determinada por el constituyente específico (Tabla 1):
La eficiencia es alta y la efectividad está correlacionada entre las tasas de sarampión y las de coberturas vacunales.
Tabla 1
Inmunogenicidad, eficacia y duración de la inmunidad por componente
|
Vacuna |
Inmunogenicidad |
Eficacia |
Duración |
|
Antisarampionosa |
90-95% |
93-98% |
10-15 años |
|
Antirrubeólica |
>98% |
87-91% |
Aproximadamente 10 años |
7. Efectos postvacunales
Reacciones postvacunales correspondientes a cada uno de los componentes (Tabla 2).
Se deberá informar a los padres acerca de la escasa importancia de la mayoría de estas reacciones (excluye púrpura trombocitopénica) en el estado general del niño así como también que se constituyen en una señal de la ocurrencia de la respuesta inmune.
La frecuencia de las convulsiones febriles asociadas a la vacuna ha sido estimada en 333/1.000.000 dosis aplicadas y ocurren entre los 5-12 días postvacunación. No han sido asociadas con efectos a largo plazo.
Tabla 2
SR Efectos postvacunales por componente
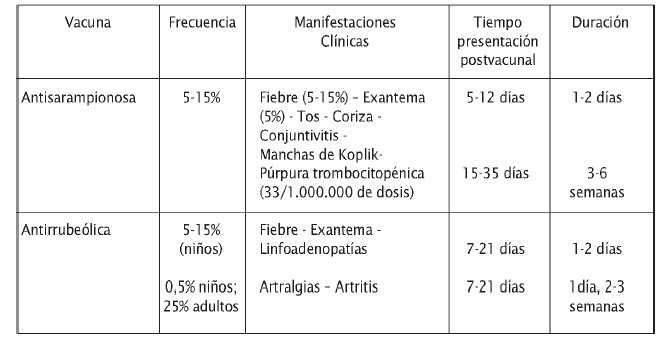
La anafilaxia postvacunación (tasa de 1-50/1.000.000 de dosis aplicadas) se puede presentar en la primera hora postvacunación.
8. Contraindicaciones
Reacción alérgica severa (anafilaxia) posterior a una dosis previa o a componentes de la vacuna (ej. huevo, gelatina, neomicina).
No está indicada la aplicación de la vacuna SRP/SR durante el embarazo. La recomendación de no vacunar mujeres embarazadas contra la rubéola es para no asociar la vacuna con complicaciones que eventualmente pueden ocurrir durante la gestación, (aborto espontáneo o que el recién nacido presente alteraciones como resultado de otras causas, no asociadas a la vacuna). La evidencia disponible al momento actual, indica que no existe riesgo de Síndrome de rubéola congénita (SRC) si la vacuna contra la rubéola se aplica inadvertidamente en una mujer embarazada o durante los meses previos a la concepción.
Inmunodeficiencia severa conocida (ej. tumores hematológicos o sólidos, inmunodeficiencia congénita, tratamiento inmunosupresor de largo tiempo o infección HIV sintomática severa).
Precauciones
Enfermedad aguda moderada o severa con o sin fiebre.
Historia de trombocitopenia o púrpura trombocitopénica (Ver Aspectos Generales sobre Inmunización, página 3).
Reciente administración de sangre y hemoderivados que contienen anticuerpos. Se deben respetar los intervalos sugeridos entre éstos y la vacunación antisarampionosa (triple viral, doble viral o vacuna antisarampionosa monovalente) (Ver Aspectos generales sobre la inmunización, Tabla 3, página 4).
Falsas contraindicaciones
PPD (+).
Simultánea realización de PPD (La vacunación antisarampionosa puede suprimir la reacción tuberculínica temporariamente. La vacuna antisarampionosa o vacunas con componente antisarampionoso pueden ser administradas en el mismo día en que se realiza la PPD. Si el test se realiza después de la vacunación, se debe respetar un intervalo de 4 semanas. Si la necesidad de realización del test es urgente, se debe recordar que la vacuna puede reducir el resultado del mismo.
Lactancia.
Embarazo de la madre del vacunado o de otro conviviente cercano.
Mujeres en edad fértil.
Conviviente inmunosuprimido.
Infección HIV asintomática o levemente sintomática.
Intolerancia al huevo o antecedente de reacción alérgica no anafiláctica al huevo.
9. Uso simultáneo con otras vacunas
Se puede administrar simultáneamente con otras vacunas, actualmente en uso.Deben ser aplicadas en sitios diferentes.En la vacunación sucesiva con vacunas a virus vivos atenuados parenterales, dejar un intervalo mínimo de 30 días entre dosis.
10. Inmunocomprometidos
El niño infectado HIV, asintomático y sintomático con recuento de linfocitos T CD4 >14%, debe cumplir con el esquema de vacunación antisarampionosa, antirrubeólica y antiparotidítica.
En los huéspedes oncológicos, trasplantados, con enfermedades autoinmunes o inmunodeficiencia congénita, la indicación de la vacunación es personalizada.
11. Inmunoprofilaxis
(Ver vacuna triple viral pág. 12).
Hepatitis A
1. Agente inmunizante
La vacuna antihepatitis A (anti HAV) es una vacuna a virus inactivado.
Composición y características: en nuestro medio existen las siguientes vacunas disponibles para su uso:
Cepa viral HM 175: la actividad antigénica viral es referida a un enzimo-inmunoensayo (ELISA), siendo expresado en Unidades Elisa (EU). La cepa viral crece en células MRC-5. El material es inactivado con formalina y adsorbido con hidróxido de aluminio. Tiene 2-fenoxietanol como preservativo. Cada dosis es una solución que contiene como mínimo 720 EU para niños de 1 a 18 años y 1440 EU para > 18 años.
Cepa viral CR326: el virus es purificado del sobrenandante de los cultivos en celular MRC-5. La actividad es referida en unidades de radioinmunoensayo. Las presentaciones existentes son 25 U HAV para población de 1 a 17 años, dosis 0.5 mL y 50 U HAV, para > 18 años, dosis de 1.0 mL.
Cepa viral CGM: esta cepa ha sido aislada de pasajes en células de riñón humano y luego en chimpancé. La vacuna se produce en células diploides humanas MRC-5. El material antigénico es inactivado con formalina y adsorbido con hidróxido de aluminio. Dosis 0,5 mL, presentaciones de 80 U para niños hasta los 15 años y 160 U para 16 años.
Cepa virosómica: esta cepa se ha obtenido del cultivo de células humanas diploides, inactivado con formalina que se une al IRIVs (Virosomas Inmunopotenciados reconstituidos de Influenza). Contiene hemoaglutinina del virus de influenza, fosfolípidos y cloruro de sodio como adyuvantes. Cada dosis de 0.5mL contiene como mínimo 24 UI de antígeno del virus de Hepatitis A (cepa virosomal RGSB en CDH > 500 U. RIA sin aluminio). Dosis 0.5 mL, única presentación para niños y adultos.
2. Conservación
Se debe conservar entre 2ΊC y 8ΊC en la parte central de la heladera, la que debe tener un sistema de control de temperatura de máxima seguridad.
En estas condiciones conserva la potencia durante 2 años, desde la fecha de expedición del laboratorio productor. No debe congelarse, ni exponerse a la luz.
El frasco multidosis debe descartarse al final de una jornada laboral de 6 horas.
La vacuna hepatitis A no debe congelarse ya que se produce una pérdida irreversible de potencia, tampoco debe exponerse a la luz, temperatura de conservación entre 2ΊC - 8ΊC. Es una vacuna muy termoestable. Ver tabla de estabilidad de las vacunas.
3. Indicación y edad para la vacunación
La decisión de la utilización de la vacuna anti HAV en una población depende de las prioridades de ese país, del costo-beneficio, de la percepción de la severidad del problema y de la importancia del mismo. Nuestro país es considerado de endemicidad intermedia con áreas de alta endemicidad en relación a la infección por este virus.
En Argentina todos los niños nacidos a partir del 1Ί de enero de 2004 deben recibir una dosis de vacuna HA al año de edad según la Resolución Ministerial 653/05, con fecha junio del año 2005. Esta propuesta se sustenta en que:
- Una sola dosis genera una respuesta inmune protectiva en el 95-99% de los vacunados a los 30 días post- vacunación.
- Existe amplia experiencia en el uso de una dosis de vacuna para controlar brotes epidémicos bloqueando la transmisión.
- La amplia circulación del HAV, en nuestro medio, favorece la exposición al virus actuando como refuerzo" natural en los vacunados.
- En nuestro país, los niños menores de un año están protegidos por los anticuerpos maternos. A partir del año de edad, la infección produce un gran número de formas asintomáticas, estos niños constituyen el reservorio del virus, favoreciéndose así la transmisión en otros grupos de edad.
- Como a los 12 meses el niño, en cumplimiento de calendario nacional de vacunación, concurre para la aplicación de la vacuna triple viral (sarampión, rubéola, parotiditis), y no existiendo contraindicaciones para el uso de ambas vacunas en forma simultánea, se propuso su administración en esta oportunidad. De esta manera se simplifican los aspectos de logística para su aplicación.
A mismo tiempo se recomienda aplicar simultáneamente acciones tendientes a las mejoras sanitarias como forma efectiva de controlar la infección.
- Mantener de forma continua la difusión de las medidas de higiene personal, como así también, las de saneamiento ambiental: potabilidad del agua y tratamiento adecuado de excretas.
- Desarrollar la coordinación y cooperación intersectorial e interjurisdiccional para el mejoramiento del saneamiento básico.
- Fortalecer la Vigilancia Epidemiológica de Hepatitis A.
- La Autoridad Sanitaria estudia el impacto de la vacunación con una dosis de hepatitis A, a través de la vigilancia de la enfermedad y el seguimiento de las cohortes vacunadas. Los resultados permitirán la toma de decisiones sobre mantener una única dosis al año, introducir dosis de refuerzo o cambios al esquema de vacunación oficial.
Se ha demostrado su eficacia administrada intraepidemia. En nuestro país hay vacuna disponible para control de brotes.
La vacuna se utiliza actualmente, con un esquema de dos dosis, también con indicación personalizada (evaluación de la condición sanitaria y/o detección de anticuerpos específicos previo a la vacunación) a partir del año de edad en individuos susceptibles que pertenezcan a grupos de riesgo:
1) Viajeros a áreas endémicas (ver profilaxis preexposición).
2) Pacientes con enfermedad hepática crónica.
Corren riesgo más elevado de hepatitis grave con la infección por HAV (existen pocos datos acerca de la eficacia protectora en estos pacientes, pero la vacuna no agrava el trastorno crónico).
3) Hombres homosexuales y bisexuales.
4) Drogadictos.
5) Riesgo ocupacional: personal de laboratorio.
6) Personal y niños de jardines maternales.
7) Instituciones penitenciarias: empleados, residentes.
8) Trabajadores de salud. La vacuna está indicada para el personal de laboratorio. En el resto del personal la prevención debe realizarse por medio del uso correcto de las precauciones estándar.
9) Personas que manipulan alimentos (en instituciones de salud hospitales, centros de salud y educación, etc.).
Los brotes de transmisión alimentaria se asocian a la contaminación de alimentos no cocidos durante su preparación por parte de un individuo que manipula esos alimentos y que está infectado por el HAV.
El medio más eficaz para prevenir estos brotes consiste en la implementación de prácticas higiénicas cuidadosas durante la preparación de alimentos.
No está indicada la vacunación sistemática antihepatitis A en esta población. No obstante, las implicaciones económicas, médico-legales y de relaciones públicas de un brote de infección por HAV transmitida por alimentos procedentes de un establecimiento comercial pueden indicar que en algunas circunstancias debe considerarse el uso de la vacuna antihepatitis A.
Los factores que se deben considerar en la indicación de la vacuna incluyen:
- la naturaleza del alimento
- características demográficas
- duración promedio del empleo
- NΊ de personas que manipulan los alimentos
10) Personal de limpieza de servicios sanitarios de instituciones de salud y educación.
11) Trabajadores de sistemas cloacales.
12) Personas con hemofilia, especialmente los que reciben concentrados de factores tratados con solventes-detergentes, deben considerarse para la inmunización.
Es posible que las tasas de seroprevalencia en ellos sean más altas, por lo tanto, pueden considerarse las pruebas preinmunización para detectar anticuerpos anti HAV.
Se planifican estudios para determinar si la administración subcutánea de la vacuna en pacientes hemofílicos sería tan inmunogénica y segura como la vía intramuscular.
13) Personas HIV positivos
14) Huéspedes inmunocomprometidos
4. Esquema y vía de administración
Se utiliza la vía intramuscular (región deltoidea) en niños a partir del año de vida y en adultos. En el caso que se administre un esquema de dos dosis es preferible el uso de la misma marca de vacuna, sin embargo es aceptable utilizar vacuna de distintos fabricantes; el esquema con dos dosis puede completarse sin interesar el tiempo transcurrido desde la aplicación de la primera dosis.
Tabla 1
Vacunas anti-HAV
|
Vacuna |
Edad |
Dosis |
|
Cepa viral HM 175 * |
1-18 años ³ 19 años |
720 UE ** 1440 UE |
|
Cepa viral CR326 |
1-17 años ³ 18 años |
25 U 50 U |
|
Cepa viral GBM |
1-15 años ³ 16 años |
80 U 160 U |
|
Cepa viral RG-SB |
³ 1 año |
24 U.I.*** |
*Existe una presentación combinada con vacuna de hepatitis 8 (ver uso simultáneo de vacunas).
** Si por razones de disponibilidad se debe utilizar la dosis de 720 EU en mayores de 18 años, el esquema es de 3 dosis (0-1-6 meses).
*** Igual dosis para niños y para adultos.
5. Revacunación
Aunque la concentración de los anticuerpos declina cada año posterior a la vacunación, algunos modelos cinéticos sugieren que las concentraciones protectoras persistirían hasta 20 años. Por lo tanto, no está actualmente indicada la revacunación.
6. Inmunogenicidad y eficacia clínica
En estudios realizados se observó que a los 5 días de aplicada la primera dosis, se detectaron anticuerpos séricos sólo en el 4% de los vacunados; a los 15 días la vacuna induce una seroconversión (anti HAV protectores e 20 mUl/ml) en el 88-93% y al mes en el 95-99%. Luego de 30 días de la segunda dosis (administrada a los 6 meses de la primera), la inmunogenicidad asciende al 100%.
Todas las vacunas hepatitis A son de similar inmunogenicidad (94-100%).
Efecto de la gammaglobulina sobre la inmunogenicidad de la vacuna:
La vacuna inactivada puede ser aplicada con gammaglobulina estándar. Si bien la respuesta de los anticuerpos puede estar levemente reducida, este efecto es dosis dependiente respecto de la gammaglobulina. Ante la necesidad de aplicar la vacuna simultáneamente debe utilizarse la gammaglobulina a la dosis mínima de 0.02 ml/kg.
Serología prevacunación:
La serología prevacunación (IgG anti HAV) es útil para evitar vacunaciones innecesarias.
La necesidad de la serología previa está en relación directa con la edad del individuo y con el riesgo de exposición (condición sanitaria).
En el caso de haber padecido hepatitis A, el recibir vacuna no provoca un aumento de los efectos post-vacunales, ni otro tipo de inconvenientes.
Serología postvacunación:
No está indicada en inmunocompetentes debido a las altas tasas de seroconversión.
Las pruebas de anticuerpos anti HAV disponibles en el comercio pueden no detectar las concentraciones bajas, aunque protectoras, de anticuerpos inducidos por la vacuna.
Para los inmunocomprometidos, especialmente aquellos con enfermedad hepática y riesgo de exposición al HAV, se justifican las pruebas posteriores a la vacunación.
Si no se detectan anticuerpos anti HAV con un ensayo sensible, debe considerarse la repetición de la serie de vacunación, de preferencia durante los períodos de menor inmunosupresión.
7. Efectos postvacunales
Por ser vacunas a virus inactivados, son vacunas seguras que generalmente presentan efectos postvacunales leves y de corta duración.
Locales:
Los efectos locales se reportan en un 21% de los niños y aproximadamente en el 56% de los adultos vacunados (dolor, tumefacción en el sitio de inyección). Son leves y de corta duración.
Generales:
La cefalea es el efecto postvacunal más frecuente.
Fiebre, dolor abdominal (epigastralgia), náuseas, vómitos y mareos en menor grado, los cuales se resuelven espontáneamente en pocos días (1-10%).
Hallazgos de laboratorio: se informaron muy pocas anormalidades en los exámenes de laboratorio, que incluyeron informes aislados sobre aumento de transaminasas, hiperbilirrubinemia, eosinofilia y proteinuria.
8. Contraindicaciones
Reacción alérgica severa posterior a una dosis previa o a componentes de la vacuna (ej. aluminio, fenoxietanol).
Precauciones
Enfermedad aguda moderada o severa con o sin fiebre.
Embarazo. No hay datos de seguridad en las embarazadas, pero se considera que el riesgo es bajo o nulo porque es una vacuna a virus inactivado.
9. Uso simultáneo con otras vacunas
Se puede dar simultáneamente con todas las vacunas conocidas pero en diferentes sitios de aplicación. No es necesario respetar intervalos con las otras vacunas cuando no son administradas simultáneamente.
Está disponible una vacuna hepatitis A combinada con hepatitis B (presentación para uso pediátrico y para adultos), con una eficacia del 100% luego de la tercera dosis, para ambos componentes.
La vía de aplicación es intramuscular.
Tabla 2
Dosis y esquemas de administración de la vacuna combinada hepatitis A y hepatitis B
|
Edad* |
Dosis |
Esquema |
|
≤15 años |
360 UE para Hepatitis A 10 ΅g para Hepatitis B |
0-1-6 |
|
³ 16 años |
720 UE para Hepatitis A 20 ΅g para Hepatitis B |
0-1-6 |
* Según esquema del laboratorio productor
10. Inmunocomprometidos
La respuesta inmune de los inmunosuprimidos (incluidos las personas con infección HIV) puede ser subóptima.
Por ello, se debe aplicar si es posible, en el momento del diagnóstico y previo a la inmunosupresión.
De lo contrario, se debe aplicar 1 mes después de finalizar el tratamiento inmunosupresor.
11. Inmunoprofilaxis
Inmunoglobulina (Ig)
La inmunoglobulina se administra por vía IM profundamente, dentro de las 2 semanas posteriores a la exposición al HAV. Posee una eficacia mayor del 85% para prevenir la infección sintomática.
La concentración máxima de anticuerpos séricos se logra 48 - 72 horas después de la administración de gammaglobulina.
Indicación: Se presenta en las Tablas 3 y 4 según distintas variables.
Tabla 3
Inmunoprofilaxis preexposición de la infección por HAV para los viajeros susceptibles (anti HAV negativos)
|
Edad |
Exposición probable |
Profilaxis recomendada |
|
< 1 año |
< 3 meses 3-5 meses Prolongada |
Ig 0.02 ml/kg Ig 0.06 ml/kg Ig 0.06 ml/kg en el momento de La partida y cada 5 meses después. |
|
³ 1 año |
Vacuna anti HAV |
+ Ig 0.02 ml/kg |
Tabla 4
Inmunoprofilaxis postexposición de la infección por HAV*
|
Tiempo desde la exposición |
Edad del paciente |
Profilaxis recomendada |
|
≤14 días |
< 1 año >= 1 año |
Ig 0.02 ml/kg Vacuna anti HAV |
|
> 14 días |
< 1 año >= 1 año |
Ninguna profilaxis Ninguna profilaxis** |
*En personas no vacunadas contra hepatitis A.
** Se puede indicar vacuna antiHAV que lo protegerá para futuros episodios.
Los pacientes que, por su enfermedad de base (por ej: enfermedad de Kawasaki), reciben Inmunoglobulina endovenosa a dosis altas, están protegidos para hepatitis A durante por lo menos 6 meses.
Profilaxis preexposición
Está indicada en personas susceptibles que viajan a países con tasas endémicas intermedias y elevadas.
Se debe tener en cuenta que a los 15 días de aplicada la primera dosis de vacuna, el 88 - 93% desarrollan anticuerpos detectables, alcanzando el 95-99% al mes.
Por lo tanto, para asegurar la protección en los viajeros cuya partida es inminente se debe indicar gammaglobulina y vacuna simultáneamente.
Los menores de 1 año sólo pueden recibir gammaglobulina.
Profilaxis postexposición
Vacuna antiHAV para la profilaxis postexposición
Varios estudios sugieren que la vacuna antiHAV, con la administración simultánea o no de gammaglobulina puede inducir concentraciones protectoras de anticuerpos antes del período de incubación habitual de 30 días de la infección por HAV. Considerando que en el ámbito público la IgG es difícil de obtener y de alto costo, mientras que la vacuna es accesible y un recurso disponible, se recomienda el uso de la vacuna para profilaxis post exposición. Se puede indicar gammaglobulina junto con vacuna en aquellos casos que se cuente con dicho biológico.
Se recomienda el uso de gamaglobulina para:
Contactos domésticos y sexuales de los casos de HAV, tan pronto como sea posible después de la exposición.
No se recomienda la evaluación serológica de los contactos porque agrega un costo Innecesario y puede retardar la administración de la gammaglobulina.
No está indicado el uso de gammaglobulina más allá de las 2 semanas de la última exposición.
Puede aplicarse simultáneamente la vacuna hepatitis A junto con la Gammaglobulina.
Neonatos hijos de madres infectadas por HAV
La transmisión perinatal del HAV es rara.
Algunos expertos aconsejan administrar gammaglobulina (0.02 ml/kg) al lactante si los síntomas de la madre comenzaron entre 2 semanas antes y 2 semanas después del parto. Sin embargo, no se ha establecido la eficacia en esta circunstancia.
La enfermedad grave en lactantes sanos es infrecuente.
Personal y niños que concurren a guarderías y jardines de infantes
Debe realizarse IgM anti HAV en los casos sospechosos de infección por HAV para confirmar la infección actual.
Cuando se identifica un caso de infección por HAV, se recomienda:
En los contactos menores de 1 año: aplicar gamaglobulina.
En los contactos de 1 año o mayores y adultos susceptibles: aplicar gamaglobulina y vacuna antihepatitis A en forma simultánea y en sitios diferentes.
Si hubiera transcurrido más de 2 semanas de la exposición desde el último caso, no se administrará gamaglobulina.
Los niños y los adultos con HAV deben ser excluidos de la institución hasta 1 semana después del comienzo de la enfermedad o hasta que se haya iniciado el programa de profilaxis con gammaglobulina, en los contactos.
Los receptores de gammaglobulina pueden regresar a la guardería o jardín inmediatamente después de recibir la dosis de gammaglobulina.
La vacuna sola puede considerarse una opción para la profilaxis de los nuevos empleados, si carecen de Anticuerpos contra la hepatitis A el riesgo de exposición es bajo durante los 14 días iniciales de empleo porque una sola dosis induce la seroconversión en 15 días en el 88%- 93% de los adultos.
Jardines maternales
En Salas de niños menores de 1 año: se recomienda la aplicación de gammaglobulina cuando se presenta uno o más casos de hepatitis A, a todos los niños del jardín que compartan el área de cambio de pañales o de preparación de biberones. (unidad epidemiológica)
En Salas de niños de 1 año o más: se puede indicar la aplicación de gammaglobulina a los niños de la misma sala más vacuna contra la hepatitis A pero se recomienda el uso de vacuna solamente dada que la eficacia de una u otra intervención es semejante.
Escuelas
Se debe valorar la situación epidemiológica local:
Si se producen casos probables y/o confirmados con diferencias en el inicio de los síntomas entre uno y otro caso, mayor a 50 días; se extremarán los cuidados de higiene personal y ambiental. No se debe utilizar gammaglobulina ni vacuna.
Si ocurren dos o más casos de alumnos o personal de un mismo grupo familiar que concurren a la misma escuela, sólo se vacunará al grupo familiar.
Si ocurren dos o más casos en niños o personal no familiares que concurren a la misma escuela (dentro del mismo período de incubación), o si se detectara la propagación de la enfermedad por la ocurrencia de uno o más casos secundarios, se evaluará si concurren al mismo turno o al mismo grado; en esos casos se vacunará todo el turno o sólo el grado respectivamente.
Cuando ocurren 2 o más casos en niños o personal de diferentes turnos se deberá vacunar a toda la institución.
Vacunación en instituciones educativas
En la última década se ha afianzado la posibilidad de utilizar vacuna inactivada para atenuar un brote de hepatitis A, cuando éste no haya tomado dimensiones alarmantes. La utilización de vacuna en el ámbito de los Jardines de Infantes, colegios, institutos de menores, responde a la posibilidad de cortar un brote en una institución, en tanto complemento de medidas básicas de higiene respecto a la provisión de agua, preparación de alimentos y adecuada eliminación de excretas que conllevan a extremar las medidas antes de considerar la aplicación de la vacuna en forma indiscriminada.
Nota: La aplicación de gammaglobulina en escuelas frente a un brote de hepatitis A es controvertida dada la situación epidemiológica en el país.
Instituciones y hospitales
No está indicada la vacunación de rutina con hepatitis A en el personal de salud, aun en medios con manejo de neonatos o niños. La prevención de esta infección debe hacerse por medio del uso correcto de las precauciones estándar.
Ante la presencia de un caso de hepatitis A, no está indicado el uso de inmunoglobulina de rutina, pero debe administrarse en el personal con contacto estrecho con el paciente. La dosis es de 0,02 ml/kg IM, y debe aplicarse dentro de los 14 días posteriores al contacto.
La vacuna puede ser indicada previa serología para antiHAV negativa.
Brotes transmitidos por alimentos o por el agua
La gammaglobulina puede ser efectiva si se la administra dentro de las 2 semanas posteriores a la última exposición al agua o a los alimentos contaminados. Pero estos brotes en general se reconocen demasiado tarde como para que la gammaglobulina resulte eficaz.

Vacuna Candid
Contra la Fiebre Hemorrágica Argentina (FHA)
La FHA es una zoonosis viral aguda grave producida por el virus Junin, que tiene su reservorio en roedores silvestres de la especie Calomys musculinus. El área endémica de la enfermedad comprende la región de la pampa húmeda de las provincias de Santa Fe, Córdoba, Buenos Aires y La Pampa. La letalidad de la enfermedad sin tratamiento específico es de entre 15-30%, y se reduce al 1% cuando se aplica el tratamiento específico (plasma inmune en dosis estandarizadas de anticuerpos neutralizantes) dentro de la primera semana del inicio de los síntomas.
1. Agente Inmunizante
La vacuna Candid # 1 emplea como agente inmunizante el virus Junin vivo atenuado, cepa Candid # 1.
El desarrollo de esta vacuna es el resultado de un proyecto internacional que involucró al Ministerio de Salud de Argentina, al Instituto Nacional de Enfermedades Virales Humanas (INEV-ANLIS), a la Organización Panamericana de la Salud (OPS-OMS), y al United States Army Medical Research Institute of Infectious Diseases (USMRIID) EEUU. Los estudios preclínicos incluyeron la comparación cuantitativa de la virulencia de Candid # 1 con sus derivados y /o cepas progenitoras en ratones, cobayos y cultivos celulares. Candid # 1 demostró ser menos virulenta y menos neurovirulenta que otras cepas atenuadas del virus Junin y su atenuación permaneció estable y no revirtió luego de seis pasajes en cultivos celulares. Los estudios en animales de experimentación demostraron la ausencia de neurovirulencia, neurotropismo o manifestaciones hemorrágicas, la estabilidad genética de la cepa vacunal y la ausencia de persitencia viral en monos Rhezus. En 1985, la Food and Drug Administration (USFDA) institución regulatoria de alimentos y medicamentos de los Estados Unidos, y la Subsecretaría de Regulación y Control de Argentina autorizan el inicio de los ensayos clínicos en voluntarios humanos sanos. Los estudios en Fase I y II se realizaron tanto en los Estados Unidos como en Argentina. Ninguno de los receptores de vacuna desarrolló anormalidades clínicas, hematológicas, bioquímicas o urinarias de significación. La respuesta inmune humoral medida por pruebas de neutralización mostró seroconversión en más del 90% de los vacunados. La respuesta inmune celular específica se detectó en 99% de los vacunados estudiados. La Fase III de evaluación se realizó entre 1988 y 1990 en un estudio prospectivo, aleatorio, a doble ciego, utilizando placebo como control, que comprendió 6500 voluntarios del Sur de la provincia de Santa Fe. La eficacia de Candid # 1 para la prevención de la FHA fue estimada en 95,5%. Entre 1991 y 2003 se vacunaron más de 250.000 personas adultas a alto riesgo de adquirir FHA, que confirmaron los hallazgos previos de seguridad, inmunogenicidad y eficacia.
Todos estos estudios se realizaron con vacuna producida en el Instituto Salk, de Swifwater, Pensilvania, EEUU. El Instituto Nacional de Enfermedades Virales Humanas (INEVH) de Pergamino desarrolló el proyecto de producción nacional de Candid #1 y realizó entre 2005 y 2006 un ensayo de comparabilidad en 946 voluntarios humanos sanos entre la vacuna nacional y la producida en los EEUU, demostrando la equivalencia entre ambas vacunas.
Composición y características:
Para la obtención de la vacuna se utilizan cultivos de células FRhL-2 (pulmón de feto de monos rhezus) crecidos con medio MEM-NEAA, 10% de suero fetal bovino certificado e irradiado, 3 m M de L-glutamina y neomicina (0,05 mg/I). El virus Junin Cepa Candid # 1 es un virus vivo atenuado.
Presentación:
Se presenta en frascos de producto liofilizado conteniendo 10 dosis de vacuna con una ampolla de diluyente de 5.5 ml de agua estéril para inyectable.
Potencia:
La vacuna tiene una potencia de 104 UFP/mI, medida en prueba de neutralización de placas de virus Junin en células Vero.
|
Excipientes: |
Sulfato de Neomicina |
|
Albúmina sérica humana |
|
|
Gelatina hidrolizada |
|
|
Sorbitol |
|
|
Acido L-Glutámico sal monosódica |
2. Transporte, Preparación y Conservación
La vacuna liofilizada se traslada hasta los vacunatorios en recipentes conteniendo hielo seco. La ampolla de diluyente se transporta a temperatura ambiente.
Los frascos liofilizados se deben conservar desde la recepción en el vacunatorio entre -15°C y -20°C por el término de 1 mes (requisito de temperatura que reúnen los freezer familiares). La ampolla de diluyente se conserva entre 2 y 8°C.
La vacuna liofilizada se debe reconstituir con su diluyente, asegurando su completa disolución Una vez reconstituida, la vacuna debe utilizarse dentro de las 4 hs. y debe conservarse en heladera (entre 2 y 8 grados) NO EN FREEZER.
3. Indicaciones y edad
La vacunación contra la FHA está indicada a partir de los 15 años de edad en el área endémica de la enfermedad de las provincias de Santa Fe, Córdoba, Buenos Aires y La Pampa. La vacunación debe realizarse por lo menos un mes ante de que se realicen actividades de riesgo a fin de asegurar la protección.
4. Esquema y vía de administración
Se aplica en una dosis única de 0,5ml de producto reconstituido, por vía intramuscular en deltoides, utilizando jeringas descartables de 1 ml y agujas 22G x 1.
5. Revacunación
No ha sido evaluada aun dado que transcurridos 15 años desde una única dosis hay persistencia de la respuesta inmune específica en el 90% de los vacunados que se han estudiado.
6. Inmunogenicidad y eficacia clínica
La vacuna Candid # 1 elaborada en la Argentina tiene una inmunogenicidad equivalente a la elaborada en los EEUU. Esta inmunogenicidad fue medida por detección de anticuerpos neutralizantes en un estudio puente y se encontró superior al 95,5%, que es la eficacia estimada para Candid # 1.
La inmunogenicidad medida por detección de anticuerpos neutralizantes contra el virus Junin es un marcador subrrogante de eficacia para la FHA.
Se ha demostrado que una sola dosis de vacuna Candid # 1 confiere protección contra la FHA por al menos 15 años. La efectividad estimada en terreno es de un 98%. Los anticuerpos producidos por Candid # 1 se detectan a partir del día 15 post-vacunación. Para el día 60, más del 90% de los receptores han desarrollado su respuesta inmune.
7. Efectos postvacunales
La tolerancia a la vacuna Candid # 1 es muy buena. Los efectos que se han reportado han sido leves, de duración limitada y de resolución espontánea o con tratamiento sintomático
Generales: Los efectos post-vacunales que se han relacionado con la administración de esta vacuna incluyen la presentación dentro de las tres semanas posteriores a la vacunación de: cefalea, decaimiento, mialgias, fiebre, náuseas y/o vómitos, dolor retroocular, mareos, lumbalgia y exantema. También pueden presentarse leucopenia leve (<4.000 blancos/mm3), plaquetopenia leve (<150.000 plaquetas/mm3) y microhematuria. Estas alteraciones pueden ocurrir aisladas o asociadas.
Locales: También pueden presentarse reacciones locales, que son también leves e incluyen dolor o molestia en el sitio de inoculación, picazón, eritema y leve induración.
Ante la presencia de cualquier efecto adverso, comunicarse con: Instituto Nacional de Enfermedades Virales Humanas "Dr. J. I. Maiztegui"
Teléfonos: (02477) 429712/14
(02477) 433044
E-mail: inevh@speedy.com.ar
El INEVH enviará las notificaciones al sistema de vigilancia de efectos adversos del Programa Nacional de Inmunizaciones (PAI) y a la Administración Nacional de Medicamentos, Alimentos y Tecnología (ANMAT).
8. Contraindicaciones
La vacuna Candid # 1 está contraindicada en:
Embarazo. Los efectos que esta vacuna puede provocar en el embarazo son desconocidos y, por lo tanto, impredecibles.
Lactancia. El virus Junin se ha aislado de leche materna en casos de FHA.
Déficit inmunitario congénito o adquirido.
Las contraindicaciones de la vacuna contra la FHA son las de las vacunaciones en general e incluyen enfermedades agudas en curso no resueltas, afecciones crónicas malignas o descompensadas que puedan afectar la respuesta inmune y terapias inmunodepresoras en curso.
9. Uso simultáneo con otras vacunas
No se dispone de datos sobre las asociaciones vacunales posibles para Candid # 1, por lo que la vacuna deberá aplicarse en esquema exclusivo para ella.
10. Inmunocomprometidos
La vacuna está contraindicada.
Cólera
VACUNA ORAL ATENUADA
1. Agente inmunizante
Bacteria viva atenuada (CVD 103 HgR).
Composición y características: bacteria viva atenuada derivada de la cepa salvaje biotipo Clásico serotipo Inaba 569B; elaborada por ingeniería genética, por deleción de los genes que codifican la subunidad A de la toxina.
Contiene al menos 2 x 109 microorganismos vivos.
Se presenta en 2 sobres, 1 con la vacuna liofilizada y el otro con las sales de carbonato y ácido ascórbico (1 dosis).
Para preparar la solución se vierte el contenido de ambos sobres en 100 ml de agua fría (no leche, ni jugos, ni bebidas carbonatadas).
2. Conservación
El preparado debe conservarse entre 2° y 8°C.
3. Indicación y edad de primovacunación
Puede administrarse a partir de los 2 años de edad.
Es útil para el control del cólera epidémico y para el viajero por el rápido inicio de la protección.
4. Dosis y vía de aplicación
Dosis: se recomienda una.
Vía: oral.
Una vez reconstituida debe ingerirse inmediatamente, lejos de las comidas (1 hora antes o 1 hora después de comer).
5. Revacunación
Entre 6 meses y 3 años (cuando persistan las condiciones de la primovacunación).
6. Inmunidad y eficacia
Provee una eficacia protectora de aproximadamente el 50% para cepas homólogas desde el día 8vo de la administración, persistiendo por lo menos 6 meses.
7. Efectos adversos
Diarrea leve (2%), náuseas o cólicos abdominales.
8. Contraindicaciones
Inmunodeprimidos.
Embarazo.
No se recomienda su uso en menores de 2 años.
Precauciones:
La mefloquina y la cloroquina inhiben in vitro la cepa de la vacuna oral CVD 103 Hg, por consiguiente se deben administrar con un intervalo mínimo de 72 hs.
Es conveniente administrar la vacuna anticolérica separada por lo menos por una semana de cuadros febriles o gastroenteritis o de la administración de antibióticos o sulfas.
9. Uso simultáneo con otras vacunas
Se puede administrar conjuntamente con la vacuna antitifoidea oral atenuada (cepa Ty-21 a) o separadas al menos por 1 mes.
10. Inmunocomprometidos
Está contraindicada en pacientes inmunodeprimidos.
Fiebre amarilla
1. Agente inmunizante
Es una suspensión liofilizada de virus vivos atenuados de la cepa 17D obtenida en huevos embrionados de pollo, envasada al vacío. Se emplea solución fisiológica como diluyente.
Composición y características: cada dosis debe contener como mínimo 1000 DL50* en ratones o su equivalente en UFP**, que cada laboratorio productor debe establecer.
* DL50 = Dosis letal/50%
** UPF = Unidades formadoras de placas.
2. Conservación
Debe conservarse entre 2°C y 8°C. Luego de reconstituida sólo permanece viable 6 horas.
El diluyente puede almacenarse a temperatura ambiente. Antes de usarlo para reconstituir la vacuna, debe estar a la misma temperatura de la vacuna. Lo ideal es poner algunas ampollas del diluyente en la heladera un día antes de usarlo. Es obligatorio utilizar de rutina el diluyente suministrado por el fabricante de la vacuna. La utilización de otro diluyente puede dañar la vacuna, inactivando el virus vacunal.
3. Indicación y edad para la vacunación
Es una vacuna de reglamentación internacional, y puede indicarse a partir de los 9 meses de edad.
El Ministerio de Salud de la Nación, por la resolución 857/2007, establece la obligatoriedad de aplicar la vacuna antiamarílica a toda persona a partir del año de edad que habite en "áreas de alto riesgo para fiebre amarilla". La Dirección Nacional de Programas Sanitarios formula la necesidad de definir como áreas de alto riesgo para fiebre amarilla, a todos los departamentos de nuestro país que son limítrofes con Brasil y Bolivia, países con áreas endémicas. También se resuelve aplicar la vacuna de la fiebre amarilla a los viajeros que ingresan o salen de zonas endémicas o epidémicas.
4. Dosis y vía de administración
Esquema: se aplicará una dosis de 0,5 ml tanto en niños como en adultos.
Vía: intramuscular o subcutánea.
Lugar de aplicación: en la región anterolateral del muslo o parte superior del brazo (músculo deitoides).
5. Revacunación
Cada 10 años en caso de viajes a zonas endémicas o epidémicas, sólo por el reglamento sanitario internacional.
6. Inmunidad
La eficacia es mayor al 95%. La inmunidad es duradera, probablemente para toda la vida, no siendo necesario la revacunación rutinaria de niños, residentes o viajeros hacia áreas endémicas.
Sin embargo, el Reglamento Sanitario Internacional, para validar el Certificado Internacional de Vacunación contra la fiebre amarilla, exige revacunaciones cada 10 años en caso de viajes a zonas endémicas o en caso de epidemia.
7. Efectos adversos
En general, es una vacuna muy bien tolerada.
En el 2 al 5% de los vacunados es posible que ocurra entre el 5Ί y 10Ί día postvacunación efectos adversos:
Locales: eritema, dolor.
Generales: fiebre moderada, cefalea, mialgia y malestar.
Hipersensibilidad inmediata, caracterizada por rash, urticaria y/o asma, es extremadamente rara (Tasa 5 - 20/1.000.000 de dosis) y ocurre en personas con historia de alergia al huevo.
Excepcionalmente puede producir encefalitis, sobre todo en menores de 4 meses de edad (Tasa 500 - 4.000/1.000.000 de dosis en menores de 6 meses). Por esta razón la vacuna está contraindicada en el primer semestre de vida.
Han sido reportados en los Estados Unidos (4), Brasil (3) y Australia (1), en los últimos años, la ocurrencia, en personas inmunocompetentes que han recibido la vacuna, de una enfermedad multisistémica semejante a la producida por la infección natural por el virus de la fiebre amarilla. El virus vacunal fue aislado y en el secuenciamiento del genoma de los virus, no fue posible demostrar ninguna mutación capaz de explicar esta alteración en la característica biológica. Son eventos muy raros determinados por factores estrictamente individuales aún desconocidos.
8. Contraindicaciones
Niños menores de 6 meses de vida.
Reacción anafiláctica a la ingestión de huevos y sus derivados.
Inmunocomprometidos.
En lo posible no vacunar durante el embarazo. De ser necesario, no aplicar antes del 6to mes de embarazo.
9. Uso simultáneo con otras vacunas
La vacuna contra la fiebre amarilla se puede administrar simultáneamente con cualquier vacuna, incluso con otras vacunas inyectables de virus vivos atenuados (sarampión, rubéola, paperas, varicela); siempre y cuando sean aplicadas en sitios diferentes. La única excepción es la vacuna contra el cólera inactivada, que no se debe administrar simultáneamente con la vacuna antiamarílica. Estas dos vacunas deben ser aplicadas con un intervalo de por lo menos 3 semanas para que generen una buena respuesta inmunitaria.
Si la vacuna antiamarílica no se administra simultáneamente con las vacunas inyectables de virus vivos (sarampión, rubéola, paperas, varicela), se deberán aplicar respetando un intervalo mínimo de 4 semanas.
Se puede administrar la vacuna antiamarílica a personas que reciben profilaxis antimalaria, no afectándose la respuesta inmunitaria.
10. Inmunocomprometidos
Está contraindicada en pacientes inmunodeprimidos.
11. Inmunoprofilaxis
Las gamaglobulinas no interfieren la respuesta inmunitaria de la vacuna.
Fiebre Tifoidea
I. VACUNA ORAL ATENUADA
1. Agente inmunizante
Salmonella tiphy atenuada.
Composición y características: cápsulas con cubierta entérica que contienen al menos 1 x 109 de S. tiphy de la cepa Ty21a atenuada, que es una mutante derivada de la cepa Ty2 de Félix.
2. Conservación
Las cápsulas deben conservarse entre 2 ΊC y 8 ΊC, en la parte central de la heladera.
3. Indicación y edad para la vacunación
Está indicada a partir de los 6 años de edad para:
Viajeros a regiones donde la fiebre tifoidea es endémica.
Convivientes de portadores de Salmonella tiphy.
Trabajadores de laboratorio en contacto con la bacteria.
4. Dosis y vía de administración
Esquema: 1 cápsula oral con cubierta entérica en 4 dosis con intervalos de 48 horas. Cada cápsula debe ingerirse con líquidos fríos, 1 hora antes de las comidas. No debe ingerirse con leche, ni con alcohol.
Vía: oral.
5. Revacunación
Se recomienda repetir serie de 4 dosis cada 5 años, si persisten las condiciones de la primovacunación.
6. Inmunidad y eficacia
La duración de la inmunidad se estima en 3-4 años. La eficacia es del 50 al 80%.
7. Efectos adversos
Puede provocar malestar abdominal, náuseas, vómitos, fiebre, cefalea, rash o urticaria.
8. Contraindicaciones
Inmunodeprimidos
No se recomienda su uso en menores de 6 años.
Debe evitarse la administración de sustancias que pueden inhibir la cepa de la vacuna, tales como antibióticos, quimioterápicos, cloroquina o mefloquina. Las mismas deben suspenderse por lo menos 24 horas antes o después de su aplicación.
9. Uso simultáneo con otras vacunas
En caso de necesidad puede asociarse con otras vacunas.
10. Inmunocomprometidos
Está contraindicada en pacientes inmunodeprimidos.
II. VACUNA PARENTERAL DE POLISACARIDO CAPSULAR-VI
12. Agente inmunizante
Polisacárido capsular Vi, purificado de Salmonella typhi.
Composición y características:
1 dosis = 0,5 ml = 25 g de polisacárido capsular Vi.
2. Conservación
Debe conservarse entre 2Ί y 8ΊC en la parte central de la heladera.
3. Indicación y edad para la vacunación
Está indicada a partir de los 2 años de edad para:
Viajeros a regiones donde la fiebre tifoidea es endémica.
Convivientes de portadores de Salmonella tiphy.
Trabajadores de laboratorio en contacto con la bacteria.
Habitantes de zonas con alta incidencia de infección.
4. Dosis y vías de administración
Esquema: 1 dosis de 0,5 ml.
Vía: intramuscular o subcutánea.
5. Revacunación
Si persisten las condiciones de la primovacunación, se recomienda revacunar cada 2 años.
6. Inmunidad y eficacia
La duración mínima de la inmunidad es de 2 años. La eficacia clínica es de 55 a 74%.
7. Efectos adversos
Locales: eritema, dolor, induración
Generales: cefalea (1.5-3%), fiebre (0-1%)
8. Contraindicaciones
No se recomienda su uso en menores de 2 años
9. Uso simultáneo con otras vacunas
Puede aplicarse simultáneamente con otras vacunas, actualmente en uso.
Influenza
1. Agente inmunizante
La vacuna antiinfluenza es una vacuna polivalente que contiene tres cepas de virus gripal fraccionado (subvirión), inactivado y purificado, obtenidas en cultivos celulares de embrión de pollo. La titulación está expresada en microgramos de hemaglutinina de cada cepa por dosis.
Composición y características: A partir de 1995 se desarrollaron en Brasil, Costa Rica, Chile, Perú, Uruguay, Venezuela y Argentina una red de vigilancia epidemiológica de la gripe que consolidó estructuras médico-laboratoriales de detección de casos con toma de muestras de los pacientes para aislamiento y caracterización viral. El análisis de los datos recogidos durante los años 1994/98 demostró algunas deficiencias en la correlación entre las cepas circulantes y las vaccinales. Estos datos condujeron a una reunión de expertos mundiales de la Organización Mundial de la Salud (OMS) en el tema para producir una recomendación anual de constitución de la vacuna para el hemisferio Sur. A partir de 1999 se emplea la fórmula específica para el hemisferio sur recomendada por la OMS.
Está constituida por 2 cepas del tipo A y 1 del tipo B, cuyos elementos periféricos N (neuraminidasa) y H (hemaglutinina) son los responsables antigénicos del virus. Su frecuente variación hace necesario adecuar anualmente la composición para que represente los virus que probablemente circulen en la estación invernal. La denominación de los virus indica lugar y fecha de su aislamiento.
Cada dosis de 0,5 ml contiene 15 ΅g de antígeno hemaglutinina de cada una de las cepas de virus contenidas en la vacuna.
2. Conservación
Debe conservarse entre 2°C y 8°C, en la parte central de la heladera, la que debe tener un sistema de control de temperatura de máxima seguridad.
Permanece activa durante 12 meses desde la fecha de expedición del laboratorio productor. No debe congelarse. El frasco multidosis debe descartarse a las 6 horas de su apertura.
3. Indicación y edad para la vacunación
Debe aplicarse idealmente en el mes de marzo. La vacuna está indicada a partir de los 6 meses de edad sin límite máximo de edad para la vacunación.
Se recomienda su aplicación en primer lugar a las personas con mayor riesgo de presentar complicaciones serias en caso de gripe:
Personas mayores de 65 años.
Adultos y niños con afecciones crónicas de los sistemas pulmonar y cardiovascular (ej.: cardiopatía, asma grave, enfisema, enfermedad fibroquística, hipertensión pulmonar, etc.).
Pacientes con enfermedades metabólicas (diabetes), insuficiencia renal, hemoglobinopatías e inmunosupresión (incluye HIV (+) e inmunosupresión por medicación.
Niños o adolescentes que están bajo terapia prolongada con ácido acetilsalicílico (aspirina).
Grupos de personas que pueden transmitir la gripe a personas de alto riesgo: médicos, enfermeras y aquellos que en hospitales o cuidados domiciliarios tienen contacto con grupos de alto riesgo.
Empleados de instituciones geriátricas y entidades de cuidados crónicos que tienen contacto con pacientes.
Personas que ocupan funciones críticas en caso de epidemia (servicios de seguridad, escuelas, etc.).
Convivientes con pacientes inmunosuprimidos.
Embarazadas que estarán cursando el 2Ί-3Ί trimestre de gestación durante las épocas de influenza.
Niños de riesgo entre los 6 meses y los 2 años: nacidos prematuros, prioritariamente con peso menor a 1500g y especialmente si tiene displasia broncopulmonar. Población con NBI (desnutrición).
4. Dosis y vía de administración
|
Esquema: |
Edad |
Dosis |
NΊ Dosis |
|
6 a 35 meses 3 a 8 años > 9 años |
0,25 ml 0,50 ml 0,50 ml |
1 a 2* 1 a 2* 1 |
* es necesario administrar 2 dosis con 4 semanas de intervalo a los menores de 9 años. La segunda dosis no es necesaria si el niño ha recibido una o varias dosis de una vacuna preparada para una estación anterior.
Vía: intramuscular.
Lugar de aplicación: en la región anterolateral del muslo en lactantes menores de 12 meses o no deambuladores, o en el brazo (músculo deltoides) en niños mayores de 12 meses y adultos.
5. Revacunación
Anualmente en marzo mientras persistan las condiciones que hicieron necesaria su indicación.
6. Inmunidad
A partir de su aplicación el nivel de anticuerpos alcanza un grado adecuado de protección en la 2da semana y permanecerían 12 meses; aproximadamente el 90% de los adultos jóvenes y de edad media tienen anticuerpos detectados entre los doce y quince meses. En los menores de 9 años que son vacunados por primera vez los títulos protectores se alcanzan a las dos semanas de la segunda dosis.
La eficacia clínica en los adultos sanos menores de 65 años es del 70 al 90%, con una variabilidad que está dada por la similitud entre las cepas circulantes y las contenidas en la vacuna. Si bien en grupos de mayor edad la eficacia es menor, especialmente en mayores de 70 años, previene complicaciones secundarias y reduce el riesgo de hospitalización y muerte por gripe.
7. Efectos adversos
Son poco frecuentes.
Locales: dolor fugaz, induración y rara vez eritema.
Generales: fiebre, malestar, mialgia y otros síntomas sistémicos, generalmente horas después de la vacunación.
8. Contraindicaciones
Reacción alérgica severa (anafilaxia) posterior a una dosis previa o a componentes de la vacuna, especialmente a proteínas del huevo.
Precauciones
Enfermedad aguda moderada o severa con o sin fiebre.
Falsas contraindicaciones
Alergia no severa (ej.: de contacto) al látex o al timerosal.
Administración concurrente de aminofilina.
Profilaxis o tratamiento antiviral contra la infección por virus influenza.
9. Uso simultáneo con otras vacunas
Se puede administrar simultáneamente con otras vacunas, actualmente en uso. Deben ser aplicadas en sitios diferentes.
10. Inmunocomprometidos
La influenza podría tener un curso más prolongado y con mayor riesgo de complicaciones en las personas con HIV. La vacunación en estas personas sería conveniente. Si bien la respuesta de anticuerpos puede ser baja no está recomendada una dosis de refuerzo.
11. Inmunoprofilaxis
La aplicación reciente de gamaglobulina no interfiere en la respuesta inmune de esta vacuna.
Neisseria meningitidis (Meningococo)
Existen vacunas con distintas combinaciones de cepas de Neisseria meningitidis (Nm). Esta bacteria produce bacteriemias o meningitis, 90% de los casos en menores de 15 años, prevaleciendo en los primeros 2 años de la vida. Se presenta como casos aislados con mayor frecuencia en otoño e invierno, produciendo periódicamente brotes epidémicos. Los brotes se definen como más de 10 casos por 100.000 habitantes, en un área determinada, existiendo relación epidemiológica entre los casos y con predominio de un serogrupo. En Argentina, la gran mayoría de los casos son por serogrupo B o C. Los serogrupos W1 35 e Y, se presentan en forma esporádica o en brotes, con frecuencia en aumento.
1. Agente inmunizante
Composición y características de las vacunas específicas:
Vacunas polisacáridas disponibles, para utilizar a partir de los 2 años de edad:
Bivalente AC: en los adultos y niños mayores de 2 años particularmente los mayores de 4 años los serogrupos A y C han demostrado una eficacia del 85-100%. En los menores de 2 años el serogrupo A puede indicarse a partir de los 6 meses, pero induce anticuerpos en niños tan jóvenes como de 3 meses y presenta efecto de refuerzo si se revacuna entre los 7 y 12 meses de edad. El serogrupo C es un pobre inmunógeno en los menores de 2 años y hay sospecha que si se administra a edades muy tempranas puede inducir tolerancia.
Tetravalente ACYW135: existente en el mercado mundial, no está disponible en nuestro país.
Bivalente BC: preparada con proteínas de la membrana externa de Nm grupo B y polisacáridos capsulares de Nm grupo C. Una dosis contiene 50 ΅g de proteína de la membrana externa de la cepa B: 4.P1.15, que se obtuvo combinando proteínas del serogrupo B, serotipo P1, subtipo 15 y contiene 50 ΅g de polisacáridos capsulares del grupo C y 2 mg de hidróxido de aluminio, más timerosal como preservante. Se presenta en monodosis y frascos de 5,10 y 20 dosis. El polisacárido capsular de Nm serogrupo B contiene ácido polisiálico, presente también en los tejidos de humanos por lo que no sería reconocido como extraño por el organismo. Ello impide desarrollar vacunas a partir de estos componentes.
2. Conservación
Las vacunas AC y BC son estables durante 3 años conservadas entre 2° y 8°C. Las vacunas bivalente AC y tetravalente ACYW135, luego de su reconstitución con el diluyente acompañante, deben agitarse antes de cada aplicación. Las presentaciones de multidosis, una vez reconstituidas, deben mantenerse refrigeradas y desecharse al final de la jornada de labor.
Debe evitarse la exposición a agentes físicos tales como luz solar intensa, calor y radiaciones.
3. Indicación y edad para la vacunación
Las vacunas polisacárídas (ACYW135), inducen anticuerpos humorales protectores en niños mayores de 2 años. Los anticuerpos son de corta duración, 4 ó 5 años, y la respuesta es moderada en niños menores de 5 años. La vacuna para meningococo A se diferencia de los otros polisacáridos en que induce respuesta inmunitaria desde los 3 meses de edad. Por este motivo están reservadas para situaciones especiales.
a) Brotes epidémicos: la autoridad sanitaria competente definirá la conducta a seguir
b) En zonas endémicas: profilaxis de poblaciones con mayor riesgo:
Asplenia funcional o quirúrgica.
Déficits de factores terminales del complemento.
Niños alojados en instituciones.
Reclutas.
Viajeros a zonas hiperendémicas o con brotes epidémicos con vacuna para el tipo predominante.
Cuando se decida realizar vacunación en una zona donde se comprueba un brote epidémico, la vacuna deberá seleccionarse de acuerdo a la cepa prevalente y al grupo etáreo más afectado.
Para definir la vacunación deberán tenerse en cuenta las siguientes características:
Vacuna AC: En los adultos y niños mayores de 2 años particularmente los mayores de 4 años los serogrupos A y C han demostrado una eficacia del 85-100%. En los menores de 2 años el serogrupo A puede indicarse a partir de los 6 meses, pero induce anticuerpos en niños tan jóvenes como de 3 meses y presenta efecto de refuerzo si se revacuna entre los 7 y 12 meses de edad. El serogrupo C es un pobre inmunógeno en los menores de 2 años y hay sospecha que si se administra a edades muy tempranas puede inducir tolerancia.
Vacuna BC: Para el serogrupo B4, serotipo P1 , subtipo 15 se comprobó efectividad del 74% a partir de los 4 años de edad para el componente B.
4. Dosis y vías de administración
Vacuna AC:
Esquema: se aplicará una dosis única de 0,5 ml a partir de los 2 años de edad en caso de brote por grupo C y de los 6 meses si el brote es por grupo A.
Vía: intramuscular o subcutánea
Lugar de aplicación:
Niños < 12 meses: en la región anterolateral del muslo.
Niños mayores de 12 meses, adolescentes y adultos: en región deltoidea.
Vacuna BC:
Esquema: se aplicarán 2 dosis de 0,5 ml cada una con un intervalo no menor de 6 a 8 semanas.
Intervalo máximo entre dosis: 12 semanas.
Vía: intramuscular.
Lugar de aplicación: en región deltoidea.
5. Revacunación
En las poblaciones en que persistan las situaciones mencionadas en el punto 3, está indicado revacunar con una dosis de la vacuna adecuada, de acuerdo con la duración de la inmunidad de la vacunación: AC, 3 años y BC, no menos de 2 años.
6. Inmunidad
Vacuna AC: En los adultos y niños mayores de 2 años particularmente los mayores de 4 años los serogrupos A y C han demostrado una eficacia del 85-100%. En los menores de 2 años el serogrupo A puede indicarse a partir de los 6 meses de edad, pero induce anticuerpos a partir de los 3 meses de edad y presenta efecto refuerzo si se revacuna entre los 7 y 12 meses de edad. El serogrupo C es un pobre inmunógeno en los menores de 2 años y hay sospecha que si se administra a edades muy tempranas puede inducir tolerancia.
Vacuna BC: El componente anti B ha demostrado, con 2 dosis, una eficacia de 83% a partir de la pubertad de acuerdo a investigaciones realizadas en Cuba. En Brasil (que tuvo cepas prevalentes de meningococo B distintas a las de la vacuna) un estudio de casos y controles mostró eficacia del 74% en niños de 4 a 9 años, del 47% en niños de 2 a 4 años de edad y no se comprobó eficacia en los menores de 2 años. También en Brasil un análisis de elevación de anticuerpos después de la vacunación señaló las mismas diferencias por grupos de edad. Los estudios realizados en Chile mostraron baja eficacia de la vacuna por debajo de los 4 años de edad. No se conocen publicaciones sobre la eficacia del componente C de la vacuna.
Vacuna tetravalente: Los componentes anti WI35 y anti Y son eficaces a partir de los 6 meses de edad, los componentes anti A y anti C se comportan igual que en la AC.
7. Efectos adversos
Locales leves: eritema, dolor e induración en el lugar de la inyección de 1 a 2 días de duración.
Con la vacuna BC se han observado petequias en el lugar de la inyección.
Locales moderadas: con la vacuna BC se puede observar dolor, con limitación de la movilidad del cuerpo.
Generales leves: febrícula o fiebre no mayor de 40°C, que cede con antipiréticos y leve decaimiento, dentro de las 72 hs. Pueden observarse vómitos, diarreas, cefalea, irritabilidad, somnolencia, dolor abdominal, prurito, exantema, mialgias, linfadenopatías.
Generales mayores: con vacuna BC, de acuerdo a los datos obtenidos por notificación a la Red de Farmacovigilancia de la Administración Nacional de Medicamentos, Alimentos y Tecnología (ANMAT), pueden observarse:
a) Síndrome de colapso o shock con hipotonía y/o hiporrespuesta (HHE), convulsiones, encefalopatía, síndrome febril con temperatura axilar mayor de 40°C.
b) Síndrome purpúrico con o sin poliartritis.
Estas reacciones son muy poco frecuentes y aparentemente no dejan secuelas.
8. Contraindicaciones
Primarias (para la aplicación de la primera dosis)
a) Para todas las vacunas antimeningocóccicas:
Hipersensibilidad a algunos de los componentes del producto.
Procesos febriles o enfermedades agudas que impliquen compromiso del estado general.
Embarazo: la inocuidad de las vacunas en el embarazo no está establecida, sin embargo, no están formalmente contraindicadas durante el embarazo y la lactancia, pudiendo ser administradas en caso de riesgo.
b) Vacuna BC: mal convulsivo, enfermedades purpúricas.
Secundarias (para la aplicación de la 2Ί dosis de la vacuna B C): no deben recibir la segunda dosis las personas que dentro de las 72 horas de la primera dosis presentaron algunos de los siguientes síndromes: síndrome de colapso o shock con hipotonía y/o hiporrespuesta (HHE), convulsiones, encefalopatía, llanto o grito continuo; síndrome febril con temperatura axilar mayor de 40°C, síndrome purpúrico con o sin poliartritis.
Precauciones:
Trombocitopenia o cualquier desorden de coagulación: No existen datos acerca de la administración subcutánea de la vacuna C conjugada, por lo que no se conoce la posibilidad de alguna toxicidad o una reducción de la eficacia utilizando esta vía de administración.
9. Uso simultáneo con otras vacunas
Se pueden administrar conjuntamente con otras vacunas, actualmente en uso. Deben ser aplicadas en sitios diferentes.
10. Inmunocomprometidos
Los niños infectados con HIV, o con SIDA, igual que los afectados de otras inmunodeficiencias, pueden ser vacunados sin riesgo alguno.
11. Inmunoprofilaxis
No existen productos con gamaglobulina específica registrados en nuestro país. No se cuenta con bibliografía referente a experiencias controladas que avalen su uso.
12. Nuevas vacunas conjugadas
a) Se han desarrollado diversos conjugados contra meningococo C que utilizan como antígeno un oligosacárido de la cápsula del meningococo C al que se une, de forma covalente, una fracción proteica (proteína transportadora) para aumentar su capacidad inmunógena. Esta unión transforma el comportamiento timo-independiente del polisacárido en timo-dependiente, originando así una elevada respuesta inmunogénica a partir de los 2 meses de vida. Estas vacunas generan memoria inmunológica, produciéndose respuesta anamnéstica ante la dosis de refuerzo y una protección prolongada.
b) Conservación: debe conservarse entre 2° y 8° C. No debe congelarse. Se podrá observar durante el almacenamiento un depósito blanco y un sobrenadante transparente. Antes de su administración, la vacuna deberá ser agitada para obtener una suspensión homogénea y además se le deberá efectuar una inspección visual para observar la posible presencia de partículas extrañas y/o cualquier cambio en el aspecto físico. En tal caso, se deberá descartar la vacuna.
c) Recomendación: puede indicarse a los niños a partir de los 2 meses de vida, adolescentes y adultos para la prevención de enfermedades invasivas causadas por Neisseria meningitidis serogrupo C.
Tabla 1. Vacunas antimeningocócicas
C conjugadas
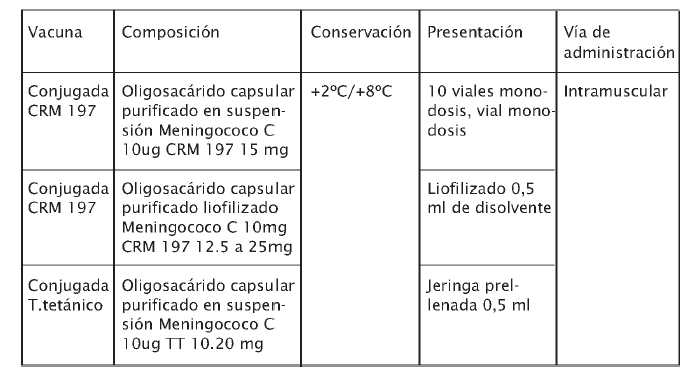
d) Esquema:
Niños < 12 meses: 2 dosis de 0.5 ml cada una. La primera dosis se administrará no antes de los 2 meses y con un intervalo de al menos 1 mes entre las dosis.
Niños mayores de 12 meses, adolescentes y adultos: una única dosis de 0.5 ml.
Vía: intramuscular
Lugar de aplicación:
Niños < 12 meses: en la región anterolateral del muslo.
Niños mayores de 12 meses, adolescentes y adultos: región deltoidea.
Por el momento, no está indicada la revacunación.
e) Inmunidad: al mes de la administración de una única dosis de la vacuna, el 100% de los niños entre 12 y 17 meses de edad desarrollaron anticuerpos séricos bactericidas con un título no menor de 1/8, y más del 98% presentó un título de por lo menos 1/32. En este mismo grupo se demostró que una única dosis inducía memoria inmunológica.
Al mes de la administración de una única dosis de la vacuna, el 98.6% de los niños entre 3 años y medio y 6 años de edad desarrollaron anticuerpos séricos bactericidas con un título no menor de 1/32.
La vacuna confiere protección específica contra la Neisseria meningitidis grupo C. La inmunización no protege contra otros serogrupos.
f) Efectos postvacunales:
Locales: son leves, eritema, dolor e induración en el lugar de la inyección de 1 a 2 días de duración.
Generales: son leves, febrícula o fiebre no mayor de 40° C, que cede con antipiréticos y leve decaimiento, dentro de las 72 hs. Pueden observarse vómitos, diarreas, cefalea, irritabilidad, somnolencia, dolor abdominal, prurito, exantema, mialgias, linfadenopatías.
g) Contraindicaciones:
Hipersensibilidad a algunos de los componentes del producto.
Procesos febriles o enfermedades agudas que impliquen compromiso del estado general.
Cuidado de personas expuestas a enfermedad invasiva por neisseria meningitidis
a) Observación cuidadosa
Los contactos familiares, escolares y de jardines y guarderías que desarrollan una enfermedad febril deben ser sometidos a una rápida evaluación médica.
b) Quimioprofilaxis
Evaluar el riesgo de contraer una enfermedad meningocóccica invasiva entre los contactos del caso índice (ver cuadro). Los contactos íntimos de todas las personas con enfermedad invasiva, sean esporádicos o en un agrupamiento o un brote, corren un riesgo más elevado y deben recibir profilaxis lo antes posible, preferentemente dentro de las 24 hs del diagnóstico del caso índice.
|
Riesgo elevado: se recomienda la quimioprofilaxis* Contacto familiar: en especial a los niños pequeños. Contacto en el jardín o guardería en los 5 días previos. Exposición directa a secreciones del caso índice a través del beso o por compartir cepillos de dientes o cubiertos durante los 5 días previos. Reanimaciones boca a boca, contacto sin protección durante la intubación endotraqueal o durante la aspiración de secreciones respiratorias. Dormir o comer con frecuencia en la misma vivienda que el caso índice en los 5 días previos. |
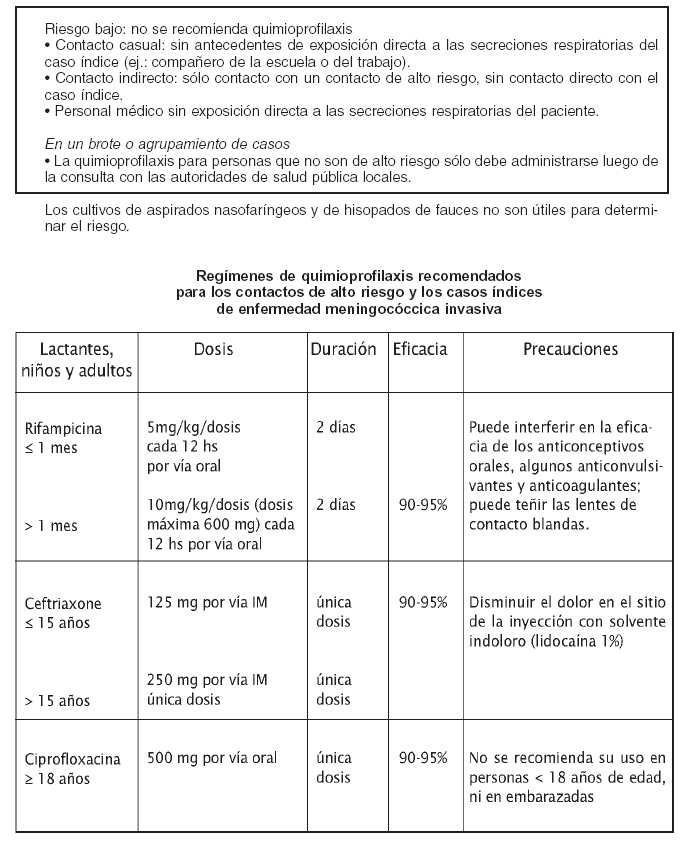
* Ver definición de contacto en Quimioprofilaxis, Capítulo Haemophilus influenzae.
En adultos cada dosis es de 600 mg.
El régimen de 4 días de rifampicina que se administra para la profilaxis de la enfermedad por Haemophilus influenzae b, que consiste en 20 mg/kg/día (dosis máxima: 600 mg) una vez por día durante 4 días, también es eficaz para la profilaxis meningocóccica.
El caso índice también debe recibir antibióticos quimioprofilácticos antes del alta del hospital, a menos que la infección haya sido tratada con cefalosporinas de 3Ί generación (ceftriaxone o cefotaxime).
Streptococcus pneutnoniae (Neumococo)
Existen disponibles 2 tipos de vacunas:
a) Vacuna elaborada en base a antígenos polisacáridos capsulares (23 valente).
b) Vacuna conjugada (7 valente).
A) Vacuna polisacárida 23 valente
Licenciada por la Administración de Drogas y Alimentos (FDA) de Estados Unidos, en 1982.
1. Agente inmunizante
Es una vacuna polivalente elaborada en base a antígenos polisacáridos purificados obtenidos de 23 serotipos de Streptococcus pneumoniae seleccionados por ser los que predominaron en 13.000 aislamientos provenientes de diversos países de Europa, Estados Unidos de Norte América, Sudáfrica, etc.
Composición y características: Los serotipos que la integran son: 1, 2, 3, 4, 5, 6B, 7F, 8, 9N, 9V, 10A, 11A, 12F, 14, 15B, 17, 18C, 19A, 19F, 20, 22F, 23F y 33F (de acuerdo a la nomenclatura danesa). Cada dosis de vacuna contiene 25 ΅g de polisacárido obtenido de los serotipos mencionados, con 575 ΅g de polisacárido en total. La capacidad inmunogénica se amplía por existir reacción cruzada entre algunos serotipos, lo que fue comprobado para el 6A y 6B, y sugerido para otros serotipos.
De acuerdo a los datos de la vigilancia continuada de infecciones neumocóccicas invasivas que se realiza en Argentina, alrededor del 90% de los serotipos aislados están representados en esta vacuna.
Como preservante la vacuna contiene fenol al 0,25% o timerosal al 0,01%.
2. Conservación
Debe conservarse entre 2° C y 8° C, en la parte central de la heladera, la que debe disponer de un sistema de control de temperatura de máxima seguridad. No debe congelarse. Conserva la potencia durante 2 años, dato que es indicado por el fabricante.
3. Indicaciones
La vacuna antineumocóccica no conjugada está indicada en niños a partir de los 2 años de edad y en adultos expuestos, que integran los grupos de alto riesgo de padecer enfermedad invasiva por Streptococcus pneumoniae.
Mayores de 2 años con:
Anemia drepanocítica
Cardiopatía congénita
Enfermedades pulmonares crónicas
Diabetes mellitus
Hepatopatía crónica
Fístula de LCR
Asplenia funcional o anatómica
Implante coclear
HIV
Leucemias
Linfomas Hodgkin y no-Hodgkin
Mieloma múltiple
Otras neoplasias
Falla renal crónica
Síndrome nefrótico
Tratamientos con quimioterapia o corticoides
Trasplantes de órganos
En las embarazadas que pertenecen a un grupo de riesgo y no recibieron previamente vacuna antineumocóccica, pueden recibirla a partir de la semana 16 de gestación.
4. Dosis y vía de administración
Esquema: dosis única de 0,5 ml.
Se recomienda su aplicación por lo menos dos semanas antes de: esplenectomía, comienzo de tratamiento antineoplásico, trasplante.
Vía: intramuscular.
Lugar de aplicación: preferentemente en la región anterolateral del muslo o en el brazo (músculo deltoides).
5. Revacunación
La revacunación se hará una sola vez. Esta única revacunación será para pacientes con alto riesgo de padecer enfermedad severa invasiva neumocóccica, como: asplenia funcional, o anatómica (ej.: anemia de células falciformes o esplenectomía), insuficiencia renal crónica, síndrome nefrótico, infección por HIV, trasplante, leucemia, linfoma, mieloma múltiple, otras neoplasias y tratamiento inmunosupresor (quimioterapia, corticoterapia).
El intervalo entre la 1Ί dosis y la 2Ί dosis será de:
3 años: niños que tengan 10 o menos años de edad en el momento de la primovacunación.
5 años: pacientes que tengan más de 10 años de edad en el momento de la primovacunación. Cuando el motivo de indicación es ser mayor de 65 años y no tiene factores de riesgo no se requiere revacunar.
Tampoco tienen indicación de revacunarse los pacientes con enfermedad crónica pulmonar, cardiovascular, hepática, diabetes mellitus, alcoholismo o fístula de LCR.
6. Inmunidad
La eficacia protectora de la vacuna se presenta a partir de los 15 días de aplicación. La duración de la inmunidad se estima en 5 años, disminuyendo a 3 años en pacientes inmunocomprometidos.
Este inmunógeno genera una respuesta inmunitaria humoral a través de anticuerpos tipo-específicos que favorecen la fagocitosis y muerte de neumococos por células fagocitarias. El sistema inmune es todavía inmaduro en niños < 2 años, por lo tanto no logran una respuesta eficaz.
Se ha observado una respuesta en huéspedes inmunocomprometidos, cuya magnitud está relacionada con el grado de inmunodeficiencia, en particular: leucemia, linfomas, insuficiencia renal crónica, hepatopatía crónica, ancianos, diabéticos, alcohólicos, pacientes con enfermedad obstructiva crónica, infección por HIV con linfocitos T CD4 < 500.
Los anticuerpos permanecen en concentraciones protectoras por períodos limitados, no mayor de 5 años, disminuyendo a niveles prevacunación a los 10 años en numerosos individuos. El descenso puede ser más acelerado, al 3Ί a 4Ί año, en niños esplenectomizados, con anemia de células falciforme, síndrome nefrótico, trasplantados, enfermedades inmunosupresoras severas.
Los estudios de eficacia informaron reducción de casos de neumonía neumocóccica bacteriémica, pero no fueron concluyentes respecto a prevención de neumonía no bacteriémica. La efectividad, según datos de estudios caso/control, varía entre 56 y 81%. Las infecciones respiratorias de vía superior en niños, comb sinusitis, otitis media aguda, no serían prevenidas por esta vacuna.
7. Efectos adversos
Locales: eritema, induración, dolor (30%), son leves y se resuelven en menos de 48 hs. Estas reacciones son más importantes en aquellos individuos con altas concentraciones de anticuerpos, debido probablemente a un fenómeno de Arthus local (aparece un acentuado edema y hemorragia en el lugar de la inyección; la reacción es máxima a las 4-10 horas y en general muestra una notable disminución a las 48 horas).
Generales: fiebre, no se informaron reacciones neurológicas.
Las reacciones locales o generales son más frecuentes y severas en la revacunación.
8. Contraindicaciones
Reacción alérgica grave (anafilaxia) posterior a una dosis previa o a algún componente de la vacuna.
Está contraindicada la revacunación antes de los 3 años de la dosis anterior.
Precauciones
Enfermedad aguda moderada o severa con o sin fiebre.
9. Uso simultáneo con otras vacunas
La vacuna antineumocóccica polisacárida puede ser administrada simultáneamente con otras vacunas actualmente en uso. Deben aplicarse en sitios diferentes.
10. Inmunocomprometidos
Puede ser aplicada en pacientes inmunodeprimidos, sin inconvenientes, ya que se la considera de administración segura.
11. Inmunoprofilaxis
La administración reciente de gamaglobulina estándar o específica (p. ej.: Ig. antitetánica), no contraindica la aplicación de la vacuna antineumocóccica.
Quimioprofilaxis:
Penicilina oral debe ser administrada a niños con anemia drepanocítica o esplenectomizados, en particular si son menores de 2 años de edad. La creciente resistencia de Streptococcus pneumoniae a penicilina no ha sido evaluada en el contexto de la eficacia protectora de la penicilina. La duración de la profilaxis no está definida para niños esplenectomizados. Se recomienda por 5 años en casos de anemia drepanocítica.
12. Vacuna conjugada de siete serotipos
Se han desarrollado vacunas utilizando la técnica de conjugar antígenos polisacáridos a proteínas transportadoras en forma covalente. Los ensayos incluyeron los serotipos más comunmente aislados y las proteínas utilizadas para este proceso son las mismas que las empleadas para la vacuna conjugada anti Haemophilus influenzae tipo b: toxina diftérica atenuada, membrana externa de Neisseria meningitidis, toxoide diftérico o toxoide tetánico.
Estas vacunas han demostrado muy buena inmunogenicidad para la mayoría de los serotipos evaluados y eficacia protectora desde los 2 meses de edad, para infecciones invasivas incluyendo neumonía, meningitis y bacteriemias.
Además, disminuyen la portación nasofaríngea de Streptococcus pneumoniae en los niños vacunados.
Un conjugado 7-valente, que incluye los serotipos polisacáridos 4, 6B, 9V, 14, 19F, 23F, y el oligosacárido 18C, conjugados a 20 ΅g de CRM197 fue aprobado en Estados Unidos y otros países donde estos serotipos representan el 82% de los causantes de infecciones invasivas. Los niños recibieron una dosis a los 2, 4 y 6 meses y una dosis de refuerzo entre los 12 y 15 meses de edad. La eficacia para prevenir infección invasiva fue mayor al 90%, y del 6% para prevenir episodios de otitis media.
En Argentina y otros países sudamericanos se están realizando desde 1993 estudios de vigilancia continuada para determinar los serotipos aislados de infecciones invasivas en niños menores de 5 años y su resistencia a los antibióticos. Al año 2002 los más frecuentes han sido: 14, 5, 1, 6A/6B, 7F, 9V, 19A, 23F, 19F, 9N, 18C. La representatividad total de esta nueva vacuna en Argentina es del 54%, aumentando al 61% en los < de 2 años con neumonía, donde los serotipo 5 y 1, no incluidos en la vacuna, fueron menos frecuentes. Considerando exclusivamente los serotipos con algún grado de resistencia a la penicilina, la representatividad fue del 94%.
Se hallan en fase de evaluación de eficacia otras 2 vacunas conjugadas 10-valente y 13-valente. Aproximadamente el 80% o más de los serotipos aislados en el país estarían representados en ambasvacunas.
Vacuna antineumocóccica conjugada 7-valente
a) Composición: incluye 2 ΅g de cada uno de los antígenos capsulares de los serotipos 4, 9V, 14, 18C, 19F, 23F y 4 ΅g del serotipo 6B conjugados individualmente con la proteína diftérica CRM197 Contiene fosfato de aluminio como coadyuvante. No contiene conservantes.
b) Conservación: debe conservarse entre 2° y 8° C. No debe congelarse.
c) Indicaciones: Niños menores de 2 años se utiliza la vacuna conjugada heptavalente que se aplica antes de los 7 meses edad, se deben administrar 4 dosis a los 2,4 y 6 meses de edad y un refuerzo entre los 12 y 15 meses de edad.
Si se aplica entre los 7 meses y el 11 meses de edad, corresponden tres dosis: las dos primeras con un intervalo de 2 meses y un refuerzo entre los 15 y 18 meses. Luego del año de edad se aplican dos dosis de heptavalente con intervalo de dos meses.
En los niños mayores de 2 años de edad, se utiliza vacuna 23-valente, única dosis
|
Imunocompetentes |
Inmunocomprometidos |
|
Anemia depranocítica |
VIH |
|
Cardiopatía congénita |
Leucemias |
|
Enfermedades pulmonares crónicas |
Linfoma Hodgkin y no-Hodking |
|
Diabetes mellitus |
Mieloma múltiple |
|
Heaptopatía crónica |
Otras neoplasias |
|
Fístula de LCR |
Falla renal crónica |
|
Asplenia funcional o anatómica |
Síndrome nefrótico |
|
Implante coclear |
Trasplantes de órganos. |
|
Prematuros con peso al nacimiento |
Tratamientos con quimioterapia o |
|
menor a 1500 g y/o menor a 32 semanas |
corticoides. |
|
Tabla 1. Esquema de vacuna conjugada 7 serotipos según la edad del paciente |
|
|
2-4-6 meses |
3 dosis y un refuerzo a los 12-15 meses |
|
7-11 meses |
2 dosis y 1 refuerzo a partir del año de edad (18 meses) |
|
12-23 meses |
1 dosis y 1 refuerzo. |
Los huéspedes de riesgo < 2 años que recibieron vacuna conjugada, deben recibir a los 2 años 1 dosis de vacuna polisacárida 23 valente.
Vía: intramuscular.
Lugar de aplicación:
Niños < 12 meses: en la región anterolateral del muslo.
Niños mayores de 12 meses, adolescentes y adultos: región deltoidea.
d) Inmunidad: Se observó después de 3 ó 4 dosis, una eficacia estimada frente a los serotipos específicos de la vacuna del 94 - 97%. No se dispone de datos sobre seguridad e inmunogenicidad en pacientes pediátricos de alto riesgo (drepanocitosis, asplenia, HIV). Sólo el 54% de los serotipos de neumococo circulantes en la Argentina, según datos del Sistema Regional de Vacunas (SIREVA), están incluidos en esta vacuna.
Tabla 2: Argentina:% de serpotipos representados en las vacunas conjugadas antineumocóccicas

Fuente: INEI- ANLIS "Dr. Carlos C. Malbrán- 2006"
e) Efectos adversos
Locales: son leves, dolor, induración y rubor en las primeras 48 hs.
Generales: son más frecuentes cuando se aplican en forma concomitante con la DPT y Hib: fiebre, irritabilidad, somnolencia, anorexia, vómitos, diarrea. Raramente: convulsiones febriles, episodio de hipotonía-hiporrespuesta, catarro, urticaria.
f) Contraindicaciones
Hipersensibilidad a algún componente de la vacuna.
Adultos.
Embarazo.
Poliomielítica inactivada (Salk)
1. Agente inmunizante
La vacuna antipoliomielítica inactivada (IPV) es una suspensión acuosa de cepas (Salk o Lepine) de virus poliomielíticos tipo I, II y III obtenidas en cultivos de células de riñón de mono y luego inactiva- dos con formaldehído. La vacuna en uso desde 1987 es de potencia incrementada con respecto a las preparaciones utilizadas previamente.
Composición y características: cada dosis debe contener como mínimo:
40 U.D. para poliovirus I
8 U.D. para poliovirus II
32 U.D. para poliovirus III
(U.D.= Unidad de antígeno D)
Contiene vestigios de polimixina B, neomicina y estreptomicina.
2. Conservación
La vacuna conservada entre 2°C y 8°C permanece viable durante 2 años desde la fecha de expedición del laboratorio productor. No debe ser congelada.
Si es mantenida en conservadora de telgopor con refrigerante deberá desecharse después de una jornada de trabajo, por no ofrecer seguridad su conservación.
3. Indicación y edad para la vacunación
La vacuna está especialmente indicada en pacientes con inmunodeficiencia primaria o secundaria y sus contactos familiares cercanos ante el riesgo de parálisis asociada a la vacuna oral; y en personas mayores de 18 años que requieren completar esquemas o reforzar el mismo ante situaciones de riesgo (viajeros, epidemias).
Se vacunará a partir del 2do. mes de vida, sin límite de edad.
Cuando razones de orden epidemiológico lo consideren aconsejable y no en forma rutinaria, se puede utilizar en la mujer embarazada que no haya sido vacunada antes.
Pacientes hospitalizados.
La vacunación anterior con vacuna oral no es contraindicación, puede utilizarse un esquema secuencial (IPV, OPV).
No está indicado el uso de esta vacuna para las "acciones de bloqueo" del Programa de Erradicación de la Poliomielitis ya que no induce respuesta local intestinal y por lo tanto no impide la colonización de cepas salvajes.
A nivel individual puede ser administrada a todo paciente a partir de los dos meses de edad, siguiendo el calendario habitual de vacunación.
4. Dosis y vía de administración
Esquema: se aplicarán 5 dosis de 0,5 ml cada una; las 3 primeras con un intervalo de 6 a 8 semanas comenzando a partir de los 2 meses de edad; la 4Ί dosis (1Ί refuerzo) al año de la 3Ί dosis (esquema básico); y se aplicará a los 6 años (o ingreso escolar a 1Ί grado) un 2Ί refuerzo (esquema completo).
Cuando se interrumpe el esquema de vacunación debe completarse con las dosis faltantes, con los intervalos recomendados mínimos posibles, sin interesar el tiempo transcurrido desde la última dosis. Se recomienda la conveniencia de no demorar su cumplimiento. En niños de 1 a 6 años que no han recibido dosis anteriores de IPV, deben administrarse 3 dosis de IPV con un intervalo de 4 semanas.
Si la 3Ί dosis se administró entre los 4 y 6 años, no debe aplicarse la dosis del ingreso escolar.
Vía: intramuscular
Lugar de aplicación: región anterolateral (externa) del muslo o parte superior del brazo (músculo deltoides).
5. Revacunación
De acuerdo con la situación epidemiológica actual de nuestro país no es necesario revacunar una vez completado el esquema de cinco dosis.
6. Inmunidad
A partir de la segunda dosis se logran títulos protectores con una seroconversión del 98 al 100% de los vacunados. Hay respuesta de anticuerpos a nivel faríngeo pero no intestinal (a diferencia de Sabin) lo que no impide la colonización intestinal de cepas salvajes.
La duración de la inmunidad conferida por la vacuna se estima en un período de 10 años.
7. Efectos adversos
Dolor en el sitio de la inoculación.
8. Contraindicaciones
Reacción alérgica severa posterior a una dosis previa o a componentes de la vacuna (ej.: estreptomicina, neomicina).
Precauciones
Embarazo (primer trimestre).
Enfermedad aguda moderada o severa con o sin fiebre.
Cuando se la utiliza combinada con la DPT (Triple bacteriana), DPTHib, DPT-Hib-HB, las contraindicaciones son las que presentan los otros componentes.
9. Uso simultáneo con otras vacunas
Se puede administrar simultáneamente con otras vacunas. Deben ser aplicadas en sitios diferentes. No mezclar en una misma jeringa vacunas de diferentes productores. Seguir las instrucciones del productor.
Se presenta sola o combinada:
DPT/DTPa + Hib + IPV (vacunas quíntuples).
DTPa + Hib + Hepatitis B + IPV (vacuna séxtuple).
En la vacunación sucesiva con vacunas antivirales, no existe un intervalo mínimo a respetar.
10. Inmunocomprometidos
El niño infectado HIV, asintomático y sintomático, debe cumplir el esquema de vacunación antipoliomielítica inactivada (IPV).
Otras inmunodeficiencias:
En aquellos pacientes que han recibido tratamiento inmunosupresivo se deberá considerar un tiempo prudencial entre la finalización del mismo y la aplicación de la vacuna, a fin de asegurar una respuesta inmune adecuada. Para ello se sugiere un intervalo aproximado de:
6-12 meses en trasplantados
3 meses postquimioterapia
1 mes postcorticoterapia
1 mes postradioterapia total
11. Inmunoprofilaxis
La administración reciente (menor de 3 meses) de inmunoglobulina estándar o específicas (p/ej.: ig. antitetánica) no afecta la respuesta inmunitaria producida por la vacuna antipoliomielítica inactivada (IPV).
Vacuna antirrábica de uso humano
Rabia Humana
En la República Argentina, el último caso de rabia humana trasmitida por perro se registró en 1994 en la provincia de Tucumán. Los dos últimos casos humanos registrados, en el año 1997 (Chaco) y en el año 2001 (Corrientes), ocurrieron por accidentes por mordedura infectante a virus rábico de murciélago.
Bases generales del tratamiento antirrábico humano
a) La profilaxis contra la rabia debe ser iniciada lo más precozmente posible.
b) Siempre que fuese indicado tratar al paciente en cualquier momento, INDEPENDIENTEMENTE del tiempo transcurrido entre la exposición y el acceso a la consulta médica. Es de destacar que el retardo en el inicio del tratamiento respecto de la fecha de la exposición disminuye notoriamente el fracaso del mismo.
c) La historia de vacunación del animal agresor NO constituye, por sí sola, un elemento suficiente para descartar el tratamiento antirrábico a la persona agredida.
d) Si se interrumpe el tratamiento antes de la dosis NΊ 5 se debe recomenzar la vacunación desde la 1Ί dosis.
Se recomienda que el paciente evite esfuerzos físicos excesivos y bebidas alcohólicas durante el tratamiento.
e) No se indica el uso de gammaglobulina antirrábica homóloga para los pacientes considerados inmunizados por tratamiento anterior (se debe evaluar serológicamente), excepto en caso de aquellos individuos inmunodeprimidos o cuando existan dudas sobre su estado inmunológico. Cuando esté indicado, debe aplicarse dentro de los primeros días de ocurrida la exposición, dado que su efectividad disminuye con el tiempo y no es recomendable su uso transcurridos los 7 días de la mordedura.
1. Agente inmunizante
Las vacunas antirrábicas de uso humano emplean como agente inmunizante el virus rábico inactivado. Todas las vacunas emplean a un descendiente del virus fijo producido en el laboratorio por Luis Pasteur.
2. Composición y características
Actualmente hay disponibles 3 tipos de vacunas que se diferencian por el sustrato donde se realiza la replicación del virus:
a) Vacunas antirrábicas producidas en tejido nervioso de animales.
b) Vacuna antirrábica producida en células Vero.
c) Vacuna antirrábica purificada producida en embrión de pato.
a) Vacunas antirrábicas de tejido nervioso:
Vacuna CRL (Fuenzalida & Palacios)
El medio que se utiliza para obtener la multiplicación viral es el cerebro de ratón lactante de un día de vida. Es una vacuna trivalente que contiene 3 cepas de virus rábico: CVS, 51 y 91 inactivadas.
Conservación: se conserva refrigerada entre 2° y 8° C. Congelada o a temperatura ambiente pierde rápidamente su potencia. Estas vacunas líquidas tienen validez por un año a partir de la fecha de producción.
Sitio de inoculación: se administra por vía subcutánea, preferentemente en regiones glúteas altas, otra opción es la región deltoidea o la interescapular. Se deben rotar los sitios de inoculación.
Efectos adversos: en general es bien tolerada. Pueden manifestarse dolor, prurito, eritema, induración en la zona de inoculación.
En relación al riesgo de la utilización de encéfalos de animales en la producción de vacunas, la nuevas metodologías utilizan ratones lactantes que no desarrollan mielina sino hasta varios días después de nacidos. Si bien, la inoculación parenteral de estos biológicos estimula la formación de anticuerpos antimielina y podrían presentarse complicaciones como Síndrome de Guillain Barré, la parálisis ascendente de Landry, y encefalitis desmielinizantes, los riesgos son extremadamente bajos, considerando el tipo de animales utilizados y la incorporación al protocolo de producción, de procedimientos de purificación que eliminan al máximo los restos de mielina.
Contraindicaciones: Por tratarse de una vacuna inactivada no tiene contraindicaciones debido a que las partículas virales que la componen no conservan capacidad para multiplicarse. Las personas que hayan manifestado hipersensibilidad al sustrato (tejido nervioso animal), deberán iniciar nuevos tratamientos o continuarlos luego de las reacciones adversas, con vacunas elaboradas sobre la base de otro sustrato (células Vero o embrión de pato).
Tabla 1. Esquema para complementar la vacunación contra la rabia con vacuna de cultivo celular en caso de efectos adversos severos por vacuna Fuenzalida & Palacios modificada
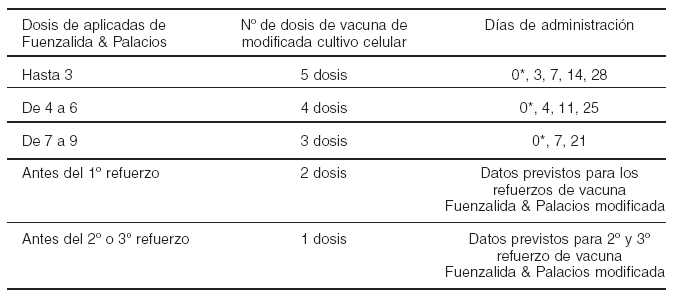
* Día de inicio de administración de la vacuna de cultivo
El Estado brinda los tratamientos antirrábicos con Fuenzalida-Palacios en forma gratuita
b) Vacunas antirrábicas producidas en células Vero:
La vacuna es una suspensión estabilizada y liofilizada de virus rábico fijo de cepa Wistar, Pitman- Moore 38-1503-3M. El sustrato que se utiliza para producir la multiplicación del virus es un cultivo de células Vero (Kidney, African green monkey, 1976).
Presentación: Se presenta como frasco / vial conteniendo una dosis, con una jeringa que contiene 0.5 ml de diluyente (solución de cloruro de sodio al 0.4%).
Conservación: la estabilidad de la vacuna es muy buena; de 2° a 8° C se mantiene estable durante 5 años y a 37°C es estable durante 3 años, por lo que sería la vacuna ideal para las provincias donde la temperatura media es elevada.
Sitio de inoculación: se administra por vía intramuscular, en la región deltoidea.
Efectos adversos: habitualmente es bien tolerada. Puede presentar efectos locales como dolor, eritema, pápula indurada, prurito local y adenopatías en la cadena ganglionar local, o generales como fiebre, astenia, adinamia y erupción.
Contraindicaciones: No tiene contraindicaciones primarias por tratarse de una vacuna inactivada. Esto significa que las partículas virales no tienen capacidad para multiplicarse, por lo cual es apta para administrarse en el transcurso de cualquiera de los trimestres del embarazo y en niños con problemas neurológicos. Se debe emplear con precaución en las personas que tienen antecedentes de hipersensibilidad a la neomicina, la polimixina B y la estreptomicina, ya que son constituyentes de la vacuna.
c) Vacuna antirrábica producida en embrión de pato:
El medio que se utiliza para producir la multiplicación viral son huevos embrionados de pato. Se emplea la cepa viral Pitman-Moore (PM). El inóculo se propaga a través de 12 ó 13 pasajes sucesivos.
El virus se inactiva con betapropiolactona.
Presentación: Se presenta en frasco / vial con el inmunógeno liofilizado. Se reconstituye con 1 ml de agua destilada estéril.
Conservación: se debe conservar, entre 2° y 8°C. Por ser una vacuna liofilizada es estable por varios años; el laboratorio productor indica en lugar visible la fecha de vencimiento. Cuando se reconstituye se debe aplicar de inmediato.
Sitio de inoculación: se administra por vía intramuscular, en la región deltoidea. Se debe evitar la región glútea dado que se ha demostrado que tiene menos capacidad para producir anticuerpos. Aunque es menos recomendable, también puede aplicarse por vía intradérmica.
Efectos adversos: puede producir efectos locales como eritema, induración y prurito en el 10 15% de los casos, o generales que son extremadamente raros.
Contraindicaciones: No tiene contraindicaciones primarias por tratarse de una vacuna inactivada. Se deben evitar reacciones de hipersensibilidad en personas alérgicas a las proteínas del huevo a la estreptomicina, el cloranfenicol y el timerosal sódico (merthiolate).
3. Indicaciones
Profilaxis pre-exposición
Dada la gravedad de la situación que implica el posible contacto con el virus de la rabia, se debe aplicar tratamiento pre-exposición a aquellos grupos humanos con alto riesgo a dicho contacto, ya sea por motivos laborales o recreacionales:
Trabajadores de laboratorio de diagnóstico, investigación, producción y control que manipulan el virus de la rabia.
Veterinarios clínicos,
Espeleólogos (exploradores de cuevas).
Cuidadores de animales.
Trabajadores relacionados y personas que mantienen contacto con animales silvestres como murciélagos, zorros, mapaches además de gatos, perros u otras especies con riesgo de tener rabia.
Viajeros en turismo aventura en áreas endemo-epidémicas.
Es imprescindible verificar que el tratamiento de pre-exposición induce la producción de anticuerpos protectores (mínimo 0.5 Ul/m1). Por este motivo y mientras persista la situación de riesgo se debe evaluar el nivel de anticuerpos con una frecuencia entre seis meses y un año según el nivel de exposición.
La profilaxis pre-exposición se debe administrar a los grupos de riesgo por varias razones:
1. Si bien no excluye la aplicación de terapias adicionales frente a una nueva exposición, simplifica el tratamiento, ya que elimina la necesidad del uso de sueros antirrábicos (homólogos o heterólogos) y disminuye la cantidad de nuevas dosis de vacuna antirrábica de refuerzo.
2. Proteger a las personas frente a exposiciones inaparentes.
Está destinado a personas en alto riesgo de contraer la enfermedad.
Trabajadores de laboratorio de diagnóstico, investigación, producción y control que manipulan el virus de la rabia.
Veterinarios clínicos, espeleólogos (exploradores de cuevas).
Cuidadores de animales.
Trabajadores relacionados y personas que mantienen contacto con animales silvestres como murciélagos, zorros, mapaches, gatos, perros u otras especies con riesgo de tener rabia.
Viajeros en turismo aventura en áreas endemo-epidémicas.
Esquemas y vías de administración
El esquema de profilaxis de pre-exposición con vacuna de tejido nervioso es de 4 dosis aplicadas los días 0, 7, 28 y 90. Un esquema abreviado igualmente útil es aplicar las dosis los días 0, 2, 4 y un refuerzo el día 10 después de la última dosis.
Las vacunas de células Vero y de embrión de pato se administran en tres dosis los días 0, 7 y 21 ó 28.
Profilaxis postexposición (tratamiento antirrábico)
Las personas que padecieron una exposición o que fueron mordidas por un animal silvestre deben recibir un tratamiento compuesto por vacunas y gammaglobulina antirrábica homóloga
Se indicará a cualquier persona en las siguientes circunstancias:
En las exposiciones si el animal agresor desaparece, muere o no hay certeza en la identificación del mismo.
En las exposiciones, con lesiones en la cara, cuello, punta de los dedos de las manos o mucosas, si el animal desaparece, muere o no hay certeza de su identificación o mientras se inicia la observación.
Lameduras o rasguños de animales sospechosos desaparecidos.
Heridas profundas en piel o de cualquier tipo en las mucosas.
En personas inmunocomprometidas.
En todo accidente de mordedura por especies silvestres como murciélagos, coatíes, monos, zorros, etc.
Personal de laboratorio accidentado con material contaminado a pesar de que haya recibido profilaxis preexposición.
Esquemas y vías de administración
Exposiciones leves:
Vacuna de tejido nervioso: El esquema reducido comprende 7 dosis, en forma diaria y consecutiva y 3 refuerzos a los 10, 20 y 30 ó 60 días de la última dosis del esquema diario.
Vacunas de células Vero y de embrión de pato: Las dosis se deben administrar los días 0, 3, 7, 14, 28, y un refuerzo optativo a los 90 días (protocolo de 6 dosis, Essen 1988).
Esquema optativo: Se administran 2 dosis el día 0, 1 dosis el día 7 y 1 dosis el día 21. Las dos dosis del día cero se deben dar en ambos deltoides. La ventaja de este esquema es que alcanza el 100% de seroconversión el día 14 de iniciado el tratamiento. La desventaja es que nunca se debe programar cuando se administra junto con inmunoglobulina, dado que los anticuerpos circulantes caen rápidamente y a los 90 días solamente el 80% de los vacunados mantienen niveles protectores.
Exposiciones graves:
Vacunas de tejido nervioso: En las exposiciones graves se emplea gammaglobulina antirrábica. En este caso se administran 7 dosis, en forma diaria y consecutiva y 3 refuerzos en los 10, 20 y 30 ó 60 días después de la última dosis diaria. Si el perro fue identificado, controlado y dado de alta se debe suspender el tratamiento.
Vacunas de células Vero y embrión de pato: Las vacunas de alta potencia aplicadas los días 0, 3, 7, 14 y 28 combinadas con gammaglobulina hiperinmune antirrábica producen protección en todas las personas agredidas y es el esquema recomendado actualmente por el CDC de Estados Unidos.
Interrupción de los esquemas: Si se emplea la vacuna de tejido nervioso y se interrumpe antes de la 5Ί dosis, recomenzar el esquema desde la primera dosis. Los abandonos a partir de la 6Ί dosis se deben evaluar por serología. Si ésta no está disponible, cuando el abandono es menor de 10 días, el esquema se completa con 1 dosis y los refuerzos los días 10, 20 y 40; si el abandono excede los 10 días, se aplica un esquema complementario de 3 dosis los días 0, 2 y 4 a partir del nuevo contacto con el paciente.
No hay experiencia en abandono de tratamientos con vacunas de células Vero, sin embargo, se conoce que luego de recibir 2 dosis la seroconversión es del 100%. Con niveles próximos al umbral de protección (0.5 Ul/ml)
Esquema general normas de tratamiento post-exposición en personas expuestas riesgo de infección rábica:
1) Riesgo de contacto por animales vivos y aparentemente sanos y controlados en el momento de la consulta.
1.1 Contactos o mordeduras de cualquier tipo y localización. Animal con antecedentes epidemiológicos confiables o no sospechosos NO VACUNAR.
1.2 Mordeduras por animal con antecedentes epidemiológicos de riesgo. Heridas graves en cualquier parte del cuerpo o leves en cabeza, cuello o dedos. VACUNAR LOS TRES PRIMEROS DIAS.
En estos casos la continuidad del tratamiento quedará supeditada a la evolución clínica del animal mordedor en el período de observación: 10 días a partir de la fecha de la mordedura.
2) Riesgo de contacto por animal rabioso, sospechoso, desaparecido o muerto.
2.1 Falta de contacto directo con la boca o saliva del animal. NO VACUNAR
2.2 Contactos con la boca o saliva del animal. Piel sin lesiones preeexistentes. NO VACUNAR
2.3 Contactos con la boca o saliva del animal sobre mucosas o piel con lesiones preexistentes. Igual indicaciones cuando, sin lesiones en el momento de la consulta, hubiese dudas sobre el estado de integridad de la piel en oportunidad del contacto. 7 VACUNAS UNA POR DIA Y REFUERZOS A LOS 10 Y 20 DIAS DE FINALIZADA LA SERIE INICIAL
2.4 Mordeduras de cualquier tipo anatómico y localización. 7 VACUNAS UNA POR DIA Y REFUERZOS A LOS 10 Y 20 DIAS DE FINALIZADA LA SERIE INICIAL
Observación: en el caso de animales sospechosos clínicamente (perros y gatos), se suspenderá la vacunación cuando la evolución de su estado permitiera descartar rabia en cualquier momento de la observación veterinaria de rigor.
En todo accidente de mordedura por especies silvestres como murciélagos, coatíes, monos, zorros, etc. deben recibir un tratamiento compuesto por vacunas y gammaglobulinas antirrábicas.
Revacunación (nuevas exposiciones)
Si el paciente fue nuevamente mordido dentro del año de finalizado el tratamiento anterior, se deberá hacer el examen serológico o en su defecto colocar una dosis de refuerzo (para los 3 tipos de vacunas).
En toda nueva exposición que se produzca luego de un año se debería realizar serología para determinar el nivel de anticuerpos mientras se coloca simultáneamente 1 dosis; según el título de anticuerpos obtenido se aplicarán las dosis necesarias hasta alcanzar un nivel de 0.5 UI/mI,
En general: si han transcurrido 1 a 3 años se hacen 3 dosis los días 0, 2 y 4 con vacuna de tejido nervioso y los días 0 y 7 con vacunas de cultivo.
Luego de transcurridos 3 años, se hacen 4 ó 5 dosis.
Inmunogenicidad y eficacia clínica
El esquema completo con vacuna de tejido nervioso confiere protección durante un año como mínimo. Las vacunas de alta potencia producen anticuerpos por un tiempo mayor.
a) Vacuna de células Vero: A los 7 días ya hay anticuerpos detectables y a los 14 días del inicio de la serie vacunal se obtiene el 100% de seroconversión. Esta situación no se puede predecir en personas inmunosuprimidas, por lo que se debe hacer serología post-vacunación para conocer el estado de inmunidad antirrábica.
b) Vacuna de tejido nervioso: los niveles protectores se alcanzan a los 10 días de la aplicación (0.5UI/ml), alcanzando este nivel con 5 o más dosis
c) Vacuna de embrión de pato: Se obtiene el 100% de seroconversión luego de 14 días de iniciado el tratamiento, a los 7 días es posible medir anticuerpos aun cuando su título no es protectivo (menos de 0.5 Ul/ml).
Uso simultáneo con otras vacunas
Las vacunas antirrábicas se pueden administrar simultáneamente con cualquiera de las otras vacunas actualmente en uso. Deben ser aplicadas en sitios diferentes.
lnmunocomprometidos
En las personas inmunocomprometidas la respuesta al inmunógeno no siempre es eficiente. La mejor respuesta se logra con vacunas de cultivo con el esquema de 5 dosis y gammaglobulina. En estos pacientes se debe medir la respuesta y aplicar nuevos refuerzos si no se alcanza el nivel de anticuerpos protectores.
4. Inmunoglobulina antirrábica humana
La inmunoglobulina antirrábica humana, es una solución concentrada y purificada de anticuerpos preparada a partir de hemoderivados de individuos inmunizados con antígeno rábico. Es un producto más seguro que el suero heterólogo, de producción limitada y por eso de baja disponibilidad y alto costo. Debe ser conservado entre +2°C a 8°C, protegido de la luz, debe observarse el plazo de vencimiento impuesto por el fabricante.
La dosis indicada es de 20 UI/kg de peso. Se debe infiltrar la mayor cantidad posible en las lesiones. Cuando éstas fuesen muy extensas o múltiples, la dosis indicada puede ser diluida en suero fisiológico para que todas las lesiones fueran tratadas. En caso de que la región anatómica no permita la infiltración de toda la dosis, la cantidad restante (la menor posible), debe ser aplicada por vía intramuscular en la región glútea.
Las gammaglobulinas son eficaces cuando se aplican simultáneamente con la primera dosis de vacuna el día cero, aplicada en sitios distintos. A partir de este momento la eficacia disminuye en proporción directa a los días que separan la aplicación del accidente rábico.
La indicación de la administración de gammaglobulina antirrábica y de la vacuna depende de varios factores como:
Tipo de contacto (mordedura o contacto con herida o piel lesionada, etc.).
Tipo de animal y si es posible controlarlo y evaluarlo.
La prevalencia de la enfermedad en la región geográfica.
Por ejemplo, en los lugares en los cuales no prevalece la rabia, y frente a mordeduras de gatos perros que lucen saludables y pueden ser controlados durante 10 días, no se recomienda la profilaxis a menos que el animal desarrolle signos de rabia, en cuyo caso inmediatamente debe implementarse la profilaxis correspondiente.
Eventos postvacunación:
Manifestaciones locales: Puede provocar reacciones de carácter benigno como dolor edema, eritema y más raramente absceso.
Manifestaciones sistémicas: Leve estado febril. En presencia de agammaglobulinemia o hipogamabulinemia puede ocurrir reacción de tipo anafiláctico. Raramente puede ocurrir reacción de hipersensibilidad.
Los eventos supuestamente atribuidos a vacunación-inmunización (ESAVI), por vacuna o inmunoglobulina antirrábica, deben ser investigados y notificados por ficha al sistema de vigilancia postvacunación. Ver Capítulo Seguridad de Vacunas.
Referentes
MINISTERIO DE SALUD DE LA NACION
Dirección de Epidemiología, Departamento de Zoonosis y Vectores
Centro Nacional de Referencia y Coordinación (CNRC):
Departamento de Rabia, Dirección de Laboratorios y Control Técnico (DILAB), Servicio Nacional de Sanidad Animal y Calidad Agroalimentaria (SENASA), Secretaría de Agricultura, Ganadería, Pesca y Alimentación. Servicio de Neurovirosis (SNV), Departamento de Virología, Instituto Nacional de Enfermedades Infecciosas (INEI), ANLIS "Dr. Carlos G. Malbrán".
Departamento de Diagnóstico y Producción, Instituto de Zoonosis Luis Pasteur (IZLP), Ministerio de Salud, Gobierno de la Ciudad Autónoma de Buenos Aires (G.C.A.B.A).
Hospital Durán, Medicina Preventiva, Ministerio de Salud, Gobierno de la Ciudad Autónoma de Buenos Aires (G.C.A.B.A). Para consultas sobre tratamiento de pacientes, disponible 24 horas, 365 días del año. 4981-3177
Antitetánica
1. Agente inmunizante
El toxoide tetánico está disponible corno vacuna monovalente (TT) o combinada (DPT y dT), adsorbido en hidróxido o fosfato de aluminio.
Composición y características:
Toxoide tetánico: debe contener entre 5 y 30 Lf/dosis y demostrar una potencia de 40 UI/dosis (método OMS) o 2 UIA/mI de suero (método NIH).
Dosis = 0,5 ml
2. Conservación
Debe conservarse entre 2° C y 8° C, en la parte central de la heladera, la que la debe tener un sistema de control de temperatura de máxima seguridad. No debe congelarse, aun por cortos períodos, porque precipita el adyuvante, con pérdida de potencia de la vacuna. Conserva la potencia durante 18 a 36 meses, dato que es indicado por el fabricante. El frasco multidosis una vez abierto, conservado a la temperatura mencionada, se podrá utilizar por el término de 4 semanas.
3. Indicación y edad para la vacunación
La vacuna TT está indicada en todas las personas, cualquiera sea su edad, que no completaron el esquema básico con DPT o dT, hayan o no padecido tétanos. Esta vacuna no está disponible en el Sector Público ya que se prioriza inmunizar con dT.
Se indicará especialmente en:
Embarazadas.
Trabajadores manuales (agricultores, mecánicos, floricultores, albañiles, plomeros, operarios de desagües cloacales, caballerizas, jinetes, etc.).
Alumnos de escuelas técnicas.
Preoperatorios.
Pacientes hospitalizados.
Hombres y mujeres de la tercera edad.
Amas de casa.
Personal hospitalario.
4. Dosis y vía de administración
Esquema básico: se aplicarán 3 dosis de 0,5 ml. Las 2 primeras dosis con un intervalo no menor de 4 semanas y la tercera 6 a 12 meses después de aplicada la 2Ί dosis. Cuando se interrumpe el esquema de vacunación, deben completarse las dosis faltantes con los intervalos recomendados mínimos posibles, sin interesar el tiempo transcurrido desde la última dosis.
Se recomienda la conveniencia de no demorar su cumplimiento.
Embarazadas: Se prioriza inmunizar con dT. Se indicará como esquema básico a partir del 1er contacto de la embarazada con el equipo de salud, independientemente de la edad gestacional en curso (no se han demostrado efectos teratogénicos del toxoide tetánico). No se vacunará a la embarazada que acredite el esquema completo de vacunación y el lapso de tiempo transcurrido desde entonces sea menor de 10 años. Si el tiempo transcurrido es mayor de 10 años o el esquema de vacunación fue incompleto, se le dará una dosis de refuerzo.
En las áreas altamente endémicas el esquema de vacunación con 2 dosis es menester que sea aplicado a todas las mujeres en edad fértil, seguido de 1 dosis de refuerzo 6 ó 12 meses de la 2Ί dosis.
En estas áreas la vacunación anterior con DPT no elimina la necesidad de vacunación con 2 dosis durante la 1Ί gestación. (Prevención del Tétanos Neonatal).
La vacuna antitetánica debe ser reemplazada por doble adultos en la embarazada, siendo esta vacuna de uso preferencial.
Vía: intramuscular.
Lugar de aplicación: preferentemente en la región anterolateral (externa) del muslo o en el brazo (músculo deltoides).
El frasco debe ser agitado siempre, previamente a su utilización.
5. Revacunación
En personas que recibieron esquema completo con DPT o dT se reforzará la inmunidad cada 10 años con 1 dosis de dT.
6. Inmunidad
Para el tétanos no hay inmunidad natural originada por infecciones inaparentes y la misma enfermedad curada no deja inmunidad.
La única inmunidad conocida es la artificial, activa o pasiva, de tipo humoral representada por la presencia en la sangre y en los líquidos intersticiales de anticuerpos antitetánicos pertenecientes a la clase de las IgG. La mínima concentración de anticuerpos en sangre que brinda protección, es igual a 0,01 UI/ml.
Luego de la vacunación primaria con 3 dosis de toxoide adsorbido, títulos superiores a 0,01 UI/ml de antitoxina permanecen por 5 o más años y luego de una o más dosis de refuerzo por 10 años.
En la práctica la vacunación ha demostrado una eficacia superior al 99% en la prevención del tétanos traumático, mientras algunos estudios clínicos han demostrado una eficacia del 100% en la prevención del tétanos neonatal.
7. Efectos postvacunales
Las reacciones locales (eritema, induración y dolor local) o generales por toxoide tetánico son muy infrecuentes. Sólo después de repetidas inoculaciones (a veces innecesarias) pueden manifestarse reacciones locales o de hipersensibilidad de tipo retardado o de tipo Arthus.
8. Contraindicaciones
Reacción alérgica severa posterior a una dosis previa o a componentes de la vacuna.
Precauciones
Síndrome de Guillain Barré < 6 semanas posteriores a una dosis previa de vacuna.
Enfermedad aguda moderada o severa con o sin fiebre.
Las afecciones leves, tales como el resfrío común, no constituyen una contraindicación.
9. Uso simultáneo con otras vacunas
Se puede administrar simultáneamente con otras vacunas actualmente en uso. Deben ser aplicadas en sitios diferentes.
La vacuna antitetánica se presenta sola o combinada en las siguientes vacunas:
Doble bacteriana (difteria +tétanos): dT
Triple bacteriana (B.pertussis celular o acelular): DPT, DTPa
Pentavalente (B.pertussis celular): DPT+Hib +HB
Quíntuple (B.pertussis acelular): DTPa +Hib +IPV
Hexavalente (B.pertussis acelular): DTPa+Hib +IPV +HB
10. Inmunocomprometidos
Los niños inmunocomprometidos, incluyendo VIH asintomáticos o sintomáticos, deben cumplir con el esquema regular de vacunación contra el tétanos. No existe contraindicación para el uso de esta vacuna en pacientes con compromiso inmunológico.
11. Inmunoprofilaxis
La administración de inmunoglobulina antitetánica no interfiere la respuesta inmune al toxoide adsorbido.
La inmunoglobulina específica está indicada en la prevención de heridos no vacunados o insuficientemente vacunados.
La dosis de inmunoglobulina no tiene que ser inferior a 5 Ul/kg, ya que dosis menores resultarán menos eficaces. En la práctica se inyectan 250 ó 500 UI según el tipo de herida y el peso o edad del paciente, por vía intramuscular.
Esta cantidad de anticuerpos pasivos inoculada simultáneamente con la 1ͺ dosis de vacuna no obstaculiza la respuesta activa primaria al toxoide tetánico. Para el tratamiento del tétanos han sido usadas dosis entre 3.000 y 6.000 UI.
Manejo de heridas
Debe efectuarse una evaluación general del estado inmunitario del accidentado y del tipo de heridas. Estas deben ser limpiadas y debridadas, eliminando quirúrgicamente, si fuera necesario, todos los restos necróticos, tejidos desvitalizados y cuerpos extraños.
Las de mayor riesgo de contaminación por C. tetani son aquellas contaminadas con suciedad, heces, tierra y/o saliva, las heridas que contienen tejidos desvitalizados, heridas necróticas o gangrenosas, heridas por punción, congelamiento, aplastamiento, avulsión, quemaduras, explosión.
Guía para la profilaxis postexposición
Tabla 1: Esquema recomendado según tipo de herida y antecedente de vacunación.
|
Historia de vacunación |
Herida menor y limpia |
Toda otra herida |
|
Desconocida o < 3 dosis |
TT o dT* |
dT o TT más IgT(TIG) inmunoglobulina |
|
3 o más dosis y < 5 años de la última dosis |
|
|
|
3 o más dosis y 6-10 años de la última dosis |
|
dT o TT |
|
3 o más dosis y > 10 años de la última dosis |
dT o TT |
dT o TT |
*En los niños mayores de 6 años, adolescentes y adultos: dT o antitetánica. En los menores de 7 años vacunas que contengan toxoide tetánico.
Varicela
1. Agente inmunizante
Es una vacuna viral atenuada, desarrollada en Japón en 1974; se utiliza el virus varicela-zóster cepa OKA atenuada (aceptada por OMS) obtenida en cultivos de células diploides humanas WI-38 y MRC5.
Composición y características: Existen cuatro tipos de vacunas antivaricela, todas derivadas de la cepa OKA japonesa, disponibles para su uso:
1. OKA, Japón
2. OKA, Bélgica
3. OKA, Estados Unidos
4. OKA, Francia
En general, todos los tipos de vacuna contienen sucrosa y sales buffer que varían según sus productores. Las variaciones entre los distintos tipos de vacunas son mínimas y se basan en:
Dosis: oscila entre 1000 y 3500 UFP (unidades formadoras de placas).
Antibióticos: según la procedencia, contienen sulfato de neomicina o kanamicina.
La reconstitución de la vacuna se realiza mediante el agregado de 0.5 ml de agua destilada.
2. Conservación
Las vacunas de origen europeo permiten una conservación entre 2° - 8°C, en la parte central de la heladera, la que debe tener un sistema de control de temperatura de máxima seguridad. Bajo estas condiciones la vacuna se mantiene estable durante 2 años. La vacuna liofilizada no se ve afectada en caso de congelamiento.
El diluyente puede conservarse en el refrigerador o a temperatura ambiente.
Una vez reconstituida debe ser aplicada dentro de los 30 minutos.
La cepa OKA/Merck (Estados Unidos) debe conservarse a una temperatura de -15° a -20° C; en estas condiciones se conserva durante 18 meses.
3. Indicación y edad para la vacunación
a) Todos los niños a partir de los 12 meses de edad, adolescentes y adultos sanos susceptibles.
b) Personas sanas susceptibles, con alto riesgo de exposición o transmisión:
Trabajadores de salud.
Familiares de inmunocomprometidos.
Personal de guarderías, jardines, colegios e instituciones.
Mujeres en edad fértil (evitar el embarazo por 1 mes después de la vacunación).
En aquellos sin historia previa de varicela, es conveniente efectuar serología y vacunar a los seronegativos, si bien la vacunación directa no aumenta los efectos adversos (costo-beneficio). El 70-90% de los adultos con antecedente negativo de varicela por interrogatorio, tiene serología positiva.
c) Vacunación postexposición y control de brotes:
La vacuna de la varicela es efectiva en aproximadamente el 90% para prevenir o modificar la severidad de la varicela, si es aplicada a una persona susceptible, dentro de los 3 días y posiblemente hasta el 5Ί día de la exposición al caso de varicela.
Si la profilaxis postexposición con la vacuna no resultó y el contacto padece la enfermedad, éste no tiene mayor riesgo de efectos adversos por la vacuna.
El uso de la vacuna para control de brotes, no sólo evita o modifica la severidad de la varicela, sino que también reduce la duración de la misma.
d) Situaciones especiales:
Pacientes con leucemia linfoblástica aguda o tumores sólidos (bajo protocolo) con:
remisión hematológica de por lo menos 12 meses
recuento de linfocitos > 700/mm3
recuento de plaquetas > 100.000/mm3 24 hs antes
sin radioterapia ni quimioterapia de mantenimiento durante una semana antes y una después de la vacunación.
Pacientes con enfermedades crónicas que no reciban inmunosupresores o corticoides a dosis 2 mg/kg/d, por más de 15 días.
Pacientes en programa de trasplante de órganos sólidos (Vacunar por lo menos 3 ó 4 semanas antes del tratamiento inmunosupresor).
Pacientes HIV asintomáticos o sintomáticos sin alteración de la inmunidad (estadio A1, con porcentaje de linfocitos CD425%). Deben recibir dos dosis con un intervalo de 3 meses
4. Dosis y vía de aplicación
Esquema recomendado:
Niños entre 12 meses y 12 años: se aplicará 1 dosis de 0.5 ml a aquellos susceptibles por historia.
Personas 13 años: se aplicarán 2 dosis de 0,5 ml cada una, con un intervalo de 4 a 8 semanas entre las mismas. En este grupo se debe considerar la necesidad de un test serológico previo para probar susceptibilidad.
Pacientes inmunocomprometidos: se aplicarán 2 dosis de 0,5 ml cada una, con un intervalo de 4 a 8 semanas entre las mismas; en pacientes VIH el intervalo será de 3 meses.
Vía: subcutánea.
Lugar de aplicación: Parte superior del brazo.
5. Revacunación
No está indicada la revacunación de rutina.
6. Inmunidad
La tasa de seroconversión es > 95% luego de una dosis de vacuna en niños de 1 - 12 años, y en los 13 años es de 78% después de la primera dosis y de 99% luego de la segunda dosis aplicada 4 a 8 semanas después de la primera.
En niños de alto riesgo, la seroprotección es del 80% después de la primera dosis, superando el 90% cuando se administra la 2Ί en un intervalo comprendido entre 1 a 3 meses.
La eficacia clínica es del 70-90% para las formas leves y del 100% para las formas graves.
La duración de la inmunidad es mayor de 20 años, según trabajos realizados en Japón.
7. Efectos postvacunales
a) En personas con inmunidad normal: son inusuales.
Locales:
eritema, tumefacción y dolor en el 10-20% de los niños y en el 20-30% de los adultos.
vesículas: se presentan en número de 1 a 5, en la primera semana, en menos del 2% de los
vacunados.
Generales:
rash variceliforme con pocas lesiones (2 - 15 vesículas), se desarrolla en las 3 a 4 semanas siguientes a la vacunación. La frecuencia es de 4% en niños y de 8% en adultos.
El virus vacunal puede ser aislado de las lesiones que aparecen en algunos vacunados, pero su riesgo de transmisión es extremadamente raro.
b) En pacientes inmunocomprometidos:
Generales:
rash variceliforme en el 20 a 40% de los vacunados (el virus vacunal puede ser aislado de las lesiones). No se observó diseminación visceral.
fiebre en el 5-10% de los vacunados.
La tasa de incidencia de herpes-zóster postvacuna es de 2.6/100.000 dosis aplicadas y aparece luego de 25 a 722 días (La incidencia de herpes-zóster postinfección natural de varicela en personas sanas menores de 20 años es 68/100.000 personas/año, y para todas las edades, la tasa global es 215/100.000/personas/año.
8. Contraindicaciones
Reacción alérgica severa (anafilaxia) a la vacuna o a alguno de sus componentes (neomicina, gelatina).
Inmunodeficiencias celulares (congénitas, adquiridas, procesos tumorales, tratamiento con inmunosupresores o radioterapia).
Pacientes VIH con alteraciones inmunológicas severas.
Altas dosis de corticoterapia (dosis 2 mg/kg/día de prednisona o equivalente por más de 15 días).
Embarazo o posibilidad de embarazo dentro del mes.
Dentro de los 3 meses posteriores a radioterapia.
Precauciones:
Enfermedad aguda moderada o severa con o sin fiebre (ej.: TBC activa no tratada): postergar la vacunación.
Reciente administración de sangre y hemoderivados que contienen anticuerpos: postergar la vacunación por lo menos durante 5 meses (por riesgo de fallo vacunal, debido a la interferencia de anticuerpos adquiridos pasivamente).
Tratamiento con salicilatos: evitar el uso por 6 semanas.
Tratamiento antiviral contra el virus herpes (ej.: aciclovir o valacyclovir) puede reducir la eficaciade la vacuna antivaricela. Estas drogas deben ser discontinuadas 24 hs antes de la administración de la vacuna antivaricela, si fuera posible.
Tratamiento con salicilatos.
Falsas contraindicaciones:
Embarazo de la madre del vacunado o de otro conviviente cercano.
Mujeres en edad fértil.
Conviviente inmunosuprimido.
Infección HIV asintomática o levemente sintomática.
Inmunodeficiencia humoral (ej.: Agammaglobulinemia).
9. Uso simultáneo con otras vacunas
Se puede administrar simultáneamente con otras vacunas, actualmente en uso. Deben ser aplicadas en sitios diferentes. Si dos vacunas virales atenuadas no se administran al mismo tiempo se recomienda respetar un intervalo de 30 días entre dosis.
11. Inmunoprofilaxis
Para prevenir o modificar la enfermedad en los contactos susceptibles, se utilizan:
a) Gammaglobulina específica endovenosa
Se ha establecido el uso de gammaglobulina específica postexposición en pacientes con alto riesgo de padecer complicaciones con la varicela:
Inmunodeficiencia secundaria con afectación celular.
Cáncer.
Transplante de órganos.
Infección por HIV.
Tratamiento con quimioterapia, corticoides o irradiación.
Quemados.
Enfermedad fibroquística.
Embarazadas susceptibles.
Recién nacidos de madres que presentaron la varicela 5 días antes o dentro de las 48 horas posteriores al parto.
Prematuros (<28 semanas de gestación o < 1 kg) independiente de historia materna de varicela.
Prematuros (>28 semanas de gestación) cuya madre no ha tenido varicela.
La gammaglobulina específica disminuye el riesgo de complicaciones severas, y puede prolongar el período de incubación de la varicela de 21 a 28 días.
Se considera exposición significativa al virus al contacto familiar continuo, contacto en colegios o salas de juegos por más de una hora y en el hospital cuando comparten habitaciones.
En nuestro medio está disponible la gammaglobulina hiperinmune intravenosa, cuya dosis aconsejada es de 0.5-1 ml/kg vía endovenosa. Para obtener la máxima eficacia debe aplicarse dentro de las primeras 48 horas y no más allá de las 96 horas postexposición. La eficacia esperable es de alrededor del 85%.
La duración de la protección luego de la administración de una dosis de gammaglobulina IV específica o de pool es desconocida. Si ocurre una segunda exposición luego de 3 semanas de su administración, es conveniente dar una nueva dosis.
Los pacientes que reciben en forma mensual gammaglobulina intravenosa (IGIV) en altas dosis (100 a 400 mg/kg), no requieren gammaglobulina específica si la última dosis fue administrada en las 3 semanas previas a la exposición.
Se puede utilizar como alternativa la gammaglobulina endovenosa de pool (IGIV), a dosis de 200 mg/kg.
b) Vacunación con antivaricela: Ver capítulo VARICELA, sección 3. Indicación y edad para la vacunación.
c) Aciclovir
Aciclovir: El aciclovir es una droga antiviral que podría ser efectiva para prevenir o modificar la enfermedad cuando se administra en el período de incubación tardío, es decir, previa a la segunda viremia. En este período la viremia es más alta y el número de células infectadas es mayor, siendo probable que el aciclovir prevenga la diseminación sanguínea del virus varicela-zóster antes del desarrollo de la enfermedad. Este sería de utilidad fundamentalmente entre el día 7 y 9 post-exposición al caso de varicela ya que en este período no existe ningún procedimiento efectivo para prevenir la enfermedad en los individuos susceptibles. La dosis es de 40-80 mg/kg/día por vía oral en cuatro tomas diarias a partir del 7Ί-8Ί día de la exposición, durante 7 días. No está indicado el uso masivo de Aciclovir que se encuentra reservado para situaciones especiales en los huéspedes de alto riesgo. No hay datos suficientes en la literatura que avalen el uso de Acyclovir como tratamiento post-exposición en las embarazadas.
ROTAVIRUS 1.
Agente inmunizante:
Actualmente existen dos vacunas igualmente seguras y eficaces contra rotavirus que ya han sido licenciadas y registradas en nuestro país y en varios países de América Latina.
Vacuna oral atenuada (líquida) con cinco virus híbridos bovino-humano (Cepa G1, G2, G3, G4, P[8]). Vacuna oral atenuada (liofilizada), conteniendo una única cepa de origen humano (Cepa G1 P[8]).
Conservación:
Debe conservarse entre +2° C y +8° C.
Indicación y edad de primovacunación:
Dosis y vía de aplicación.
Ambas vacunas se administran por vía oral. La vacuna atenuada con cinco virus híbridos bovino-humano se utilizan a partir de los 2 meses de edad, en un número de 3 dosis con 2 meses de intervalo entre cada dosis. La vacuna oral atenuada conteniendo una única cepa de origen humano (Cepa G1 P[8]) se utiliza a partir de los 2 meses de edad, en un número de 2 dosis con 2 meses de intervalo entre ambas dosis.
Revacunación: Por el momento los estudios indican que no es necesaria la revacunación.
Inmunidad y eficacia:
La vacuna atenuada con cinco virus híbridos bovino-humano tiene una eficacia estimada en 98% (IC 95%; 88 - 100) para protección contra toda gastroenteritis severa por rotavirus y en 95% (IC 95%; 91 - 97) contra hospitalización por gastroenteritis.
Tabla 1. Características de vacunas contra rotavirus.
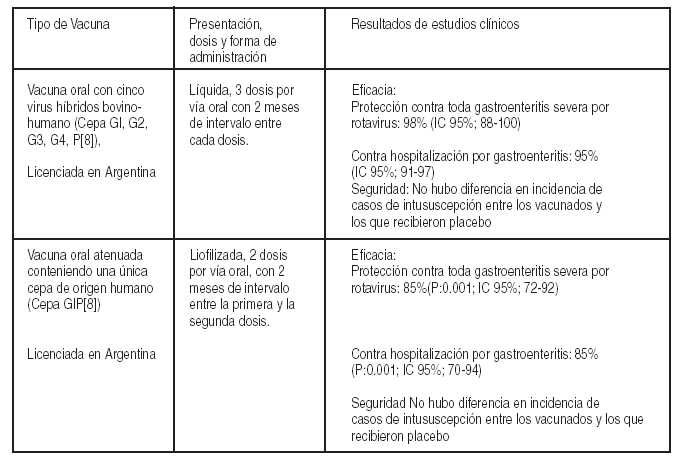
La vacuna oral atenuada conteniendo una única cepa de origen humano (Cepa G1 P[8]) tiene una protección contra toda gastroenteritis severa por rotavirus estimada en 85% (P:0.001; IC 95%; 72 - 92) y una eficacia contra hospitalización por gastroenteritis del 85% (P:0.001 ; IC 95%; 70-94).
Seguridad y efectos adversos:
La seguridad en cuanto a invaginación intestinal de ambas vacunas quedó demostrada al no presentarse más casos de esta enfermedad en los niños que recibieron la vacuna que en aquellos que recibieron el placebo. Sin embargo, tal como lo exige la introducción de toda nueva vacuna y sobre todo debido a la poca experiencia que se tiene en este tema en particular, la vigilancia epidemiológica post-introducción de la vacuna contra rotavirus es absolutamente imperativa para poder detectar eventos adversos que no se hayan podido detectar durante los ensayos clínicos.
Uso con otras vacunas:
Ambas vacunas se pueden administrar con las otras vacunas de los esquemas regulares de vacunación, aunque todavía son necesarios más datos sobre la administración concomitante de esta vacuna y la vacuna polio oral.
Contraindicaciones:
Los individuos que luego de recibir una dosis de vacuna contra rotavirus desarrollen síntomas que sugieran hipersensibilidad, no deben recibir nuevas dosis.
No se dispone de información sobre la seguridad y eficacia de su administración en:
Pacientes inmuno-comprometidos, por ejemplo: individuos que parecen tumores malignos, que se encuentran por algún motivo inmunocomprometidos, o individuos que reciben terapia inmuno-supresora.
Individuos que recibieron una transfusión de sangre o hemoderivados entre ellos inmunoglobulinas dentro de los 42 días.

Vacunación en adultos
Introducción
La vacunación en adultos a diferencia de lo que ocurre en niños no es una práctica habitual sino que se implementa en situaciones puntuales.
En contraposición a este hecho un alto porcentaje de morbimortalidad asociada a enfermedades inmunoprevenibles se observa en adultos.
Las indicaciones de vacunas en adultos están dirigidas a distintos grupos de acuerdo a diferentes características como edad, condiciones particulares de riesgo, ocupación, estilo de vida, exposición ambiental, etc.
El objetivo a lograr es que la inmunización en adultos forme parte de la práctica habitual de la consulta médica y que no se deben perder oportunidades de vacunación en el adulto ante el contacto con el agente de salud.
Las presentes normas de vacunación en adultos están organizadas por vacuna, por grupo etáreo y por grupo de riesgo o indicación específica.
Indicaciones por vacunas
Doble bacteriana: La vacuna doble bacteriana contiene una asociación de toxoide tetánico y toxoide diftérico.
Se debe administrar una serie de 3 dosis, las dos primeras con un intervalo de 4 semanas y la tercera 6 a 12 meses luego de la segunda como esquema primario. En aquellas personas que ya recibieron un esquema primario completo en algún momento de su vida con vacunas conteniendo toxoide tetánico y toxoide diftérico y el último refuerzo se aplicó más allá de los 10 años, se debe aplicar una única dosis. Esta vacuna debe reemplazar la práctica habitual de inmunizar al adulto solamente contra el tétanos ya que se debe mantener a lo largo de toda la vida la protección contra la difteria también.
Antigripal: Es una vacuna a virus inactivado, subvirión o antígeno de superficie purificados y contiene tres cepas, dos cepas de influenza A (H3N2 y H1N1) y una cepa de influenza B. Su composición se actualiza todos los años y existen dos recomendaciones internacionales una para el hemisferio norte y otra para el hemisferio sur. La vacunación debe efectuarse anualmente durante el otoño. Esta vacuna está indicada en los siguientes grupos de adultos:
Mayores de 65 años.
Residentes en geriátricos o instituciones de cuidados prolongados.
Personas con afecciones respiratorias o cardíacas crónicas (ej.: EPOC, asma, insuficiencia cardíaca, etc.)
Diabetes, insuficiencia renal crónica, hemoglobinopatías, inmunosupresión por drogas o por enfermedad de base incluyendo infección por HIV.
Adolescentes en tratamiento crónico con AAS.
Embarazadas que estarán en 2do o 3er trimestre del embarazo durante la época de influenza.
Personal de salud.
Convivientes de personas de alto riesgo.
Personas que prestan servicios esenciales a la comunidad.
Cualquier persona que desee disminuir el riesgo de padecer la enfermedad.
Antineumocóccica: En este grupo etáreo se utiliza la vacuna polisacárida 23 valente. Es una vacuna polivalente elaborada en base a antígenos polisacáridos purificados obtenidos de 23 serotipos de Streptococcus pneumoniae. Brinda protección contra el 82% de los serotipos que provocan enfermedad invasiva en Argentina. Está indicada en los adultos que presentan las siguientes condiciones:
Enfermedad pulmonar crónica.
Enfermedad cardiovascular crónica.
Personas mayores de 65 años.
Anemia drepanocítica.
Síndrome nefrótico.
Asplenia funcional o anatómica.
Neoplasias hematológicas (Enfermedad de Hodgkin y otros linfomas, mieloma).
Insuficiencia renal crónica.
Infección por HIV.
Fístula de LCR.
Trasplante de médula ósea.
Hepatopatías crónicas.
Tratamiento prolongado con corticoides.
Alcoholismo.
Diabetes.
Se indicará una sola revacunación luego de 5 años a pacientes con alto riesgo de padecer severa infección invasiva neumocóccica, como: asplenia funcional o anatómica (ej.: anemia drepanocítica o esplenectomía), insuficiencia renal crónica, síndrome nefrótico, infección por HIV, trasplante, leucemia, linfoma, mieloma múltiple, otros cánceres y tratamiento inmunosupresor (quimioterapia, corticoideoterapia).
No tienen indicación de revacunarse los pacientes con enfermedad crónica pulmonar, cardiovascular, hepática, diabetes mielitus, alcoholismo o fístula de LCR.
Las personas de 65 años que tengan indicación de revacunación lo harán luego de 5 años de la primer dosis, si ésta la recibió siendo menor de 65 años.
Antihepatitis B: vacuna recombinante cuya inmunogenicidad es de 90%-95%. Existen factores que modifican la respuesta inmune en el adulto como la edad, tipo de huésped, tabaquismo, sitio de administración y obesidad. Existe un 10% de los adultos que se consideran no respondedores. El esquema de vacunación habitual consiste en la aplicación de tres dosis, una inicial, otra al mes y la tercera a los 6 meses de la primera (0, 1 y 6 meses). Se puede utilizar un esquema alternativo de inmunización rápida a través de la aplicación de 4 dosis, 0, 1, 2 y 12 meses.
En pacientes con insuficiencia renal crónica se debe vacunar lo más tempranamente posible en el curso de la enfermedad, en lo posible antes de que el paciente ingrese a hemodiálisis; se debe usar doble dosis.
Las indicaciones son las siguientes:
Trabajadores de la salud (ley 24.151, año 1992).
Homo, bisexuales y heterosexuales promiscuos.
Adictos a drogas endovenosas.
Hemodializados e insuficiencia renal crónica (IRC) prediálisis.
Convivientes/contactos sexuales con portadores del virus de hepatitis B o personas con infección aguda.
Pacientes HIV positivos.
Viajeros a países con alta endemicidad.
Personal, pacientes e internos de instituciones para discapacitados mentales, orfanatos, drogadictos, cárceles.
Pacientes que reciben transfusiones frecuentes.
Pacientes con hepatopatías crónicas.
Adolescentes.
El control serológico postvacunación (medición de anti HBs) no está indicado en forma rutinaria con excepción de aquellos adultos en los cuales la respuesta puede ser variable o tengan alto riesgo de exposición (pacientes hemodializados, inmunocomprometidos, trabajadores de salud con alta exposición a sangre u otros fluidos corporales con riesgo de transmisión de este virus). En dicho caso el control debe realizarse a los 45-60 días de haber completado el esquema de vacunación.
Antihepatitis A: vacuna que contiene virus inactivado con formalina. Su inmunogenicidad en adultos es superior al 98% con una dosis. El esquema de vacunación consiste en 1 dosis y 1 refuerzo administrados con 6 a 12 meses de intervalo. En caso de administrarse la vacuna combinada con hepatitis B el esquema es 0,1 y 6 meses. Sus indicaciones en adultos son las siguientes:
Viajeros a áreas endémicas.
Personal de laboratorio que manipula el virus.
Personal de las fuerzas armadas.
Personal de jardines maternales.
Trabajadores de sistemas cloacales.
Trabajadores de la alimentación.
Homo y bisexuales.
Personas institucionalizadas.
Enfermos con hepatopatías crónicas.
Personas HIV positivas.
Personas con hemofilia.
Huéspedes inmunocomprometidos.
Drogadictos.
Cualquier huésped susceptible.
En control de brotes
Antivaricela: vacuna compuesta por virus vivos atenuados. Se administra por vía subcutánea en dos dosis separadas por 4 a 8 semanas a partir de los 13 años. Su inmunogenicidad es del 99% luego de la segunda dosis. Sus indicaciones en adultos son:
Adolescentes mayores de 13 años sin antecedentes de varicela.
Adultos susceptibles con:
ü Contacto con personas de riesgo de complicaciones serias de varicela (Trabajadores de salud, convivientes de huéspedes inmunocomprometidos).
ü Alto riesgo de exposición.
ü Mujeres en edad fértil no embarazadas.
Triple/doble viral: está indicada en adultos no vacunados o susceptibles. Se consideran adultos inmunes a:
Adultos que hayan recibido por lo menos 2 dosis de vacuna triple viral o 1 dosis de vacuna triple viral + 1 dosis de vacuna doble viral.
Adultos que tengan inmunidad documentada por serología.
Adultos mayores de 45 años.
Recordar que el intervalo mínimo entre 2 dosis de vacunas a virus vivos atenuados (ej.: triple viral, doble viral, antisarampionosa) es de 1 mes.
Antimeningocóccica: esta vacuna se indica en adultos con déficit de complemento, asplenia funcional o anatómica, o en caso de viajeros a zonas hiperendémicas o con brotes epidémicos con vacuna para el tipo predominante. Se indica una sola dosis de esta vacuna en adultos.
En caso de brote la autoridad sanitaria definirá la conducta a seguir en cuanto a la vacunación de adultos.
Indicación por grupo etéreo
Adolescentes y adultos jóvenes:
Doble bacteriana (dT) (1 dosis cada 10 años).
Doble viral: ver indicaciones de esta vacuna en el capítulo respectivo.
Antigripal: se debe aplicar una dosis anual (durante el otoño) en aquellas personas que presenten condiciones de riesgo de complicación de influenza.
Antihepatitis B: se indican 3 dosis (0, 1 y 6 meses) en adultos pertenecientes a los grupos de indicación de esta vacuna.
Antihepatitis A: se indican 2 dosis (0 y 6 a 12 meses) a adultos con indicación de esta vacuna.
Antivaricela: en huéspedes susceptibles se aplican 2 dosis con intervalo de 4 a 8 semanas.
Antineumocóccica (polisacárida): se debe administrar 1 dosis a aquellas personas con mayor riesgo de enfermedad invasiva (Ver revacunación en Indicaciones por vacuna pág. 119).
25-64 años:
Doble bacteriana (1 dosis cada 10 años).
Antigripal se debe aplicar una dosis anual (durante el otoño) en aquellas personas que presenten condiciones de riesgo de complicación de influenza.
Antineumocóccica (vacuna de polisacáridos): se debe administrar 1 dosis a aquellas personas con indicación por mayor riesgo de enfermedad invasiva, (ver revacunación en Indicaciones por vacuna, pág. 119).
Antihepatitis B: se indican 3 dosis (0, 1 y 6 meses) en adultos pertenecientes a los grupos de indicación de esta vacuna.
Antihepatitis A: se indican 2 dosis (0 y 6 a 12 meses) a adultos con indicación de esta vacuna.
Triple viral (ver Indicaciones por vacuna, pág. 72).
Antivaricela: en huéspedes susceptibles se aplican 2 dosis con intervalo de 4 a 8 semanas.
³ 65 años:
Antigripal se debe aplicar una dosis anual (durante el otoño).
Antineumocóccica (vacuna de polisacáridos): se debe administrar 1 dosis.
Doble bacteriana: 1 dosis cada 10 años.
Antihepatitis B: se indican 3 dosis (0, 1 y 6 meses) en adultos pertenecientes a los grupos de indicación de esta vacuna.
Antihepatitis A: se indican 2 dosis ( 0 y 6 a 12 meses) a adultos con indicación de esta vacuna.
Antivaricela: en huéspedes susceptibles se aplican 2 dosis con intervalo de 4 a 8 semanas.
Indicaciones en embarazadas y mujeres en edad fértil
El pasaje trasplacentario de anticuerpos maternos antes del nacimiento confiere protección contra enfermedades virales y bacterianas que usualmente son graves en los primeros meses de vida. Al mismo tiempo la respuesta inmune del recién nacido a las vacunas contra estas enfermedades es pobre debido la inmadurez de su sistema inmunológico y por la interferencia con anticuerpos maternos.
Por estos motivos la inmunización materna durante el embarazo tiene como objetivo proveer al recién nacido de anticuerpos específicos que lo protejan durante este período de mayor riesgo. Diversos estudios de seguimiento de recién nacidos de madres vacunadas durante el embarazo han demostrado la seguridad de vacunas como la doble bacteriana, influenza, poliomielitis oral e inactivada otras durante este período. Asimismo, tampoco se ha demostrado que la vacunación materna interfiera con la respuesta posterior del niño a las vacunas administradas de acuerdo al calendario.
Debido al riesgo teórico que los virus vivos atenuados atraviesen la placenta y provoquen daño al feto, se contraindican aquellas vacunas que están elaboradas de esta forma. Sin embargo, la administración inadvertida de este tipo de vacunas durante el embarazo no es indicación de interrupción del mismo ya que en los casos registrados, como por ejemplo en el caso de la vacuna antirrubeólica no se observaron consecuencias adversas para el recién nacido.
Por otra parte algunas infecciones pueden ser más severas si se padecen durante el embarazo que fuera del mismo. Con el objetivo de evitar estas complicaciones es importante considerar el estado inmunitario de mujer en edad fértil, de forma tal que la misma esté protegida contra todas infecciones inmunoprevenibles:
Tétanos: la vacunación contra el tétanos durante el embarazo ha disminuido notablemente la incidencia de tétanos neonatal y brinda protección contra el tétanos puerperal a la mujer embarazada. Se recomienda la administración conjunta de vacuna antidiftérica y antitetánica (doble bacteriana). Si la mujer nunca fue vacunada se deben administrar dos dosis separadas por 4 a 8 semanas, preferentemente durante el segundo y tercer trimestre del embarazo y al menos 6 semanas antes de la fecha probable de parto. Para completar este esquema de vacunación se debería administrar una tercera dosis 6 a 12 meses después de la primera.
Si la mujer embarazada tiene esquema completo pero han transcurrido más de 10 años del último refuerzo se debe aplicar una dosis de refuerzo de la vacuna doble bacteriana. No se vacunará a la embarazada que acredite previamente el esquema completo de vacunación y el lapso de tiempo transcurrido desde entonces sea menor de 10 años. En áreas de alta endemicidad de tétanos se debe administrar la vacuna doble bacteriana con esquema similar al de la mujer no inmunizada previamente.
No hay evidencias de que esta vacuna produzca daño al feto o que tenga mayor tasa de efectos adversos cuando se administra durante el embarazo.
Hepatitis B: La hepatitis B durante el embarazo es una enfermedad grave y puede producir aborto infección crónica en el recién nacido. Esto último ocurre en más del 90% de los recién nacidos en los que se produce infección por transmisión vertical de este virus. Se debe realizar la detección de antígeno de superficie (HbsAg) en todos los casos de embarazo en la primera visita de control prenatal.
Si la mujer embarazada es HbsAg negativa se debería recomendar la aplicación de la vacuna, en particular si la mujer pertenece al grupo de adultos que tiene indicación precisa de la misma (el embarazo no constituye una contraindicación para la aplicación de la vacuna de hepatitis B). Si la madre es HbsAg positiva se debe aplicar vacuna e inmunoglobulina al recién nacido dentro de las 12 hs del nacimiento (la aplicación de la gammaglobulina específica puede diferirse hasta el séptimo día). Esta estrategia tiene una efectividad del 90% al 95% para prevenir la transmisión. El recién nacido vacunado deberá completar el esquema de vacunación de acuerdo al calendario. En el caso que la embarazada llegue al momento del parto sin control prenatal, debe aplicarse la vacuna hepatitis B al recién nacido dentro de las 12 horas de vida y después completar esquema de acuerdo a calendario. Esta última estrategia se ha adoptado en nuestro país desde el 1Ί de noviembre del año 2000 por resolución 940/00 del Ministerio de Salud para todos los recién nacidos.
Rubéola: esta enfermedad durante el embarazo puede producir aborto, muerte fetal o graves daños al recién nacido (cataratas, glaucoma congénito, enfermedad cardíaca, sordera, retinopatía microcefalia, retardo mental, meningoencefalitis, púrpura, ictericia, esplenomegalia). Es necesario investigar en la embarazada el antecedente de vacunación previa, por esquema regular y por campaña con vacuna SR realizada en 2006 en el grupo de mujeres en edad fértil de 15-39 años. El país alcanzó altas coberturas de vacunación en dicha campaña. Se solicitará a la mujer el certificado de vacunación. En el caso de una mujer no vacunada se deben detectar anticuerpos (IgG) contra rubéola durante el primer control prenatal, si los mismos son positivos en títulos bajos no es necesario efectuar nuevos controles. En aquellas mujeres con serología negativa se debe indicar la aplicación de la vacuna durante el puerperio. En el caso de una mujer embarazada en la que se sospecha exposición a la enfermedad deberá procederse de acuerdo a los lineamientos correspondientes al protocolo de vigilancia integrada sarampión-rubéola.
No está indicada la aplicación de la vacuna SRP/SR durante el embarazo. La recomendación de no vacunar mujeres embarazadas contra la rubéola es para no asociar la vacuna con complicaciones que eventualmente pueden ocurrir durante la gestación, (aborto espontáneo o que el recién nacido presente alteraciones como resultado de otras causas, no asociadas a la vacuna). La evidencia disponible al momento actual, indica que no existe riesgo de Síndrome de rubéola congénita (SRC) si la vacuna contra la rubéola se aplica inadvertidamente en una mujer embarazada o durante los meses previos a la concepción.
Hepatitis A: la infección por el virus de hepatitis A durante el embarazo se asocia a mayor riesgo de enfermedad severa, aborto y nacimiento prematuro. En caso de exposición se debe hacer serología (IgG) a la embarazada y si la misma es negativa, se debe administrar gammaglobulina (0.02 ml/kg por vía IM) y vacuna contra hepatitis A si la exposición ocurrió en los últimos 14 días, en caso contrario deberá aplicarse sólo vacuna, que si bien no previene si se produjo infección por el contacto, protegerá a los no infectados a futuro. No existe contradicción para aplicar gammaglobulina y/o vacuna durante el embarazo.
Influenza: las mujeres embarazadas que padecen influenza durante el segundo o tercer trimestre tienen un riesgo similar de complicaciones que los pacientes con enfermedad respiratoria crónica. Por otro lado los recién nacidos presentan mayor morbilidad ante la infección por el virus de influenza y no desarrollan una adecuada respuesta inmune a la vacuna durante los primeros 6 meses de vida. Por este motivo se recomienda la aplicación de la vacuna antigripal durante el otoño para aquellas mujeres embarazadas que tendrán más de 14 semanas de gestación o que se encontrarán en el puerperio temprano durante la temporada de la gripe (desde mayo a octubre). En aquellas mujeres que padezcan condiciones de riesgo de complicaciones de influenza se deberá indicar la administración de la vacuna durante el otoño independientemente de la etapa del embarazo que esté cursando. La respuesta inmune a la vacuna administrada durante la gestación es similar a la que se obtiene en la mujer no embarazada y también se transfieren anticuerpos específicos al recién nacido que persisten durante dos meses. La vacuna que se dispone actualmente es una vacuna polivalente que contiene tres cepas de virus gripal fraccionado (subvirión), inactivado y purificado, obtenidas en cultivos celulares de embrión de pollo, constituida por 2 cepas del tipo A y 1 del tipo B, y que representa los virus que probablemente circulen en la estación invernal. No hay evidencias de que esta vacuna dañe al feto.
Tabla 1. Calendario de vacunación del adulto
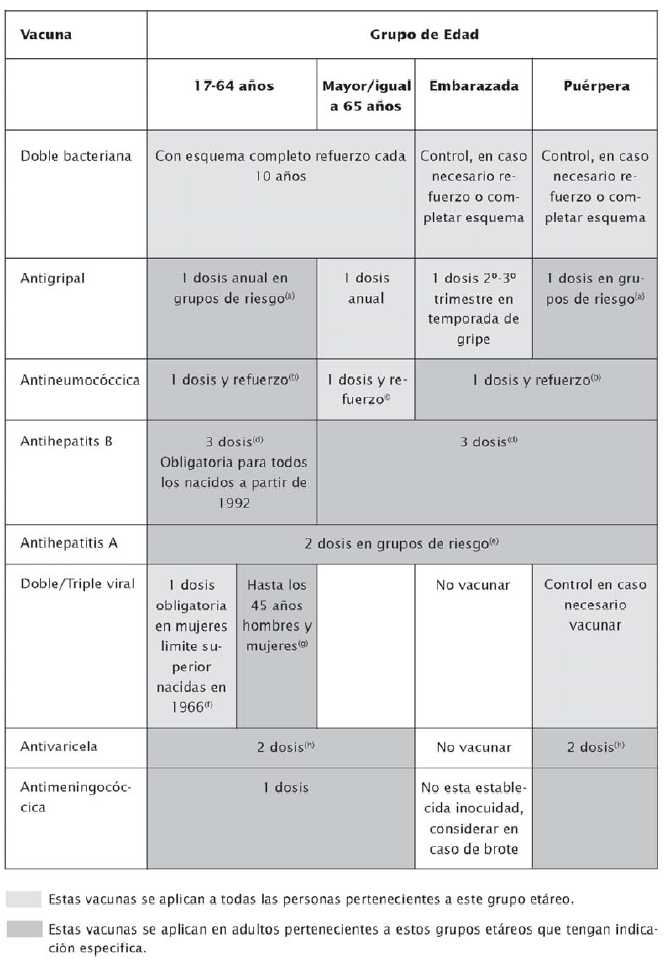
(a) se debe administrar en forma anual durante el otoño.
(b) se debe revacunar por única vez a los 5 años de la dosis inicial en pacientes con insuficiencia renal crónica, síndrome nefrótico, asplenia anatómica o funcional, inmunosupresión por drogas o enfermedad de base.
(c) se debe revacunar por única vez a aquellos mayores de 65 años que fueron vacunados por primera vez antes de esa edad y transcurrieron 5 años desde la aplicación de la misma.
(d) el esquema habitual es 0, 1 y 6 meses. En caso de esquema alternativo de inmunización rápida se administran 4 dosis, (0, 1, 2 y 12 meses).
(e) se administran dos dosis con 6 a 12 meses de intervalo.
(f) dosis de campaña SR 2006, todas las cohortes nacidas después de 1966 deben contar con al menos una dosis de SR.
(g) dos dosis (SRP) en adultos menores de 45 años nunca vacunados.
(h) dos dosis separadas por 4 a 8 semanas.

Vacunación del personal de salud
Las personas que trabajan en el sector salud están habitualmente expuestas a agentes infecciosos.
La disminución del riesgo de adquirir enfermedades infectocontagiosas se basa en tres pilares:
Lavado de manos.
Institución rápida de medidas apropiadas en pacientes que padecen, o en los que se sospecha, enfermedades infectocontagiosas.
Inmunización adecuada.
Para el personal que se desempeña en el laboratorio a las medidas antes mencionadas, se debe agregar:
Cumplimiento de las normas de laboratorio (como no comer ni beber en áreas de procesamiento de muestras).
Manejo adecuado de las muestras.
Equipamiento adecuado para el procesamiento de muestras (Ej: flujo laminar).
Uso de equipo de protección personal (Ej: máscaras adecuadas cuando se cultiva Mycobacterium tuberculosis).
La inmunización debe estar incluida en las facilidades que brindan los controles de salud del personal. La prevención adecuada contra las enfermedades inmunoprevenibles es importante porque protege al personal de la adquisición de enfermedades, muchas de las cuales poseen complicaciones serias en el adulto (Ej: rubéola, varicela, hepatitis B) y evita que el personal actúe como fuente de propagación de agentes infecciosos entre los pacientes, especialmente entre aquellos que poseen un riesgo mayor como los inmunocomprometidos.
Los empleados nuevos deben ser sometidos a una evaluación temprana de su estado frente a enfermedades inmunoprevenibles, mientras que el resto del personal debe ser examinado periódicamente.
El personal debe además ser entrenado en el empleo de las precauciones estándar (normas de bioseguridad) para el manejo y control de la diseminación de infecciones.
Políticas para la vacunación del personal de salud
A pesar de las recomendaciones existentes, un número significativo de los miembros del equipo de salud permanece inadecuadamente inmunizado.
Las barreras más frecuentes para la vacunación del personal son el temor a los efectos adversos, el deseo de no recibir medicación y la creencia de que la vacuna no es efectiva o puede provocar una enfermedad severa.
Las intervenciones como el acercamiento de la vacuna demostraron que son efectivas, pero con niveles aún inferiores a los óptimos.
Guía para la vacunación del personal de salud
Todo el personal que se desempeña en el sector salud debe estar adecuadamente inmunizado para las enfermedades inmunoprevenibles y con las vacunas recomendadas en el adulto como doble bacteriana (dT), hepatitis B, triple viral y antigripal.
En circunstancias especiales por su actividad, por ejemplo quienes se desempeñan en laboratorio de microbiología, deben recibir vacunas como BCG (bacilo de Calmette-Guérin), antirrábica, antipoliomielítica, etc.
El personal deberá ser instruido acerca de la necesidad de aplicación de vacunas, su eficacia, seguridad y los posible efectos adversos.
Antes de administrar cualquier vacuna el trabajador de la salud deberá ser evaluado sobre la presencia de condiciones subyacentes por ejemplo embarazo, y en caso de existir alguna, deberá analizarse cuidadosamente el riesgo frente a los beneficios de la vacunación.
La contraindicación más frecuente es el antecedente de reacción anafiláctica con dosis previas de la vacuna o alguno de sus componentes.
Los inmunocomprometidos deben ser vacunados teniendo en cuenta su condición (ver vacunación de pacientes en situaciones especiales, pág. 211).
El tamizaje serológico antes de vacunar en general no es ni necesario ni costo-efectivo; no obstante debería ser analizado en cada lugar teniendo en cuenta la prevalencia de la enfermedad en la población, el costo del tamizaje y el de la vacuna.
Información que se debe obtener cuando se provee de vacunas al personal de salud
Nombre:
Edad:
Fecha de nacimiento o edad:
Fecha de inmunización:
Vacuna:. .
Lote y marca: .
Lugar y vía de aplicación: .
Complicaciones (si las tuviera): .
Nombre y profesión del vacunador:
Firma de consentimiento informado:
Establecimiento en que se vacunó:
Vacunas indicadas en el personal de salud
Vacuna triple viral (sarampión - rubéola - parotiditis)
Estas enfermedades son transmitidas por las gotas de secreciones respiratorias. El sarampión se disemina además por vía aérea, mientras que los pacientes con rubéola congénita pueden eliminar el virus por orina hasta el año de vida.
El contagio de estas infecciones ocurre desde 48 horas antes que aparezcan las primeras manifestaciones clínicas.
El personal puede ser una de las fuentes propagadoras de una epidemia tanto en otros trabajadores como en pacientes susceptibles, con elevada morbilidad y costos económicos.
La parotiditis tiene mayor riesgo de orquitis en los varones adultos.
La mayoría del personal de salud son mujeres en edad fértil. La rubéola cuando es adquirida durante el primer trimestre del embarazo puede causar en más del 90% de los casos anormalidades congénitas.
Salvo en caso de parotiditis y en los mayores de 45 años para sarampión, la historia de infección previa no es suficiente para asegurar que el trabajador es inmune, siendo necesaria la certificación por aerología.
Indicación de la vacuna:
Se debe indicar vacuna triple viral (1 ó 2 dosis según corresponda) a todo el personal de salud susceptible. El sarampión, la rubéola y la parotiditis se pueden presentar aún en poblaciones con elevada cobertura. Actualmente el país ha iniciado un programa para la erradicación de la rubéola congénita y se busca lograr la máxima efectividad en el personal de salud porque existe un alto porcentaje de mujeres que además se encuentra más expuesto.
Se consideran inmunes a:
ü Adultos que hayan recibido por lo menos 2 dosis de vacuna triple viral o 1 dosis de vacuna triple viral + 1 dosis de vacuna doble viral.
ü Adultos que tengan inmunidad documentada por serología.
Adultos mayores de 45 años.
El intervalo entre 2 dosis de vacunas a virus vivos atenuados (ej.: triple viral, doble viral) es de 1 mes.
La vacuna está contraindicada en personal inmunosuprimido y embarazadas. Se sugiere evitar el embarazo por un mes, si bien no existen registros de complicaciones debidas a los virus de la vacuna.
Manejo ante la exposición:
No existen medidas efectivas postexposición para rubéola y parotiditis.
Para los susceptibles expuestos a sarampión se puede utilizar la vacuna doble viral dentro 0de las 72 horas (o inmunoglobulina estándar dentro de los 6 días posteriores a la exposición).
La inmunoglobulina está indicada en contactos susceptibles de un caso con sarampión, inmunocomprometidos y embarazadas, por el alto riesgo de complicaciones. La dosis recomendada es de 0,25 ml/kg, (máxima 15ml), administrada por vía intramuscular. En el huésped inmunocomprometido la dosis de inmunoglobulina es de 0,5 ml/kg (máximo 15 ml).
Vacuna antivaricela
El virus de varicela-zóster causa dos enfermedades: varicela y herpes zóster.
A pesar de que la enfermedad es leve en los niños, la morbimortalidad es elevada en adultos, neonatos e inmunosuprimidos. Cuando la infección se contrae, en la primera mitad del embarazo puede causar el síndrome de varicela congénita.
El personal que recibió dos dosis de vacuna o tiene el antecedente de haber padecido la enfermedad, se considera inmune. Aquellos que no recibieron vacuna o no tienen historia previa de varicela deberían realizarse la serología específica (Ig antiVZV). Si el resultado es negativo es susceptible.
Indicación de la vacuna:
Están indicadas dos dosis de vacuna con un mes de intervalo en el personal susceptible.
En caso de duda respecto a haber padecido la enfermedad y no exista posibilidad de realizar la serología se debe indicar la vacuna.
La vacuna está contraindicada en embarazadas y personal inmunosuprimido.
Manejo ante la exposición:
Traslado del trabajador susceptible a un sector con pacientes de bajo riesgo entre los días 10-21 posteriores al contacto.
ü Personal susceptible inmunocompetente: vacunación dentro de las primeras 72 horas postexposición. No existe certeza de efectividad pasados 5 días o más.
En caso de no disponer de la vacuna puede indicarse acyclovir a 80 mg/kg/día por vía oral dividido en 4 tomas durante cinco días, comenzando entre el séptimo y el noveno día postexposición.
ü Personal susceptible inmunocomprometido: Inmunoglobulina específica 0,5-1 ml/kg endovenosa (EV) dentro de las 96 horas del contacto. Si no se dispone de inmunoglobulina se puede indicar acyclovir igual que en el inmunocompetente.
ü Embarazada: Inmunoglobulina específica 0,5-1 ml/kg endovenosa dentro de las 96 horas del contacto.
Se puede utilizar como alternativa la gammaglobulina endovenosa inespecífica endovenosa (ICEV), a dosis de 400 mg/kg.
Vacuna antihepatitis B
La exposición a agentes transmitidos por sangre y fluidos contaminados con el virus de la hepatitis B, es de riesgo elevado en el personal de salud. Aunque existen más de 20 enfermedades que pueden ser transmitidas de esta forma, los agentes más importantes son hepatitis B, hepatitis C y HIV.
La hepatitis B es la infección que se adquiere por esta vía con mayor frecuencia debido a que el virus es relativamente estable en el medio ambiente (puede sobrevivir hasta una semana fuera del organismo). El riesgo de transmisión es alto (6-30% por lesión percutánea) y los pacientes pueden estar infectados sin que sea evidente.
Debido a la implementación de los programas de capacitación del personal para el uso de precauciones estándar (que implica el uso de técnica y protección adecuadas como guantes, antiparras etc. para la realización de procedimientos en todos los pacientes), la institución de la vacuna en forma obligatoria para el personal de salud (ley NΊ 24.151) y el empleo de elementos más seguros, actualmente se observa una disminución en el número de trabajadores de la salud afectados.
Cuadro 1
Recomendaciones para imunoprofilaxis contra Hepatitis B en personas no vacunas y expuestas a sangre o secreciones que contienen sangre
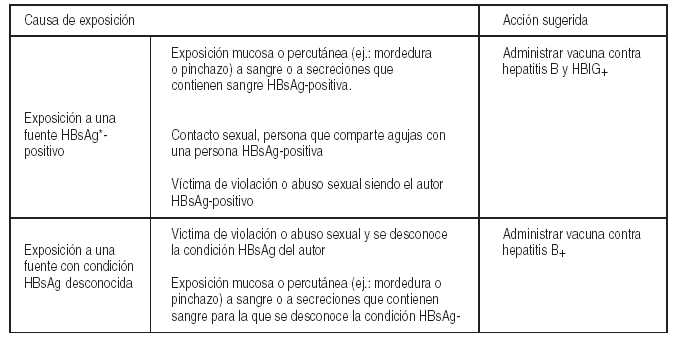
* antígeno de superficie Hepatitis B.
+ La inmunoprofilaxis debe administrarse inmediatamente, preferentemente dentro de las ≤ 24 horas. Se debe completar el esquema de vacunación con hepatitis B.
Indicación de la vacuna:
Además del uso de las precauciones estándar, se dispone de una vacuna que es efectiva, segura y obligatoria en todo el equipo de salud. Su eficacia es de 95-99% con tres dosis, que deben ser aplicadas con un esquema de dos dosis separadas por un mes y un refuerzo al sexto (01-6 meses).
Uno o dos meses después de finalizada la vacunación el personal de salud debe realizarse el control a través de la cuantificación de anticuerpos antiHBs para evaluar la respuesta considerándose protectores 10 mUl/ml o más. Si el trabajador de la salud es respondedor y teniendo en cuenta que la vacuna confiere inmunidad humoral y celular, no es necesario revacunar ni realizar nuevas serologías.
Manejo ante la exposición:
Luego de una exposición a sangre u otro fluido potencialmente contaminado se debe analizar la sangre de la fuente para evaluar infección por hepatitis B, hepatitis C y HIV.
Si se detecta infección con hepatitis B y el expuesto no está adecuadamente protegido deberá recibir gammaglobulina específica (Cuadro 1, ver página 168).
La dosis de IgHB es de 0,06 ml/kg, y debe ser aplicada dentro de las 72 horas del contacto
La gamaglobulina aplicada simultáneamente con la vacuna (en diferentes sitios) no disminuye la eficacia de esta última.
Vacuna antigripal
Tanto los médicos, enfermeras y aquellos que tienen contacto con grupos de alto riesgo en hospitales, geriátricos, entidades de cuidados crónicos o cuidados domiciliarios deben vacunarse con antigripal antes del inicio de la temporada otoñal.
Indicación de la vacuna:
La vacuna antigripal trivalente (dos cepas de virus influenza A y una cepa de influenza B) está preparada con las cepas estimadas prevalentes en la próxima época invernal según lo recomendado por la Organización Mundial de la Salud para el Cono Sur. Está indicada su aplicación anualmente en otoño en el personal de salud para disminuir la posibilidad de transmisión de la enfermedad a los pacientes que tienen mayor riesgo de complicaciones.
También se recomienda la vacunación durante el otoño para aquellas mujeres embarazadas que tendrán más de 14 semanas de gestación o que se encontrarán en el puerperio temprano durante la temporada de la gripe (desde mayo a octubre).
Manejo ante la exposición:
Ante un brote por influenza A está indicado el uso de Amantadina, 100 mg 2 veces/día en las siguientes situaciones:
ü Personal no vacunado, hasta una semana después de concluido el brote.
ü Personal recientementemente vacunado hasta 2 semanas luego de la vacunación.
ü Todo el personal (incluido el vacunado) si el brote es por una cepa de influenza A no contenida en la vacuna.
Vacuna antíhepatitis A
La hepatitis A es producida por un virus cuya vía de transmisión es fundamentalmente fecal- oral.
Los brotes en hospitales se asocian a pacientes anictéricos, con incontinencia de materia fecal o diarrea y el no cumplimiento de las precauciones estándar. Se han observado también por transfusiones de sangre infectada o ingesta de alimentos contaminados.
Indicación de la vacuna:
La vacuna está indicada para el personal de laboratorio. En el resto del personal la prevención debe realizarse por medio del uso correcto de las precauciones estándar.
Manejo ante la exposición:
Ante la presencia de un caso de hepatitis A, no está indicado el uso de inmunoglobulina de rutina, pero debe administrarse en el personal con contacto estrecho con el paciente si se demuestra la transmisión intranosocomial. La dosis es de 0,02 ml/kg IM, y debe aplicarse dentro de los 14 días posteriores al contacto.
La vacuna puede ser indicada previa serología (anticuerpos totales antiHAV negativo).
Vacuna doble bacteriana (dT: difteria, tétanos)
Indicación de la vacuna doble bacteriana (dT):
El personal de salud debe tener completo su esquema de vacunación con (dT), consistente en traes dosis (0-1 y 6 meses) o su equivalente con vacunas triple y cuádruple durante la infancia y recibir un refuerzo cada 10 años.
Manejo ante la exposición:
En caso de presentar una herida potencialmente tetanígena si tiene su esquema completo con última dosis dentro de los 5 años, no debe aplicarse refuerzo.
Si su esquema es completo, pero transcurrieron más de 5 años de la última dosis deberá recibir refuerzo.
Si posee esquema incompleto se debe completar el esquema y aplicar gammaglobulina.
(Ver Tabla 1: Esquema recomendado según tipo de herida y antecedentes de vacunación, que aparece en los capítulos vacuna doble bacteriana y vacuna antitetánica).
Vacuna antipertussis
La infección por Bordetella pertussis es más frecuente y más severa en los menores de un año. Sin embargo, en los últimos años se ha observado que los adolescentes y adultos tienen un rol importante en la diseminación de la enfermedad. Ello es debido a que la protección brindada por la vacuna disminuye progresivamente con el tiempo y a que la enfermedad en ellos es a menudo subdiagnosticada.
Manejo ante la exposición:
Se debe realizar quimioprofilaxis a los contactos con pacientes con diagnóstico de tos convulsa, cualquiera sea el estado inmunitario del contacto, porque la inmunización que confiere la vacuna no es total y puede no impedir la infección. La eritomicina es la droga de elección a 40 a 50 mg/kg/día por vía oral, divididos en 4 dosis (dosis máxima 2 g/día), durante catorce días.
Se ha comprobado que la eritromicina elimina el estado de portador y es efectiva para limitar la transmisión secundaria.
Si se presentara intolerancia a la eritromicina, son drogas alternativas la claritromicina (15mg /kg/día vía oral dividida en 2 dosis, dosis máxima 1 g, durante 1 semana), la azitromicina y la trimetroprimasulfametoxazol.
Se deben observar constantemente los síntomas respiratorios de los contactos durante 14 días después de la interrupción del contacto.
La vacuna combinada (dTPa) con componente pertussis acelular para adultos, ya ha sido aprobada. Se ha demostrado su eficacia y seguridad y podría ser utilizada tanto en el manejo de brote como para refuerzos preexposición (su prescripción es individual).
Vacuna BCG
La vacuna BCG no se encuentra rutinariamente indicada en el personal de salud. Se recomienda en el personal que trabaja en el laboratorio en contacto con el bacilo de Koch, y en centros en donde se asiste a un elevado número de pacientes con tuberculosis multirresistente.
Calendario de vacunación para el Personal de Salud
En el Cuadro 2 se reseñan las vacunas recomendadas en el personal del equipo de salud, destacando las que deben ser administradas de rutina.
Cuadro 2
Calendario de vacunación del Personal de Salud
* De rutina.
Vacunación de pacientes en situaciones especiales
I. Generalidades
Los pacientes con alteración del sistema inmune son más susceptibles de adquirir infecciones que la población general. Una de las formas de protegerlos de infecciones severas es a través de la vacunación, por lo que deben ser estrictamente evaluados estableciendo correctamente los beneficios vs. los riesgos que implican inmunizar a estos pacientes.
La inmunosupresión puede ser el resultado de una inmunodeficiencia congénita, infección por HIV, leucemia, linfoma, cáncer, trasplante o de una terapia con agentes alquilantes, antimetabolitos, radiación o curso prolongado de corticoides a altas dosis.
Cuando se evalúan estos pacientes se debe tener en cuenta la inclusión de los contactos familiares en el programa de vacunación.
Principios generales
Hay ciertas normas que se deben cumplir en la mayoría de los pacientes:
· Puesta al día de las vacunas del esquema regular y de las vacunas especiales antes de que el paciente ingrese en inmunosupresión.
· Los pacientes inmunodeprimidos no deben recibir vacunas a microorganismos vivos, excepto en determinadas circunstancias.
· Las vacunas inactivadas, recombinantes, subunidades, polisacáridas, conjugadas, toxoides y las inmunoglobulinas pueden ser administradas a todo paciente inmunocomprometido, si bien la respuesta a cada vacuna puede ser menor.
· La inmunogenicidad de las vacunas está disminuida en los pacientes inmunocomprometidos en relación a los huéspedes normales. El grado de inmunogenicidad varía de acuerdo al momento del tratamiento oncológico, por lo que elegir el momento apropiado para la vacunación es una variable tan importante como la elección de la vacuna a suministrar en estos pacientes. En referencia a estos puntos recordar que:
· Con excepción de la vacuna antigripal, que debe ser administrada anualmente, la vacunación durante la quimioterapia o radioterapia debe ser contraindicada debido a que la respuesta inmunitaria es menor. Los pacientes que recibieron vacuna durante la terapia inmunosupresora o dentro de las 2 semanas previas al comienzo de la terapia deben ser considerados no inmunizados y deben ser revacunados
· 3 meses después de discontinuada la terapia.
· Existen situaciones especiales en donde el período de inmunosupresión se prolonga ya sea por la propia enfermedad de base (linfomas) o por los tratamientos recibidos (fludarabina, anticuerpos antilinfocitarios). Por este motivo se sugiere ante esas situaciones, la consulta con especialistas.
· Determinar los títulos de anticuerpos post-vacunación dado que en los pacientes inmunocomprometidos son generalmente más bajos y persisten menos tiempo que en las personas sanas, por lo que es necesario en determinadas situaciones la revacunación.
· Los pacientes con leucemia en remisión, que hayan terminado la quimioterapia por lo menos hace 3 meses pueden recibir vacunas a virus vivos atenuados.
· Los pacientes que recibieron tratamiento prolongado con corticoides a dosis altas pueden recibir vacunas a virus vivos atenuados a partir del mes de finalizado el tratamiento (ver apartado).
· En algunos pacientes es importante conocer el estado de susceptibilidad a algunas enfermedades previo a su vacunación (ejemplo pre o post-trasplante, susceptibilidad a hepatitis A, etc.).
· Cuando se administran productos con inmunoglobulinas, el tiempo que ha de transcurrir para aplicar una vacuna a virus vivos, depende de la vacuna y dosis administrada de inmunoglobulina (Ver referencia en el capítulo Aspectos Generales sobre Inmunización).
· Con respecto a las vacunas contra la poliomielitis está contraindicada la vacuna OPV a los contactos de inmunocomprometidos dado que es una vacuna a virus vivos (riesgo de transmisión horizontal). En este caso se debe indicar vacuna IPV.
· Las vacunas triple viral, antivaricela y antigripal deben ser administradas a las personas susceptibles en contacto con pacientes inmunodeprimidos. Los virus vaccinales de la triple viral no se transmiten a los contactos, y la transmisión del virus de la vacuna antivaricela es rara.
Pacientes que reciben corticoides
Las personas que reciben tratamiento corticoide prolongado a altas dosis (2mg/kg/día o 20 mg/ día de prednisona o sus equivalentes durante 14 días) no deben recibir vacunas a virus vivos atenuados por lo menos por 1 mes después de haber suspendido el tratamiento.
La corticoterapia no es una contraindicación para recibir vacunas a virus vivos atenuados cuando es de:
· Curso corto (< 2 semanas)
· Dosis bajas o moderadas
· Curso largo, pero en días alternos con preparaciones de acción corta.
· Dosis fisiológicas de mantenimiento (terapia suplementaria)
· Administración en aerosol, tópica (piel, ojos), intraarticular, bursal o inyección en tendón.
No están contraindicadas las vacunas de microorganismos inactivados, los toxoides y las vacunas de fracciones subcelulares, como así tampoco la inmunización pasiva.
En esta población se recomiendan las siguientes vacunas: dT (doble bacteriana), antineumocóccica y antigripal. Otras vacunas se podrán indicar de acuerdo a situaciones particulares.
Pacientes asplénicos
Los pacientes con disfunción esplénica son consecuencia de: 1) la extirpación quirúrgica del bazo, 2) enfermedades como anemia drepanocítica, talasemia mayor, trombocitopenia idiopática, linfoma (Hodgkin y no Hodgkin), mieloma, leucemia linfoide crónica, pacientes postrasplante de células hematopoyéticas con enfermedad injerto contra huésped, colagenopatías como artritis reumatoidea, lupus eritematoso sistémico y otras (asplenia funcional) 3) asplenia congénita. Todos los lactantes, niños y adultos asplénicos tanto funcionales como anatómicos tienen mayor riesgo de padecer sepsis fulminante por gérmenes capsulados, principalmente Streptococcus pneumoniae y con menor frecuencia Haemophilus influenzae tipo b (Hib) y Neisseria meningitidis. En adultos, la enfermedad invasiva por H.influenzae es poco frecuente y predominan las cepas no tipificables. Asimismo no está claramente establecido que la meningococcemia sea más frecuente o más severa entre los pacientes con disfunción esplénica que en la población general.
Deben recibir las vacunas habituales (incluidas las vacunas a virus vivos atenuados según corresponda en ausencia de enfermedad oncohematológica) y agregar al esquema: vacuna contra neumococo (conjugada o no conjugada de acuerdo a la edad), influenza, Hib y meningococo. En adultos la vacuna contra Hib y contra meningococo son opcionales. Sin embargo, esta última está indicada en situaciones epidémicas definidas (brote, viaje a áreas endémicas).
El momento ideal para la vacunación es por lo menos 2 semanas antes de la esplenectomía. Si esto no es posible, aplicar las vacunas luego de la cirugía, inmediatamente antes del alta. Se recomienda la revacunación antineumocóccica luego de 3 a 5 años para los niños ≤ 10 años de edad y, para los niños mayores y adultos, revacunar a los 5 años de la primera dosis.
La revacunación se realiza una sola vez.
La vacuna antigripal se indicará anualmente al paciente y a los convivientes.
Hay que tener en cuenta que un buen esquema de vacunación no excluye la necesidad de profilaxis antibiótica con penicilina o amoxicilina durante la edad de riesgo.
Pacientes con trastornos de la hemostasia
Los trastornos de la hemostasia en sí mismos NO son una contraindicación para la administración intramuscular (IM) de vacunas.
El cambiar la vía IM a subcutánea podría resultar en una menor efectividad de la vacunación y en mayores efectos adversos locales.
Si el paciente va a recibir transfusión de plaquetas se tratará de vacunar durante la administración de la misma.
Se recomienda usar una aguja 23 o de menor diámetro para la inyección IM. Aplicar una presión firme en el sitio de aplicación SIN FRICCION de mínimo 2 minutos de duración.
El paciente debe ser informado respecto a la posibilidad de hematoma en el sitio de inyección intramuscular (riesgo 4% con la vacuna antihepatitis B IM).
Equipo de Salud
El equipo de salud que asiste a estos enfermos debe estar adecuadamente protegido contra las enfermedades prevenibles por vacunación para protección del personal y protección de los pacientes.
· Doble bacteriana: esquema completo y dosis de refuerzo cada 10 años.
· Sarampión-rubéola-paperas: dos dosis con intervalo mínimo de 1 mes en ausencia de anticuerpos protectores o antecedente de enfermedad.
· Varicela: dos dosis con intervalo de 1 mes en ausencia de anticuerpos protectores o antecedente de enfermedad.
· Hepatitis A: No está indicada la administración sistemática de vacuna antihepatitis A al personal de Salud, pero es una vacuna eficaz y segura por lo tanto, con serología negativa, puede indicarse la vacunación principalmente al personal de cocina o en caso de brotes hospitalarios.
· Hepatitis B: esquema completo (ley nacional, debe ser provista por el empleador) con control de títulos de antiHBs postvacunación en personal de mayor riesgo.
· Gripe: debe administrarse la vacuna anualmente (otoño).
II. Pacientes pediátricos
a) Pacientes hematooncológicos
Las recomendaciones para la vacuna de los niños oncohematológicos se presentan en la Tabla 1: Recomendaciones para inmunizar a los pacientes con cáncer, que figura en esta sección.
Los pacientes con inmunodeficiencia celular tienen contraindicada la vacuna antivaricela. Sin embargo, sí está indicada en las personas con inmunodeficiencia humoral (ej. Hipogamaglobulinemia o disgamaglobulinemia).
Con excepción de la vacuna antigripal, la cual debe ser administrada anualmente, la vacunación durante la quimioterapia o radioterapia debe ser contraindicada debido a que la respuesta inmunitaria es subóptima. Los pacientes que recibieron vacuna durante la terapia inmunosupresora o dentro de las 2 semanas previas al comienzo de la terapia deben ser considerados no inmunizados y deben ser revacunados 3 meses después de discontinuada la terapia.
Los pacientes con leucemia en remisión, que hayan terminado la quimioterapia por 3 meses pueden recibir vacunas a virus vivos atenuados.
Manejo de contactos en los pacientes con cáncer
Sarampión: ante un contacto con sarampión, deben recibir gammaglobulina estándar a 0.5 ml/kg (dosis máxima 15 ml) independientemente del número de dosis previas de vacuna antisarampionosa.
Tabla 1
Recomendaciones para inmunizar a los pacientes con cáncer
Tétanos: en caso de herida tetanígena debe recibir gammaglobulina antitetánica independientemente del número de dosis de toxoide recibidas. Menores de 10 años: 250 U y mayores de 10 años 500 U de gamaglobulina hiperinmune.
Varicela: Ante un contacto con varicela se recomienda administrar gammaglobulina hiperinmune contra varicela, cuya dosis es de 0.5-1 ml/kg EV infusión lenta, dentro de las 48 horas y no más allá de las 96 horas postexposición. La duración de la protección luego de la administración de una dosis de gammaglobulina endovenosa específica o de gammaglobulina de pool es desconocida.
Si ocurre una segunda exposición luego de 3 semanas de su administración es conveniente dar una nueva dosis.
Vacunación con antivaricela: Ver capítulo VARICELA, sección 3. Indicación y edad para la vacunación.
Aciclovir: El aciclovir es una droga antiviral que podría ser efectiva para prevenir o modificar la enfermedad cuando se administra en el período de incubación tardío es decir previa a la segunda viremia. En este período la viremia es más alta y el número de células infectadas es mayor, siendo probable que el aciclovir prevenga la diseminación sanguínea del virus varicela-zóster antes del desarrollo de la enfermedad. Este sería de utilidad fundamentalmente entre el día 7 y 9 post-exposición al caso de varicela ya que en este período no existe ningún procedimiento efectivo para prevenir la enfermedad en los individuos susceptibles. La dosis es de 40-80 mg/kg/día por vía oral en cuatro tomas diarias a partir del 7Ί-8Ί día de la exposición, durante 7 días. No está indicado el uso masivo de Aciclovir que se encuentra reservado para situaciones especiales en los huéspedes de alto riesgo. No hay datos suficientes en la literatura que avalen el uso de Acyclovir como tratamiento post-exposición en las embarazadas.
Los convivientes de estos pacientes deben estar correctamente vacunados. Deben recibir todas las vacunas del calendario nacional de acuerdo a su edad con excepción de la OPV. Sólo pueden recibir vacuna IPV.
|
Para: |
Varicela: deben tener el antecedente de enfermedad o vacunación |
|
Sarampión rubéola parotiditis: dos dosis luego del primer año de vida |
|
|
Influenza: una dosis anual (otoño) |
b) Pacientes con trasplante de médula ósea
La pérdida de anticuerpos protectores en este grupo de pacientes se incrementa luego del trasplante entre 1 a 4 años. Es importante restablecer su esquema de vacunas.
La eficacia en la inmunización en este grupo de pacientes dependerá de: el tiempo transcurrido desde el trasplante, el grado de aceptación del injerto, inmunizaciones seriadas y la ausencia de enfermedad de injerto versus huésped. Ver Tabla 2 a continuación en esta sección.
Vacuna antigripal >6 meses de realizado el trasplante.
Vacunas inactivadas (neumococo, Hib, DPT, dT, Hepatitis B, Hepatitis A) > de 12 meses de realizado el trasplante.
Triple viral: > 24 meses de realizado el trasplante, si las condiciones clínicas lo permiten.
Varicela y meningococo: no hay suficientes estudios que avalen el uso de estas vacunas.
La conducta con los contactos debe ser igual que el resto de los pacientes inmunocomprometidos.
Será conveniente que los dadores de trasplante hematopoyético sean adecuadamente vacunados antes de realizar la extracción de la médula (células hematopoyéticas) con el fin de mejorar la memoria inmunológica del receptor.
c) Pacientes con trasplante de órgano sólido
Todos los pacientes en la etapa de Pretrasplante deben tener su esquema de vacunación al día.
Tabla 2
Intervalo requerido para la administración de las vacunas
|
Vacunas |
Postrasplante |
|
Influenza |
Sí, a partir de los 6 meses |
|
Neumococo |
Sí, a partir de los 12 meses |
|
Hib - DPT dT |
Sí, a partir de los 12 meses |
|
Hepatitis A y B |
Sí, a partir de los 12 meses |
|
Varicela |
No hay aún suficiente experiencia |
|
Meningococo |
No hay aún suficiente experiencia |
|
Triple viral (sarampión, rubéola, paperas) |
A partir de los 24 meses si las condiciones clínicas lo permiten (consultar con el médico). |
Dentro del esquema habitual se encuentran:
· BCG: recién nacido.
· Cuádruple (DPT, Hib): a los 2-4-6 y 18 meses de vida.
· Antipoliomielítica: a los 2-4-6-18 meses y 6 años.
· Triple viral (sarampión-rubéola-paperas): a los 12 meses y 6 años.
· Hepatitis A: al año de vida.
· Hepatitis B: recién nacido, 2 y 6 meses.
· Doble bacteriana (difteria-tétanos) a los 16 años y luego se debe repetir cada 10 años.
Si el paciente, por alguna causa no recibió vacuna BCG y entra en lista de emergencia, ésta deberá ser suspendida. Tener en cuenta que aquellos pacientes que se trasplantarán en forma cercana (en menos de 4 semanas) no deben recibir vacuna BCG, OPV, varicela, sarampión, rubéola o paperas por el riesgo que en su estado de inmunodepresión desarrolle una enfermedad relacionada al virus vaccinal.
Consideraciones especiales con respecto a algunas vacunas
· Vacuna antihepatitis B: dosis adulto (tres dosis consiguen una conversión del 80%) en ambas situaciones la frecuencia es 0, 1 y 6 meses.
La seroconversión disminuye en > 40 años, en desnutridos, cuando aumenta el nivel de creatinina sérica y hay también una relación directa del grado de respuesta con la suficiencia hepática.
Al finalizar el esquema de vacunas será conveniente controlar seroconversión (títulos de anticuerpos protectores > 10 mU/ml). En aquellos en los que no se logró la seroconversión se debe realizar una nueva estimulación aumentando el antígeno y cambiando de marca. Realizar luego medición de títulos.
De acuerdo a la urgencia del trasplante se puede indicar la vacunación contra hepatitis B con los siguientes esquemas rápidos:
ü 1, 7 y 21 días.
ü 0, 1, 2 meses y refuerzo al año.
· Vacuna antipoliomielítica: Si el paciente está recibiendo alguna medicación inmunosupresora debemos evitar la aplicación de vacunas a virus vivos o bacteria viva. En su reemplazo se deben indicar vacunas a virus inactivados ejemplo vacuna IPV sola, o combinada con otras vacunas como por ejemplo vacuna quíntuple (cuádruple-IPV sola, o combinada con otras vacunas como por ejemplo vacuna quíntuple, séxtuple).
Otras vacunas que deben indicarse y que no se encuentran en el plan de vacunación habitual son:
· Vacuna antineumocóccica
Actualmente contamos con dos tipos de vacuna contra el neumococo:
ü La heptavalente (contra 7 serotipos de neumococo) que se aplica a los 2-4-6 meses y 18 meses por vía IM.
ü La 23 valente que puede aplicarse a partir de los 2 años en una sola dosis. Se recomienda una segunda dosis entre los 3 a 5 años de la primera dosis.
· Vacuna antihepatitis A: se administra a partir de los 12 meses de edad y requiere una segunda dosis a los 6 meses. La dosis depende de la vacuna a utilizar. Es conveniente en niños mayores de 6 a 7 años realizar serología previa IgG antihepatitis A antes de aplicar la vacuna, dado que un porcentaje de ellos ha tenido exposición al virus.
· Vacuna antivaricela: es una vacuna a virus vivo. Se aplica a partir de los 12 meses de edad en una sola dosis por vía subcutánea. Los niños mayores de 13 años deberán recibir dos dosis con un intervalo de 4 a 8 semanas. Es conveniente vacunar por lo menos 4 semanas antes del tratamiento inmunosupresor.
· Vacuna antigripal: se aplica anualmente en el otoño (marzo a junio) y puede indicarse a partir de los 6 meses de edad.
Forma de aplicación:
ü 6 a 35 meses: 0.25 ml IM 1 a 2 dosis *
ü 36 meses a 8 años: 0.5 ml IM 1 ó 2 dosis *
ü 9 años o más: 0.5 ml IM en una sola dosis
* Primovacunación: 2 dosis con un intervalo de 4 semanas.
· Vacuna antimeningocóccica: dependerá de las características epidemiológicas del momento, o que el paciente en la cirugía deba ser esplenectomizado.
Postrasplante:
Están contraindicadas todas las vacunas a gérmenes vivos. Cuando se requiera la aplicación de alguna vacuna será preferible realizarla de 6 a 12 meses después del trasplante. Hay que tener en cuenta que a mayor inmunosupresión menor respuesta inmunogénica.
· Vacuna antihepatitis B: se debe realizar serología previo al planteo de la revacunación, con el fin de determinar el nivel de anticuerpos protectores.
Pacientes no respondedores (anticuerpos antiHBs) < 10 mUl/ml) deberán recibir el doble de la dosis habitual y repetir serología. Pacientes respondedores deben ser controlados en el tiempo con nueva serología para determinar la necesidad de revacunación.
· Vacuna antineumocóccica: revacunar a los 3 a 5 años.
· Vacuna antigripal: revacunar anualmente.
· Vacuna antihepatitis A: no hay datos sobre la necesidad de revacunación.
Pacientes esplenectomizados:
Además de la vacuna contra neumococo deben recibir vacuna antimeningocóccica (A, C, Y, W135) o de acuerdo al germen prevalente en el momento epidemiológico serotipo B o C. Deberán recibir además vacuna antiHib.
Situaciones de riesgo:
Sarampión: ante un contacto con sarampión el niño trasplantado deberá recibir dentro de las 72 hs. del mismo gamaglobulina estándar a 0.5 ml/kg IM.
Varicela: Ante un contacto con varicela se recomienda administrar gammaglobulina hiperinmune contra varicela, cuya dosis es de 0.5-1 ml/kg EV infusión lenta, dentro de las 48 horas y no más allá de las 96 horas postexposición. La duración de la protección luego de la administración de una dosis de gammaglobulina endovenosa específica o gammaglobulina de pool es desconocida. Si ocurre una segunda exposición luego de 3 semanas de su administración es conveniente dar una nueva dosis.
Vacunación con antivaricela: Ver capítulo VARICELA, sección 3. Indicación y edad para la vacunación.
Aciclovir: El aciclovir es una droga antiviral que podría ser efectiva para prevenir o modificar la enfermedad cuando se administra en el período de incubación tardío es decir previa a la segunda viremia. En este período la viremia es más alta y el número de células infectadas es mayor, siendo probable que el aciclovir prevenga la diseminación sanguínea del virus varicela-zóster antes del desarrollo de la enfermedad. Este sería de utilidad fundamentalmente entre el día 7 y 9 postexposición al caso de varicela ya que en este período no existe ningún procedimiento efectivo para prevenir la enfermedad en los individuos susceptibles. La dosis es de 40-80 mg/kg/día por vía oral en cuatro tomas diarias a partir del 7Ί - 8Ί día de la exposición, durante 7 días. No está indicado el uso masivo de Aciclovir que se encuentra reservado para situaciones especiales en los huéspedes de alto riesgo. No hay datos suficientes en la literatura que avalen el uso de Aciclovir como tratamiento postexposición en las embarazadas.
Vacunación a los candidatos para la donación de órganos (donante vivo relacionado Hígado- Riñón): deben cumplir el mismo esquema que los receptores si son susceptibles, o como mínimo vacuna antitetánica y contra hepatitis B.
Convivientes con niños trasplantados
Deben estar adecuadamente vacunados contra: sarampión, varicela, influenza, rubéola, parotiditis, poliomielitis. Ninguna persona en contacto estrecho con pacientes inmunosuprimidos debe recibir vacuna OPV; en este caso se indicará vacuna IPV. Si por alguna razón recibió OPV deberá evitarse el contacto con el paciente inmunosuprimido por un lapso de 4 a 6 semanas.
Vacunas recomendadas en el trasplantado de órgano sólido de acuerdo a su situación inmunológica. Se citan las vacunas en la Tabla 3.
Tabla 3
Vacunas recomendadas en el niño trasplantado
* Si se requiere su aplicación en la etapa de postrasplante es preferible que haya transcurrido un año del trasplante, que no tenga rechazo del órgano trasplantado y esté recibiendo dosis bajas de inmunosupresores.
d) Pacientes HIV
Los pacientes infectados por el HIV tienen respuestas inmunogénicas dispares y éstas están relacionadas al grado de progresión de la enfermedad, y su correspondiente compromiso inmunológico. Es conveniente vacunar a estos niños en etapas tempranas de la enfermedad.
Las vacunas recomendadas en los pacientes pediátricos HIV se presentan en la Tabla 4.
Tabla 4
Vacunas recomendadas en los pacientes pediátricos HIV/SIDA
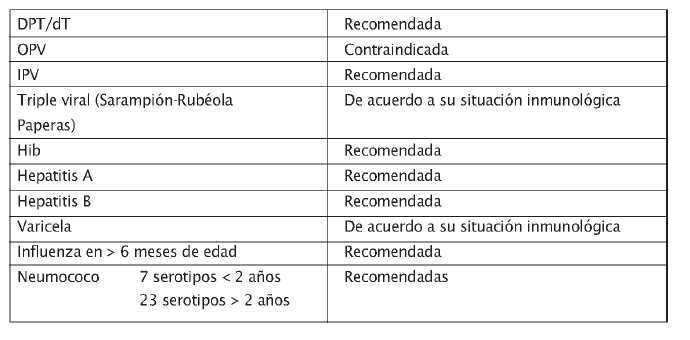
La vacuna BCG está contraindicada en los pacientes sintomáticos. En los hijos de madre HIV se debe indicar la BCG apenas nace el niño en áreas de prevalencia de enfermedad elevada, como así también en los pacientes HIV asintomáticos.
Los pacientes que presenten heridas con riesgo tetanígeno deberán recibir gammaglobulina antitetánica independientemente de las dosis de vacunas recibidas. Lo mismo sucede ante la exposición con un caso de sarampión, con una dosis de 0.5ml/kg de gammaglobulina estándar, y 0.25 ml/kg en los asintomáticos.
La vacuna triple viral y otras vacunas que contienen el componente antisarampionoso están contraindicadas en los pacientes HIV con inmunosupresión severa (Tabla 5, ver página siguiente).
La vacuna antivaricela: debido a que los niños infectados con el virus de inmunodeficiencia humana (VIH) tienen un riesgo aumentado de morbilidad por varicela y zóster, con respecto a los niños de la población general, es recomendable que los niños asintomáticos y sintomáticos sean vacunados.
Incluso luego de evaluar los potenciales riesgos y beneficios, se debe considerar la vacunación de los niños con un recuento de linfocitos T CD4+ 15%. En todos los casos estos niños deben recibir dos dosis de vacuna antivaricela con un intervalo entre dosis de 3 meses.
Los pacientes HIV que reciben dosis regulares de gammaglobulina EV pueden no presentar una buena respuesta a la vacuna antivaricela o triple viral o a cada uno de sus componentes vacunales, debido a la presencia de anticuerpos adquiridos pasivamente.
Tabla 5
Recuento de linfocitos T CD4+ según edad y porcentaje
del total de linfocitos como criterio de
inmunosupresión severa en pacientes HIV infectados
|
Criterio |
Edad <12 meses |
Edad 1-5 años |
Edad 6-12 años |
Edad ³ 13 años |
|
Total de linfocitos T CD4+ Ó |
< 750/΅l ó |
<500/΅l ó |
<200/΅l ó |
<200/΅l ó |
|
% de linfocitos T CD4 |
<15% |
<15% |
<15% |
<14% |
Estos pacientes con terapia de gamaglobulina EV de mantenimiento, ante una exposición a un caso de sarampión, deben recibir una dosis adicional de gammaglobulina EV si pasaron ³ 3 semanas de la última dosis estándar (100-400 mg/kg).
Los convivientes con estos pacientes deben recibir la vacuna contra la Influenza en forma anual y aquellos individuos susceptibles vacuna contra hepatitis B, sarampión, rubéola y se deberá considerar la hepatitis A.
Queda contraindicada la vacuna Sabin, utilizar en ese caso vacuna Salk.
e) Implante coclear
Recientemente se han detectado casos de meningitis en pacientes con implante coclear, relacionado en la mayoría de los casos a Streptococcus pneumoniae. Se recomienda en este grupo de pacientes la aplicación de vacuna contra neumococo.
Vacunas de indicación poco frecuente
· Antirrábica: puede administrarse a pacientes inmunocomprometidos. Se desconoce el grado de protección logrado en aquellos pacientes con compromiso severo.
· Vacuna anticolérica inactivada puede ser administrada en pacientes inmunocomprometidos.
· Vacuna antitifoidea inactivada: puede ser indicada.
· Vacuna contra la fiebre amarilla: no debe ser indicada.
III. Pacientes adultos
Principios generales
Los pacientes que reciben trasplante de células hematopoyéticas (TCH) pueden perder la inmunidad a ciertas enfermedades prevenibles bacterianas (tétanos, difteria, bacterias encapsuladas) y virales (poliomielitis, paperas, rubéola, sarampión, varicela) a partir del año del trasplante.
Este hecho se convierte en una amenaza no sólo para el paciente (que puede adquirir una infección severa) sino también para la salud pública al surgir en la sociedad pacientes susceptibles que pueden transmitir infecciones que se desean erradicar (tales como poliomielitis o sarampión) a la población general. Debido a esto, ciertas vacunas que son recomendadas solamente en la infancia en la población general, deben ser dadas en pacientes inmunocomprometidos receptores de TCH (niños o adultos).
Los pacientes que reciben TCH alogénico pueden desarrollar enfermedad injerto contra huésped (EICH). Esta entidad se asocia a un estado de mayor inmunosupresión que determina una menor respuesta a determinadas vacunas y riesgo de enfermedad por agentes vaccinales.
En consecuencia, el plan de vacunación a aplicarse a pacientes oncológicos que reciben tratamiento con quimioterapia o TCH, debe ser específicamente diseñado para estos pacientes para lograr que la vacunación pueda cumplir con los siguientes objetivos:
a) Mantener el cumplimiento del plan de vacunación.
b) Aumentar la protección contra enfermedades que son más frecuentes en esta población de pacientes debido al estado de inmunosupresión.
c) Restituir la inmunidad que pudo haberse perdido luego del TCH.
d) Proteger al paciente de efectos adversos relacionados a ciertas vacunas a gérmenes vivos.
e) Contribuir a la preservación de la salud pública.
Vacunas que NO se recomiendan ser suministradas durante el período de mayor inmunosupresión del paciente y que deben considerarse sólo en situaciones especiales:
· Fiebre amarilla
· Fiebre tifoidea ORAL (sí en cambio puede suministrarse cualquiera de las dos vacunas inyectables, la capsular y la hecha con bacterias inactivadas)
· Triple viral (sarampión-paperas-rubéola)
· OPV (sí en cambio se puede dar la vacuna IPV)
· Varicela
Vacunas que NO se recomiendan ser suministradas a los convivientes o contactos cercanos por el riesgo de transmisión del germen de la vacuna al paciente inmunosuprimido:
· OPV. Pueden recibir la vacuna IPV
En caso de que haya habido contacto inadvertido del paciente inmunosuprimido con un vacunado con OPV se tratará de evitar ese contacto por un lapso de 4 a 6 semanas (período de máxima excreción del virus).
Vacunas que SI se recomiendan ser suministradas a los convivientes, contactos cercanos y personal de la salud para disminuir el riesgo de transmisión de determinadas enfermedades al paciente inmunosuprimido:
· Hepatitis A (a convivientes y contacto sexual con serología negativa)
· Hepatitis B (a contacto sexual con serología negativa)
· Influenza: todos los años a contactos y personal de la salud.
· Triple viral (a contactos y personal de la salud con serología negativa)
· Varicela (a contactos y personal de la salud con serología negativa)
Solamente se recomienda evitar la exposición del paciente a este contacto si éste desarrolla vesículas postvacunación.
Recomendaciones de vacunación
Tabla 1
Recomendaciones de vacunación en pacientes adultos
con enfermedad oncohematológica.
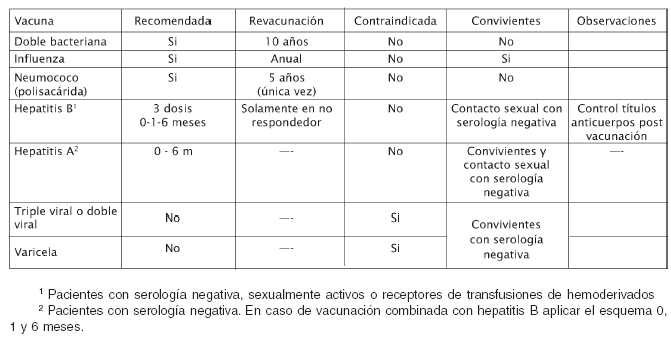
1 Pacientes con serología negativa, sexualmente activos o receptores de transfusiones de hemoderivados
2 Pacientes con serología negativa. En caso de vacunación combinada con hepatitis B aplicar el esquema 0, 1 y 6 meses.
Tabla 2
Recomendaciones de vacunación en pacientes adultos receptores
de trasplante de células hematopoyéticas
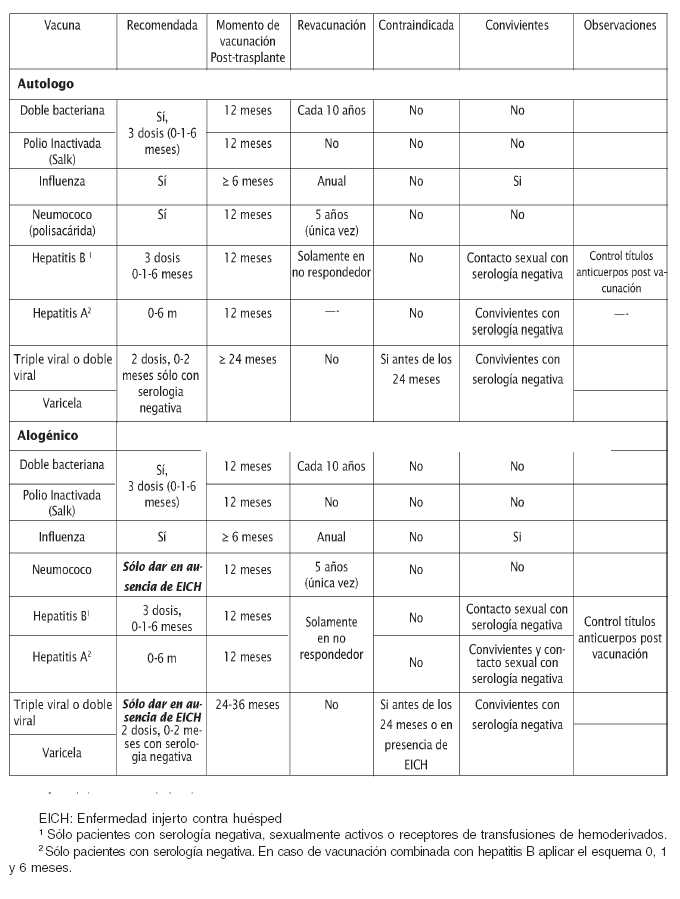
Vacunación en el paciente adulto receptor de trasplante de órgano sólido
Principios generales
Los pacientes con enfermedades terminales de órganos tales como los cirróticos, hemodializados, con insuficiencia cardíaca o respiratoria, o diabéticos, tienen diverso grado de compromiso de su inmunidad, ya sea por su enfermedad de base o por los tratamientos de las mismas. El CDC los considera inmunocomprometidos leves a moderados y tienen indicación de recibir ciertas vacunas, ya sea que se encuentren o no en lista de trasplante.
La eficacia de la inmunización será mayor si las vacunas se administran antes del Tx., ya que después del mismo, la inmunosupresión se considera de grado severo.
La precocidad de la administración de las vacunas, condicionará en gran medida el índice de respuesta.
El momento ideal para administrar todas las vacunas necesarias es durante la evaluación pretrasplante, o mejor aún, en el momento en que se detecta la enfermedad renal, cardíaca, pulmonar, etc.
En esta etapa pueden recibir vacunas a virus vivos, las cuales están contraindicadas luego del trasplante.
Las vacunas más estudiadas en esta población son contra neumococo e influenza, dada la mayor incidencia gra edad de la enfermedad ca sada por estos microorganismos
Por otra parte por la posibilidad de ser expuestos a múltiples procedimeintos invasivos, también es racional la vacunación contra hepatitis B.
Recomendaciones de Vacunacion en receptores de transplantes (tx) de órgano sólido
Tabla 1
Vacunación en receptores de trasplante de órganos sólidos
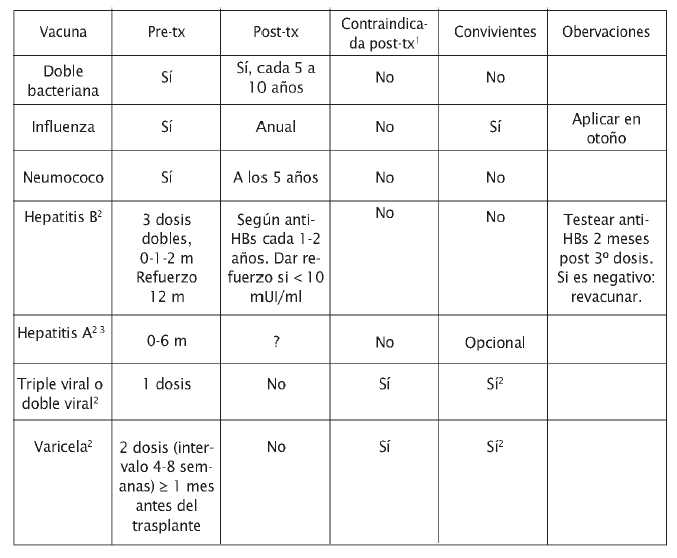
Referencias:
1La vacuna antipoliomielítica oral (OPV) puede desencadenar transmisión del virus al paciente trasplantado a través de la excreción por materia fecal. Por este motivo, se recomienda vacunar a los convivientes con la vacuna inyectable (IPV) o si se vacunó con la OPV evitar el contacto durante por lo menos 4-6 semanas de la vacunación.
2Con serología negativa
3La vacuna contra hepatitis A es obligatoria en candidatos a trasplante hepático, ya que el riesgo de formas fulminantes es mayor en pacientes cirróticos, sobre todo en cirrosis por HCV.
Es opcional en candidatos a trasplante no hepático.
Vacunación en adultos infectados con HIV
Introducción
Dentro de los programas de vacunación del adulto, los infectados con HIV constituyen una población particular por múltiples factores, y el plan de inmunizaciones constituye una de las estrategias de prevención que debemos implementar.
Como es ampliamente conocido, la aparición de infecciones oportunistas que caracterizan a esta población está condicionada por un déficit de la inmunidad celular. Sin embargo, presentan también mayor predisposición y mayor morbilidad por infecciones virales y bacterianas, condicionadas por diversas anomalías en su sistema inmunológico presentes desde estadios tempranos de la infección por HIV.
Fundamentos de la vacunación
Estos pacientes necesitan ser vacunados porque:
· Se encuentran expuestos al igual que la población general, a infecciones con importante morbimortalidad y eficazmente prevenibles a través de la vacunación, como por ejemplo tétanos, difteria y poliomielitis.
· Debido a las alteraciones de su sistema inmunológico, alguna de las infecciones padecidas pueden presentarse con:
a) Mayor incidencia (enfermedad invasiva por neumococo).
b) Mayor morbilidad y/o mortalidad (sarampión).
c) Curso clínico diferente (hepatitis B).
Problemas asociados a la vacunación
La presencia de inmunodeficiencia humoral y celular determina una menor respuesta de las vacunas en estos pacientes. En general, la eficacia disminuye con el aumento de la inmunosupresión. Asimismo, se ha demostrado un incremento de la respuesta a algunas vacunas con el uso de tratamiento antirretroviral.
Por lo tanto, se recomienda vacunar en etapas tempranas de la infección o luego de por lo menos 2 meses de haber iniciado el tratamiento antirretroviral.
Dado que muchos inmunógenos activan a la población de células B y T es posible esperar un aumento de la replicación viral. Esto se ha documentado con vacuna antineumocóccica, antitetánica y antiinfluenza. No obstante, el aumento fue transitorio y no se correlacionó con progresión clínica a largo plazo.
Por este motivo, la determinación de carga viral se debe realizar alejado por lo menos 1 mes de la vacunación.
Las vacunas a gérmenes vivos pueden producir infección diseminada en vacunados inmunosuprimidos.
Por otro lado, vacunas administradas a inmunocompetentes pueden causar enfermedad al contacto inmunosuprimido. Esto determina que no debe vacunarse con polio oral a convivientes de pacientes infectados con HIV.
En general las vacunas a gérmenes vivos están contraindicadas. Una excepción la constituye la vacuna triple viral o doble viral que puede aplicarse con CD4 > 200/mm3 o >14%, vacuna contra varicela y contra fiebre amarilla que podría aplicarse en pacientes asintomáticos o sintomático sin alteración de la inmunidad, (estadio A1, con linfocitos CD4 ³ 25%).
Respecto de la tasa de efectos adversos, no hay estudios que demuestren para la mayoría de las vacunas, diferencias significativas en comparación con la población general.
Recomendaciones de vacunación
Tabla 1. Recomendaciones de vacunación en adultos con HIV
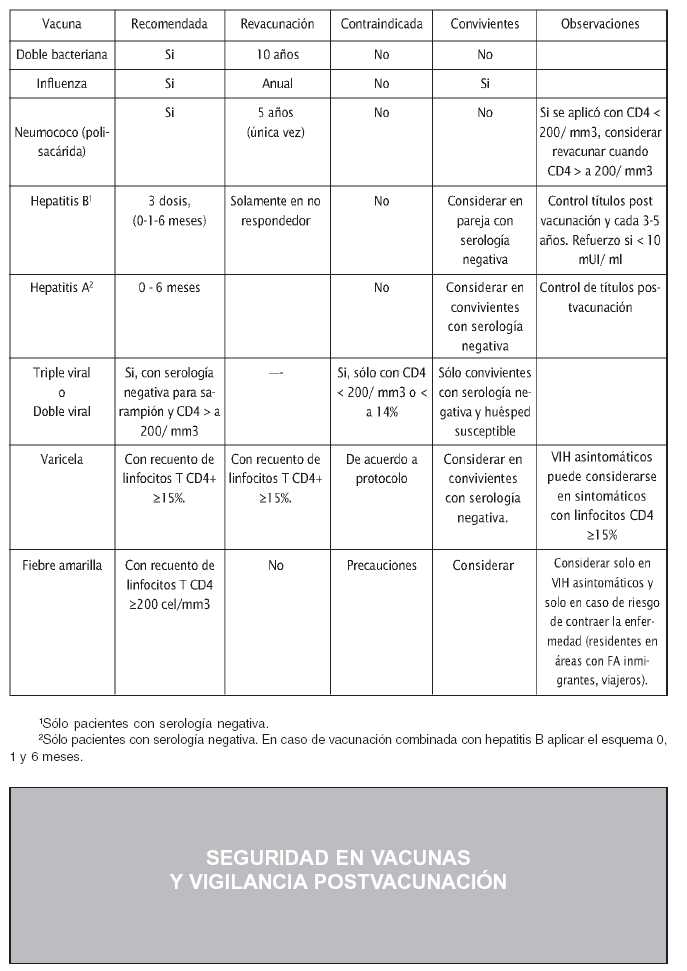
Seguridad en vacunas y vigilancia postvacunación
La evaluación del riesgo beneficio en la aplicación de vacunas permite afirmar que las vacunas disponibles son seguras, aun admitiendo que la vacunación riesgo "0" y/o la efectividad 100% no han sido alcanzadas en todos los casos. Ver Tabla 1.
Los datos de seguridad de una vacuna son estudiados a lo largo de su desarrollo de investigación (Fase I a III) y son parte de los requisitos para obtener la autorización de venta.
El seguimiento durante la comercialización puede poner en evidencia problemas no frecuentes que presuponen entrenamiento para observar, informar y comunicar.
La seguridad de las vacunas y la vacunación abarca tanto las características de los productos, como a su forma de aplicación. La calidad de las vacunas está supervisada por las autoridades sanitarias, quienes controlan las prácticas de fabricación, los antecedentes clínicos y efectúan el control de calidad de cada lote. Los prospectos incluyen información sobre la composición detallada, origen y tipo de vacuna, precauciones, contraindicación y advertencias.
La reacción de cada individuo puede variar y se ha informado que algunos componentes, entre ellos, conservadores derivados del mercurio, trazas de antibióticos pueden provocar algunas reacciones que remiten sin consecuencias o reacciones alérgicas a las proteínas de huevo en las vacunas contra la fiebre amarilla, contra la gripe o vacuna triple viral.
El número de eventos observados está directamente relacionado con el número de dosis administradas, por lo que durante las Campañas u otras actividades de vacunación intensiva es probable que se reporten más eventos, pero su frecuencia o porcentaje (número de eventos / número de dosis) debe permanecer invariable. En esta situación, debe intensificarse la atención y vigilancia de los ESAVI, ante la posibilidad de las siguientes circunstancias:
Aumento aparente de los eventos, por: incremento en el número absoluto de dosis aplicadas; el personal de salud, el público (y con frecuencia los medios de comunicación) están más atentos a la presencia de eventos indeseables; la cantidad y velocidad de difusión de rumores es mayor; activación de grupos anti-vacunas; vacunación en grupos de edad más amplios.
Aumento real de los eventos, debidos a: presión en el personal por la cantidad de actividades, que ocasiona una reducción en la práctica de seguridad de las inyecciones; la inclusión de personal adicional y las condiciones de trabajo favorecen los errores operativos; reducción en el control de calidad de la red de frío; se facilitan errores y problemas logísticos en la distribución de vacunas, diluyentes, equipos, etc.
Las recomendaciones para sostener la seguridad de las aplicaciones de vacunas se presentan en la Tabla 2.
Vigilancia postvacunación
Para el seguimiento postvacunación se cuenta con la experiencia de la Farmacovigilancia. Esto es el conjunto de métodos, observaciones y disciplinas que permiten, durante la etapa de comercialización o uso extendido de un medicamento, detectar reacciones postvacunales y efectos farmacológicos o terapéuticos beneficiosos, no previstos en las etapas previas de control y evaluación.
En general, se define evento adverso al episodio médico que ocurre luego de la administración de un fármaco. La aplicación de la vacuna en el marco de los programas de inmunización ha llevado a los expertos a denominar a estos eventos como Efectos adversos supuestamente atribuibles a la vacunación e inmunización (ESAVI).
Un sistema de vigilancia en vacunas requiere de una fluida comunicación entre los programas de vacunación, los servicios de salud donde se aplican las vacunas, los profesionales que habitualmente están relacionados al tema y la autoridad regulatoria en este caso la Administración Nacional de Alimentos, Medicamentos y Tecnología (ANMAT).
Los casos de reacciones postvacunales deben ser notificados simultáneamente al Programa Nacional de Inmunizaciones y a la Administración Nacional de Medicamentos, Alimentos y Tecnología Médica (ANMAT) vía fax a los números 011 4379-9043 (PAI) y 011 4340-0866 (ANMAT). Se comunicará el evento a través de la ficha específica de ESAVI que se incluye al final de este capítulo. Existe la posibilidad de notificar el ESAVI en línea entrando a la página web de la ANMAT, www.anmat.gov.ar, vínculo a la ficha electrónica es: http://www.anmat.gov.ar/aplicaciones_net/applications/ fvg/esavi_web/esavi.htm
TABLA 1
Efectos postvacunales según vacuna incluida en el Programa regular
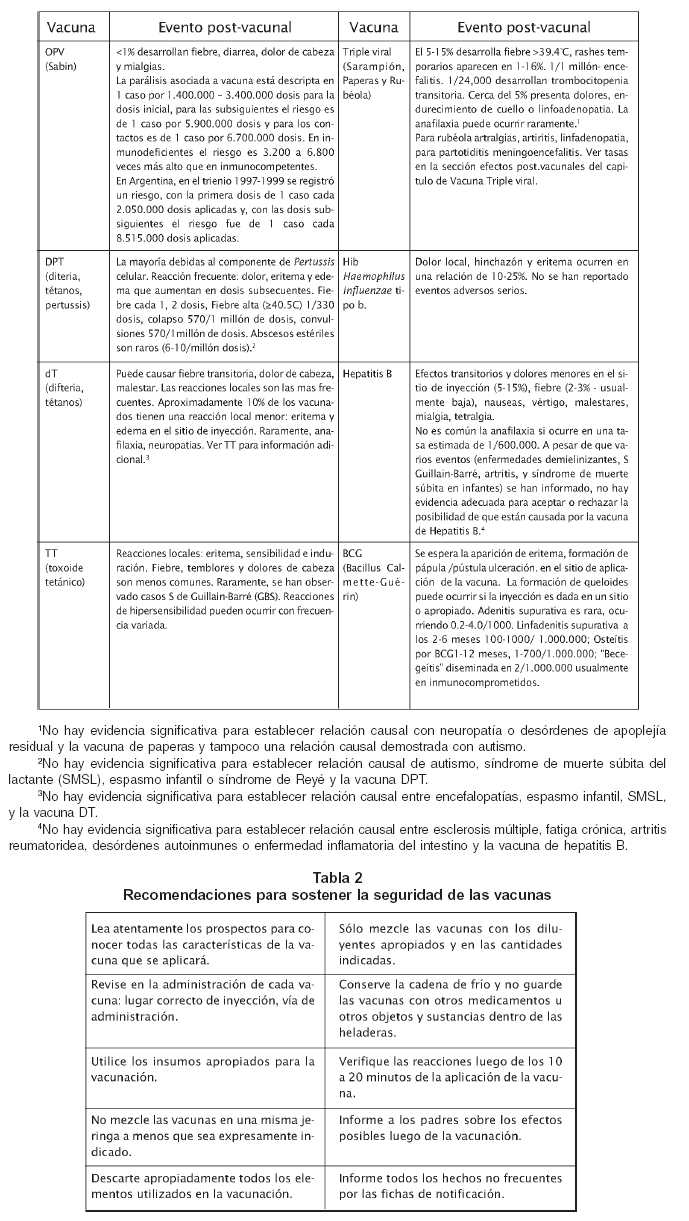
ΏQué ESAVI deben comunicarse?
1. Todos los casos de linfoadenitis por BCG.
2. Todos los abscesos en el sitio de inyección.
3. Todas las muertes que se piensen puedan estar relacionadas a la inmunización.
4. Todos los casos que requieren hospitalización y que se piensen puedan estar relacionados a la inmunización.
5. Otros incidentes severos o inusuales que se piensen puedan estar relacionados a la vacuna.
6. Toda situación durante la inmunización que pueda haber motivado o generado un efecto postvacunal (Ejemplo error durante la aplicación, tales como utilización de solventes no apropiados, agujas incorrectas, vías de aplicación equivocadas, la aplicación de sobredosis).
Cómo actuar cuando se está frente a un ESAVI
Debe darse la atención o derivación inmediata del vacunado según su estado. Luego completar la ficha de notificación ESAVI. Las notificaciones deben ser enviadas a la brevedad posible a los centros del Programa Ampliado de Inmunizaciones (PAI) provinciales. Los centros PAI las remitirán al programa nacional de inmunizaciones que derivará a la ANMAT toda la información. La ANMAT efectuará una evaluación sólo de los ESAVI serios o moderados para establecer si se requieren las acciones correctivas. Estas, pueden incluir desde la modificación de los prospectos, la retirada del mercado de un determinado lote y hasta la suspensión de la autorización de comercialización, lo cual es informado a través de las comunicaciones del Sistema Nacional de Farmacovigilancia (Boletín ANMAT). La devolución de la información será a través de los respectivos programas de inmunización o de los informes o reuniones con los programas de inmunización semestralmente y los boletines mencionados.
Instrucciones para notificaciones de efectos adversos
Lea atentamente toda la hoja antes de completarla, de este modo podrá llenarla con la mayor cantidad de datos posibles en sus casilleros correspondientes.
Escriba con letra clara, esto facilitará la evaluación y clasificación del evento.
1. País: Argentina, se deberá aclarar la provincia y el distrito.
2. Tipo de Esavi: Marque con una X según la notificación esté relacionada a la vacuna o bien a la práctica vacunatoria.
3. Datos del paciente: Escriba todos los datos significativos conocidos del paciente. Puede usar iniciales para proteger la identidad del mismo. Peso y talla junto a la indicación del percentilo, son muy necesarios en el caso de notificaciones pediátricas. En ítem domicilio especificar: Calle, Departamento y Provincia.
4. Condiciones médicas revelantes previa a la vacunación: Se enumeran en forma de columna una serie de patologías médicas previas y/o crónicas con dos casilleros opcionales por sí o por no, a ser marcados de acuerdo a cada situación, entendiéndose que el casillero marcado es la respuesta correcta. Ej.: (Paciente diabético) Diabético SI X NO .
5. Medicación Concomitante: Indique si el paciente recibió otra medicación o terapias alternativas (hierbas, tisanas, cocimientos, venenos de serpientes, medicamentos homeopáticos, etcétera). Refiriendo tiempo de uso, dosis e indicación.
6. Descripción del Esavi: Indique los signos y síntomas del evento adverso describiendo exhaustivamente intensidad y características de los mismos. Aunque se trate de una reacción adversa conocida, es importante su notificación para conocer la reactogenicidad particular y el impacto del producto en la población, a fin de mejorar los productos viendo su impacto en salud humana. Si no es suficiente el espacio con el que cuenta agregue una hoja accesoria abrochada describiendo el caso así como se debe hacer en las situaciones en las que las reacciones son consecuencia de hospitalización, secuelas graves o presunta causa de muerte. No deberán faltar los datos de fecha de notificación, fecha de vacunación y fecha de aparición de Esavi.
7. Estudios complementarios post-Esavi: Se deberá indicar en todos los casos: laboratorio, radiografía, EEG, otros. Deben referirse tantos estudios como hayan sido realizados como causa de la presunta reacción adversa.
8. Datos de la vacuna: Se debe mencionar el tipo de vacuna y también el nombre comercial de la misma. El número de lote y serie son imprescindibles. El sitio de aplicación y la técnica de vacunación deben figurar siempre. La dosis: se debe indicar vía y dosis específica para adulto y para niños o lactantes. El laboratorio productor debe mencionarse en todas las notificaciones. En los recuadros específicos en los que se pregunta si recibió dosis de esa vacuna previamente debe responderse por sí o por no, si es por sí cuándo (indicar fecha). Si recibió otras vacunas al mismo tiempo responder por sí o por no, si es por sí mencionarlas. Igual para el ítem que pregunta por vacunación de otras vacunas en las 4 últimas semanas. Responder correctamente si tiene antecedentes familiares de reacciones a vacunas (hermanos, padres, abuelos). Responde por sí, por no. Si es por sí mencionar familiar y parentesco.
9. Lugar de vacunación: Marque en el casillero correspondiente el lugar físico donde se produjo la vacunación.
10. Marco de aplicación de la vacuna: Marque en el casillero correspondiente por qué situación se produjo la aplicación de la vacuna.
El resto de los casilleros son para ser llenados luego de la evaluación del Sistema Nacional de Farmacovigilancia de ESAVI.
Tabla 3
Investigación de eventos supuestamente atribuidos a
la vacunación o inmunización













I. Leyes y resoluciones de Vacunación
Ley 22.909
BUENOS AIRES, 13 DE SETIEMBRE DE 1983
BOLETIN OFICIAL, 15 DE SETIEMBRE DE 1983
En uso de las atribuciones conferidas por el Artículo 5 del Estatuto del Proceso de Reorganización Nacional. EL PRESIDENTE DE LA NACION ARGENTINA SANCIONA Y PROMULGA CON FUERZA DE LEY:
OBSERVACIONES GENERALES
CANTIDAD DE ARTICULOS QUE COMPONEN LA NORMA 26
TEMA: ENFERMEDADES-PROFILAXIS-VACUNACION OBLIGATORIA
Artículo 1: La vacunación de los habitantes del país a efectos de su protección contra las enfermedades prevenibles por ese medio, se realizará en toda la República de acuerdo a las disposiciones de esta ley, que el Poder Ejecutivo reglamentará para todo el territorio de la República. La autoridad sanitaria nacional determinará la nómina de las enfermedades a que alude el párrafo anterior y la mantendrá actualizada de acuerdo a la evolución del conocimiento científico sobre la materia y a las condiciones epidemiológicas de todo o parte del país.
Artículo 2: Las normas de esta ley y sus disposiciones reglamentarias se cumplirán y harán cumplir en toda la República por las autoridades sanitarias de cada jurisdicción. La autoridad sanitaria nacional podrá concurrir en cualquier parte del país para contribuir al cumplimiento de dichas normas y disposiciones y velar por su observancia.
Artículo 3: Las autoridades sanitarias de todo el país formularán y ejecutarán en sus respectivas jurisdicciones los programas de vacunación necesarios para la permanente cobertura de la población. Dichos programas se ajustarán a las normas técnicas que deberá establecer la autoridad sanitaria nacional mediante el correspondiente acto administrativo. El alcance de los programas aludidos debe asegurar la oportuna y suficiente cantidad de vacunas, así como del personal y elementos necesarios para su aplicación, hasta en los más alejados núcleos de población. La autoridad sanitaria nacional concertará acuerdos con las de aquellas jurisdicciones del país que soliciten su colaboración a efectos de proporcionarles asesoramiento técnico o recursos para el mejor cumplimiento de esta ley.
Artículo 4: Los programas a que se refiere el Artículo 3, deberán corresponder a la documentación específicamente preparada para cada uno de ellos por la autoridad sanitaria de la jurisdicción en que se hayan de llevar a cabo. Tal documentación contendrá información concreta y suficientemente ilustrativa sobre los puntos que determine la autoridad sanitaria nacional, sin perjuicio de las referencias adicionales que en cada jurisdicción se estime convenientemente consignar. De la documentación de referencia deberá ser oportunamente informada la autoridad sanitaria nacional a efectos de que exprese las consideraciones de orden técnico que correspondiera formular.
Artículo 5: Sólo podrán utilizarse en cumplimiento de esta ley, aquellas vacunas expresamente aprobadas por la autoridad sanitaria nacional de acuerdo a las correspondientes normas legales en vigencia sobre elaboración, importación y comercialización de drogas y medicamentos de uso humano.
Artículo 6: Las autoridades sanitarias de cada jurisdicción deberán llevar un registro actualizado de las vacunaciones que sean efectuadas en cumplimiento de esta ley. Dichos registros consignarán las referencias que determine la autoridad sanitaria nacional, a las que podrán agregarse aquellas que en cada jurisdicción se estime conveniente. Los datos de tales registros se comunicarán en períodos regulares que fijará la autoridad sanitaria nacional, la que en base a ellos deberá llevar el registro de todo el país.
Artículo 7: Las autoridades sanitarias de todo el país divulgarán por todos los medios disponibles las referencias necesarias para proporcionar a la población información y asesoramiento suficiente y oportuno sobre las acciones que se propongan llevar a cabo en cumplimiento de esta ley, indicando clase de vacuna, grupos de población a cubrir, así como lugares y fechas en que se realizarán las vacunaciones. Dichas autoridades desarrollarán también campañas permanentes de educación sanitaria para proporcionar a la población adecuado conocimiento del riesgo que representa la no prevención de las enfermedades evitables mediante vacunación oportuna, así como sobre el deber social de someterse a ese medio de inmunización.
Artículo 8: Las autoridades sanitarias podrán concertar acuerdos con obras sociales y entidades privadas de bien público sin fines de lucro, a efectos de su participación en programas y campañas de vacunación. En todos los casos las autoridades sanitarias deberán ejercer estricta supervisión para asegurar el cumplimiento de las normas de esta ley.
Artículo 9: Las vacunas que apliquen y los actos de vacunación que lleven a cabo las dependencias sanitarias oficiales o las entidades a que se refiere el Artículo 8, serán absolutamente gratuitas para la población. Las vacunas de que dispongan las autoridades sanitarias, sus dependencias o las entidades a que se refiere el Artículo 8, no podrán ser transferidas a ningún título a los establecimientos mencionados en el Artículo 10.
Artículo 10: Será admisible la vacunación en farmacias y otros establecimientos asistenciales privados legalmente autorizados para ello. La vacuna responderá en todos los casos a prescripción médica formulada bajo receta, en la que se consignará la vacuna indicada y sus dosis, el apellido y nombre del receptor, su edad y domicilio. La farmacia o establecimiento asistencial que aplique la vacuna, dejará constancia de las referencias que permitan identificar al vacunado, y establecer la clase y origen de la vacuna utilizada.
Artículo 11: Las vacunaciones a que se refiere esta ley son obligatorias para todos los habitantes del país, los que deben someterse a las mismas de acuerdo a lo que determine la autoridad sanitaria nacional con respecto a cada una de ellas. Los padres, tutores, curadores y guardadores de menores o incapaces son responsables, con respecto a las personas a su cargo, del cumplimiento de lo dispuesto en el párrafo anterior.
Artículo 12: Toda persona vacunada de acuerdo a las disposiciones de esta ley, deberá ser provista, por quien haya aplicado la vacuna, del correspondiente certificado que lo acredite. Los certificados se confeccionarán en formularios establecidos al efecto por la autoridad sanitaria nacional.
Artículo 13: Toda persona que concurra en la debida oportunidad a la dependencia sanitaria oficial más próxima a su domicilio o lugar de residencia temporaria para someterse a alguna de las vacunaciones obligatorias según esta ley, y no fuera vacunada por razones ajenas a su voluntad, deberá ser provista de una constancia en que se exprese la causa de la no vacunación y se formulen las indicaciones a seguir.
Artículo 14: La autoridad sanitaria nacional establecerá las ocasiones en que será regularmente exigible la presentación de los certificados o de las constancias a que se refieren los Artículos 12 y 13. Sin perjuicio de ello y cuando medien especiales circunstancias epidemiológicas, las autoridades sanitarias de cada jurisdicción podrán establecer temporariamente la exigibilidad adicional de su presentación en otras ocasiones. De no cumplirse con tales presentaciones los obligados a exigirlas conforme lo determine la reglamentación, deberán comunicarlo en la forma y tiempo que disponga la misma, a la dependencia de la autoridad sanitaria jurisdiccional más próxima para que, en base a los antecedentes de cada caso, determine si corresponde extender un duplicado del certificado o proceder a la vacunación o revacunación.
Artículo 15: En caso de peligro para la población, las autoridades sanitarias competentes podrán declarar en estado de emergencia epidemiológica determinadas zonas del país. En tal circunstancia, los organismos oficiales, las entidades privadas y las personas de existencia visible deberán prestar la colaboración que dichas autoridades soliciten para el mejor cumplimiento de las disposiciones de esta ley.
Artículo 16: Todas las personas procedentes de áreas endémicas o epidémicas de Fiebre Amarilla, deberán a su ingreso al país acreditar estar vacunadas contra esta enfermedad antes de los DIEZ (10) días de iniciado el viaje. En caso de tratarse de pasajeros argentinos que viajen hacia esas áreas, la vacunación también será obligatoria debiendo mediar igual lapso al dispuesto en el párrafo anterior entre la vacunación y su viaje. La autoridad sanitaria nacional queda facultada para disponer las medidas que estime necesarias en los casos de que las personas procedentes de las áreas mencionadas en el primer párrafo no acrediten mediante el certificado correspondiente haber sido vacunadas contra la Fiebre Amarilla.
Artículo 17: Los actos u omisiones que impliquen transgresiones a las normas de esta ley y/o de sus disposiciones reglamentarias serán sancionados con multa de CINCUENTA PESOS ARGENTINOS ($a.50) a CINCO MIL PESOS ARGENTINOS ($a.5.000) sin perjuicio de cualquier otra responsabilidad civil o penal en que pudieran incurrir. En el caso del Artículo 10, además de la sanción de multa que correspondiere, se procederá a cancelar la autorización concedida para aplicar las vacunas a que se refiere esta ley.
Artículo 18: La falta de vacunación oportuna en que incurran los obligados por el Artículo 11 determinará su emplazamiento, en término perentorio para someterse y/o someter a las personas a su cargo, a la vacunación que en cada caso corresponda aplicar, sin perjuicio, en caso de incumplimiento, de ser sometidos los obligados o las personas a su cargo a la vacunación en forma compulsiva.
Artículo 19: Facúltase al Poder Ejecutivo Nacional a actualizar por intermedio del Ministerio de Salud Pública y Medio Ambiente, los montos de las sanciones de multas, tomando como base del cálculo la variación semestral registrada al 1 de enero y al 1 de julio de cada año en el Indice de Precios al por mayor Nivel General que elabore el Instituto Nacional de Estadística y Censos, o el organismo que lo reemplazare.
Artículo 20: La autoridad sanitaria nacional y la de cada jurisdicción establecerán y mantendrán actualizado un registro de infractores a las disposiciones de esta ley, a cuyo efecto se intercambiarán la pertinente información.
Artículo 21: El producto de las multas que aplique la autoridad sanitaria nacional ingresará a la Cuenta Especial "Fondo Nacional de la Salud", dentro de la cual se contabilizará por separado y se aplicará exclusivamente en erogaciones destinadas al mejor cumplimiento de esta ley. El producto de las multas que apliquen las autoridades sanitarias del resto del país, ingresará de acuerdo con lo que al respecto se disponga en cada jurisdicción propendiendo a los fines de esta ley.
Artículo 22: La falta de pago de las multas hará exigible su cobro por ejecución fiscal, constituyendo suficiente título ejecutivo el testimonio autenticado de la resolución condenatoria firme.
Artículo 23: Las infracciones a esta ley y/o a sus disposiciones reglamentarias serán sancionadas por la autoridad sanitaria competente, previo sumario que asegure el derecho de defensa. Las constancias del acta labrada en forma al tiempo de verificada la infracción y en cuanto no sean enervadas por otros elementos de juicio podrán ser consideradas como plena prueba de la responsabilidad de los imputados.
Artículo 24
Artículo 25: La presente ley será reglamentada dentro de los NOVENTA (90) días de su promulgación, a cuyo término quedarán derogados el Decreto Ley N. 15.039/44, ratificado por Ley N. 12.912, y las Leyes números 12.670; 13.218; 14.022; 14.837; 15.010; 19.218 y 19.968.
Artículo 26: Comuníquese; publíquese; dése a la Dirección Nacional del Registro Oficial y archívese.
BIGNONE - RESTON - LENNON - RODRIGUEZ CASTELLS - LICCIARDO
Resolución 107/97
Secretaría de Programas de Salud
SALUD PUBLICA
Aplícase la vacuna Triple Viral a partir del 1Ί de octubre de 1997, en todo el país.
Bs. As., 29/9/97
B.O.: 2/10/97
VISTO la Ley NΊ 22.909 y la Resolución Ministerial NΊ 213/97, y
CONSIDERANDO:
Que por la citada Ley se sancionó el Régimen General para las vacunaciones contra las enfermedades prevenibles por ese medio.
Que por la citada Resolución Ministerial la vacuna Triple Viral (Antisarampionosa, Antiparotídica y Antirrubeólica) fue incorporada, con carácter obligatorio, al Calendario Nacional de Vacunaciones.
Que las distintas jurisdicciones se encuentran en condiciones técnico-operativas de aplicar la mencionada vacuna en el marco del Programa Nacional de Inmunizaciones.
Que se ha procedido a adquirir y distribuir la vacuna Triple Viral a las distintas jurisdicciones.
Que se actúa en el marco de las facultades otorgadas por el artículo 1Ί, segunda parte de la ley 22.909 y el artículo 2Ί de la Resolución Ministerial NΊ 213/97.
Por ello,
EL SECRETARIO DE PROGRAMAS DE SALUD
RESUELVE:
Artículo 1: Aplícase la vacuna Triple Viral en todo el país a partir del 1Ί de octubre de 1997.
Artículo 2: La vacuna Triple Viral reemplaza a la vacuna antisarampionosa, salvo para las acciones de bloqueo de eventuales susceptibles, ante la presencia de casos sospechosos de Sarampión.
Artículo 3: Regístrese, comuníquese, publíquese, dése a la Dirección Nacional del Registro Oficial y archívese. Víctor H. Martínez.
Resolución 108/98
Secretaría de Programas de Salud
SALUD PUBLICA
Incorpórase la Vacuna Cuádruple Bacteriana (DPTHib) para todos los niños del país de dos, cuatro, seis y dieciocho meses de edad, con carácter gratuito y obligatorio.
Bs. As., 5/11/98
B.O: 11/11/98
VISTO Y CONSIDERANDO:
Que la Vacuna Cuádruple Bacteriana (DPT Hib) contra la difteria, la pertusis (tos convulsa), el tétanos y la Haemophilus Influenzae Tipo b, asocia la Vacuna Triple Bacteriana con la anti-Haemophilus Influenzae en una sola forma farmacéutica, lo que permite con una aplicación (inyección) la inmunización contra las cuatro enfermedades mencionadas.
Que su administración permitiría cumplir con la segunda etapa de la vacunación dentro del esquema completo de la Vacuna anti-Haemophilus Influenzae Tipo b a los DOS (2), CUATRO (4), SEIS (6) y DIECIOCHO (18) meses de edad, concomitantemente con la aplicación de la Vacuna Triple Bacteriana.
Que ello significaría una considerable disminución en la carga de trabajo (horas de enfermería) y un ahorro del CINCUENTA POR CIENTO (50%) en la utilización de insumos (materiales descartables tales como jeringas y agujas).
Que, asimismo, implicaría mayor bioseguridad en el procedimiento y menor agresión al niño que recibiría sólo UNA (1) inyección.
Que la adquisición de esta combinación reportaría un beneficio económico al significar un menor precio que el que se obtendría de comprar ambas vacunas por separado.
Que se actúa en el marco de las facultades otorgadas por el artículo 1Ί, segunda parte, de la Ley Nacional de Vacunación NΊ 22.909.
Por ello,
EL SECRETARIO DE PROGRAMAS DE SALUD
RESUELVE
Artículo 1: Incorpórase con carácter gratuito y obligatorio, a partir del 20 de noviembre del presente año, la Vacuna Cuádruple Bacteriana (DPTHib) a los DOS (2), CUATRO (4), SEIS (6) y DIECIOCHO (18) meses de edad, para todos los niños del país.
Artículo 2: Incorpórase dicha Vacuna al Calendario Nacional de Vacunación que, como Anexo I forma arte integrante de la presente Resolución, suplantando en esas edades a la Vacuna Triple Bacteriana y a la Vacuna anti-Haemophilus Influenzae.
Artículo 3: Mantiénese la dosis de la Vacuna Triple Bacteriana, aplicándose a los SEIS (6) años de edad, conforme se detalla en el Anexo I precedentemente mencionado.
Artículo 4: Comuníquese, publíquese, dése a la Dirección Nacional del Registro Oficial y archívese. Víctor H. Martínez.
MINISTERIO DE SALUD Y ACCION SOCIAL
CALENDARIO NACIONAL DE VACUNACION
ARGENTINA 1998
ANEXO
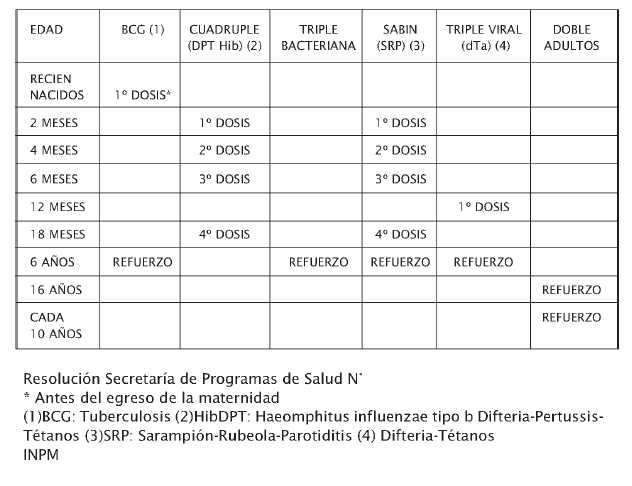
Resolución 174/2003
Ministerio de Salud
SALUD PUBLICA
Incorpóranse al Programa Nacional de Inmunizaciones las vacunas doble viral y triple viral, con carácter gratuito y obligatorio, e intégranse las mismas al Calendario Nacional de Vacunación.
Bs. As., 2/4/2003
VISTO el Expediente NΊ 2002-9848/02-0 del registro de este Ministerio, y
CONSIDERANDO:
Que el mismo se origina con la revisión del Calendario Nacional de Vacunación por la COMISION NACIONAL DE INMUNIZACIONES (CO.NA.IN) y el consenso alcanzado en la Primera Reunión Nacional de Inmunizaciones realizada los días 27 y 28 de agosto de 2002, sobre la conveniencia de aplicar la vacuna doble viral (sarampión-rubéola) en el puerperio o aborto inmediato y la vacuna triple viral (sarampión-rubéola-paperas) en los preadolescentes.
Que la medida propuesta deviene de considerar que la aplicación de las DOS (2) dosis de vacuna (sarampión-rubéola-paperas) obligatoria desde 1998, no es suficiente para eliminar el peligro de una rubéola congénita y que la vacunación infantil sólo permite estirar en el tiempo su aparición.
Que corresponde arbitrar las medidas para que las mujeres en edad fértil, que no recibieron en su momento las DOS (2) dosis de vacuna (sarampión-rubéola-paperas), pudieran acceder a la vacunación.
Que a esos fines se decide iniciar el diagnóstico integrado de rubéola-sarampión, definir lugares centinela (hospitales de alta complejidad) para iniciar el registro de rubéola congénita, comenzar la vacunación de mujeres en puerperio inmediato y post-aborto inmediato y la obligatoriedad de colocar UNA (1) dosis de vacuna (sarampión-rubéola-paperas) en alumnos de ambos sexos durante el séptimo año de la escuela primaria y polimodal, hasta cubrir las cohortes que no fueron vacunadas con la citada vacuna, ni a los de DOCE (12) meses ni a los SEIS (6) años de edad, recordando que si bien la vacuna no es aconsejable en el embarazo, no está demostrado que tenga acciones teratogénicas.
Que la ORGANIZACION PANAMERICANA DE LA SALUD (OPS) en el marco del control acelerado de la rubéola y prevención del síndrome de rubéola congénita (SRC) aconseja la vacunación masiva de mujeres en edad fértil (MEF).
Que la DIRECCION NACIONAL DE PROGRAMAS SANITARIOS informa que se cuenta con stock de vacunas doble viral y que la vacuna triple viral para la cohorte de preadolescentes fue contemplada en el pedido de vacunas para el 2003.
Que la DIRECCION GENERAL DE ASUNTOS JURIDICOS ha tomado la intervención de su competencia.
Que la presente medida se adopta en uso de las atribuciones contenidas en el artículo 1Ί, párrafo segundo de la Ley NΊ 22.909.
Por ello,
EL MINISTRO DE SALUD
RESUELVE:
Artículo 1: Incorpórese al PROGRAMA NACIONAL DE INMUNIZACIONES con carácter gratuito y obligatorio, la aplicación de la vacuna doble viral (sarampión-rubéola) en el puerperio o aborto inmediato y la vacuna triple viral (sarampión-rubéola-paperas) en los preadolescentes a los ONCE (11) años de edad.
Artículo 2: Intégrense ambas vacunas al CALENDARIO NACIONAL DE VACUNACION.
Artículo 3: Comuníquese, publíquese, dése a la Dirección Nacional del Registro Oficial y archívese. Ginés M. González García.
Resolución 175/2003
Ministerio de Salud
SALUD PUBLICA
Incorpórase al Programa Nacional de Inmunizaciones la vacunación contra la hepatitis B en preadolescentes, con carácter gratuito y obligatorio, e intégrase la misma al Calendario Nacional de Vacunación.
Bs. As., 2/4/2003
VISTO el Expediente NΊ 2002-11.516/02-7 del registro de este Ministerio, y
CONSIDERANDO:
Que el mismo se origina en la evaluación de los programas de vacunación Antihepatitis B en curso, centrados en grupos de alto riesgo y recién nacidos, su impacto limitado sobre la incidencia y consecuencias de la enfermedad en los adolescentes y la evidente necesidad, sin abandonar esta estrategia, de iniciar la vacunación universal de los preadolescentes como acción de prevención y de inmediata protección.
Que ello es así, en razón que durante la adolescencia el individuo se incorpora paulatinamente a la vida diaria de la comunidad y se inicia la relación con el otro sexo, todo lo cual comporta la exposición a riesgos ambientales y sexuales y a enfermedades de transmisión sexual.
Que la preadolescencia es el período ideal para su aplicación, por cuanto la vacunación en las escuelas en el marco de un programa de salud escolar, garantiza una elevada cobertura vacunal.
Que el virus de la hepatitis B se transmite fundamentalmente a través de la sangre o fluidos corporales (exudados de heridas, semen, secreciones vaginales y saliva) y contactos familiares de personas con infección aguda por VHB, siendo hoy la principal causa de enfermedad hepática en el mundo.
Que los modos más habituales de transmisión incluyen la transfusión con sangre o productos derivados de sangre contaminados, el compartir o rehusar jeringas o agujas no esterilizadas, la exposición percutánea o mucosa, la actividad homosexual, heterosexual, la vía perinatal y el contacto percutáneo con objetos inanimados contaminados.
Que siendo los adolescentes un grupo de potencial riesgo, la vacunación de un preadolescente a los ONCE (11) años de edad debería ser obligatoria.
Que la DIRECCION DE EPIDEMIOLOGIA considera que la obligatoriedad de la vacuna antihepatitis B en el preadolescente, reviste un alto interés desde el punto de vista de la salud pública.
Que en ese orden de ideas, con el consenso logrado en la Primera Reunión Nacional de Inmunizaciones y la opinión de la Comisión Nacional de Inmunizaciones (CO.NA.IN), la DIRECCION DE EPIDEMIOLOGIA propone incorporar al PROGRAMA NACIONAL DE INMUNIZACIONES la vacunación contra la hepatitis B en preadolescentes y su integración al Calendario Nacional de Vacunación.
Que la DIRECCION NACIONAL DE PROGRAMAS SANITARIOS informa que la cantidad de vacunas necesarias para cubrir la cohorte de preadolescentes a vacunar fue considerado en el requerimiento de vacunas para el 2003.
Que la DIRECCION GENERAL DE ASUNTOS JURIDICOS ha tomado la intervención de su competencia.
Que se actúa en el marco de las facultades otorgadas por el artículo 1Ί, párrafo segundo de la Ley NΊ 22.909.
Por ello,
EL MINISTRO DE SALUD
RESUELVE:
Artículo 1: Incorpórese al PROGRAMA NACIONAL DE INMUNIZACIONES con carácter gratuito y obligatorio, la vacunación contra la hepatitis B en preadolescentes a los ONCE (11) años de edad.
Artículo 2: Intégrese al Calendario Nacional de Vacunación la vacuna antihepatitis B en los preadolescentes.
Artículo 3: Comuníquese, publíquese, dése a la Dirección Nacional del Registro Oficial y archívese. Ginés M. González García.
Resolución 653/2005
Ministerio de Salud y Ambiente
SALUD PUBLICA
Incorpórase al Programa Nacional de Inmunizaciones la vacunación con una dosis contra la hepatitis A, con carácter de gratuito y obligatorio, e intégrase la misma al Calendario Nacional de Vacunación.
Bs. As., 13/6/2005
VISTO el Expediente NΊ 2002-6584-05-7 del registro de este Ministerio y
CONSIDERANDO:
Que teniendo en cuenta los resultados de la evaluación epidemiológica de la hepatitis A en Argentina, y ponderando el aumento de casos notificados en los últimos años, se originan las presentes actuaciones
Que la hepatitis A es la etiología predominante de la Hepatitis Fulminante en niños en nuestro país y que de acuerdo con las diferentes experiencias, coincide el neto predominio de la infección por HAV en niños menores de DIEZ (10) años, tanto en Hepatitis aguda como en la forma fulminante, un patrón característico de las zonas de endemicidad intermedia a alta.
Que los niños menores de un año están protegidos por los anticuerpos maternos.
Que a partir del año de edad, la infección produce un gran número de formas asintomáticas, estos niños constituyen el reservorio del virus, favoreciéndose así la transmisión en otros grupos de edad.
Que siendo este grupo de edad uno de los principales de diseminación de la enfermedad, la vacunación lograría un gran impacto en cortar la cadena de transmisión de la enfermedad.
Que una sola dosis genera una respuesta inmune protectiva en el NOVENTA Y CINCO NOVENTA Y NUEVE POR CIENTO (95-99%) de los vacunados a los TREINTA (30) días.
Que la DIRECCION DE EPIDEMIOLOGIA considera que la obligatoriedad de la vacuna antihepatitis a niños de UN (1) año, reviste un alto interés desde el punto de vista de la salud pública.
Que en ese orden de ideas, con el consenso de la Comisión Nacional de Inmunizaciones (CO.NA.IN.), y GRUPO TECNICO ASESOR DE HEPATITIS VIRALES, la DIRECCION DE EPIDEMIOLOGIA propone incorporar al PROGRAMA NACIONAL DE INMUNIZACIONES la vacunación con una dosis contra la hepatitis A en niños de UN (1) año de edad y su integración al Calendario Nacional de Vacunación.
Que la DIRECCION GENERAL DE ASUNTOS JURIDICOS ha tomado la intervención de su competencia.
Que se actúa en el marco de las facultades otorgadas por el artículo 1Ί párrafo segundo de la Ley NΊ 22.909.
Por ello,
EL MINISTRO DE SALUD Y AMBIENTE
RESUELVE:
Artículo 1: Incorpórese al PROGRAMA NACIONAL DE INMUNIZACIONES con carácter de gratuito y obligatorio, la vacunación con una dosis contra la hepatitis A en niños de UN (1) año de edad.
Artículo 2: Intégrese al Calendario Nacional de vacunación la vacuna contra la hepatitis A en niños de UN (1) año de edad.
Artículo 3: Comuníquese, publíquese, dése a la Dirección Nacional de Registro Oficial y archívese. Ginés M. González García.
Resolución Ministerial 48/2007
Ministerio de Salud
Buenos Aires, 23 de enero de 2007
Visto el expediente NΊ 2002-17.050/06-2 del registro de este Ministerio, y lo dispuesto en la Resolución de la ADMINISTRACION NACIONAL DE MEDICAMENTOS, ALIMENTOS Y TECNOLOGIA MEDICA (A.N.M.A.T.) NΊ 4882 de fecha 29 de agosto, y;
CONSIDERANDO:
Que en la misma se autorizó la inscripción en el Registro Nacional de Especialidades Medicinales de la vacuna a virus Junín vivo atenuado Candid # 1 para la prevención de la Fiebre Hemorrágica Argentina (FHA).
Que la FHA es una zoonosis endémica en la pampa húmeda producida por el virus Junín.
Que el reservorio del virus Junín en la naturaleza son roedores de campo (Calomys musculinus).
Que el virus Junín se transmite desde los roedores silvestres al hombre generalmente por inhalación de excretas infectadas, o ingresa por pequeñas heridas o encoriaciones en la piel.
Que el área endémica de la FHA abarca el sureste de la provincia de Córdoba, noreste de provincia de La Pampa, sur de Santa Fe y norte de Buenos Aires.
Que la enfermedad tiene un alto impacto sanitario en la región mencionada, donde conlleva una elevada letalidad (15-30%) sin tratamiento específico.
Que el INSTITUTO NACIONAL DE ENFERMEDADES VIRALES HUMANAS "DR. JULIO L. MAIZTEGUI" está habilitado para la producción de esta vacuna.
Que la Dirección de Epidemiología considera indicado el uso de la vacuna Candid # 1 para prevenir la FHA en la población a riesgo de adquirir FHA.
Que en ese orden de ideas, con el consenso logrado en la reunión mantenida el 9 de octubre de 2006, con participación del I.N.E.V.H., A.N.M.A.T. y de los directores de epidemiología de las provincias a riesgo de FHA, la DIRECCION DE EPIDEMIOLOGIA propone incorporar al PROGRAMA NACIONAL DE INMUNIZACIONES la vacunación contra la FHA a partir de los 15 años en el área endémica de las provincias de La Pampa, Córdoba, Santa Fe y Buenos Aires y su integración al Calendario Nacional de Vacunación.
Que el I.N.E.V.H. cuenta con un stock inicial de vacuna Candid # 1 como para iniciar la vacunación y que se han comprometido los fondos para asegurar que el I.N.E.V.H. continúe produciendo y proveyendo esta vacuna.
Que la DIRECCION GENERAL DE ASUNTOS JURIDICOS ha tomado la intervención de su competencia.
Que se actúa en el marco de las facultades otorgadas por el artículo 1Ί, párrafo segundo de la Ley NΊ 22.909.
Por ello,
EL MINISTERIO DE SALUD
RESUELVE:
Artículo 1: Incorpórese al PROGRAMA NACIONAL DE INMUNIZACIONES con carácter gratuito, la vacunación contra la Fiebre Hemorrágica Argentina a partir de los 15 años de edad en el área endémica de la enfermedad de las provincias de Santa Fe, Córdoba, Buenos Aires y La Pampa.
Artículo 2: Intégrese al Calendario Nacional de Vacunación la vacuna Candid # 1.
Artículo 3: Comuníquese, publíquese, dése a la Dirección Nacional del Registro Oficial y archívese.
Dr. Ginés Mario González García
Ministro de Salud
Resolución Ministerial 195/2007
Ministerio de Salud
Buenos Aires, 22 de febrero de 2007
VISTO, el expediente NΊ 2002-21.152/06-6, del registro del Ministerio de Salud, y
CONSIDERANDO:
Que la COMISION NACIONAL DE INMUNIZACIONES (CO.NA.IN.), dependiente de la DIRECCION DE EPIDEMIOLOGIA, recomendó en noviembre de 2006 discontinuar la vacunación de refuerzo con BCG al ingreso escolar o a los SEIS (6) años, ya que dicha estrategia no ofrece protección adicional contra las formas graves de tuberculosis de acuerdo con evidencia científica actual, opinión de expertos y posición de organismos internacionales como la ORGANIZACION MUNDIAL DE LA SALUD y la ORGANIZACION PANAMERICANA DE LA SALUD.
Que en los niños con documentación de aplicación de BCG pero con falta de escara o cicatriz no existe correlación con falta de protección, por lo que es innecesaria la revacunación.
Que estas conclusiones fueron avaladas durante el Taller sobre BCG realizado en la "XXXVIII REUNION DEL CONSEJO CONFEDERAL DE CONTROL DE TUBERCULOSIS" organizado por Instituto Nacional de Enfermedades Respiratorias "Dr. Emilio Coni" (INER-ANLIS) y por el Comité Nacional de Infectología de la Sociedad Argentina de Pediatría (S.A.P.).
Que en consecuencia resulta imprescindible asegurar la ejecución de estas recomendaciones.
Que la DIRECCION GENERAL DE ASUNTOS JURIDICOS ha tomado la intervención de su competencia.
Que la presente medida se dicta de conformidad con lo dispuesto por la "Ley de Ministerios, T.O. 1992", modificado por Ley NΊ 25.233.
Por ello,
EL MINISTERIO DE SALUD
RESUELVE:
Artículo 1: Elimínase la vacunación de refuerzo con BCG al ingreso escolar o a los SEIS (6) años.
Artículo 2: Se aplicará una única dosis de BCG al nacimiento. En el caso de niños con esquemas atrasados, o sin documentación de vacunación y sin cicatriz, se recomienda la vacunación hasta los SEIS (6) años.
Artículo 3: Incorpórase esta normativa al PROGRAMA NACIONAL DE GARANTIA DE CALIDAD.
Artículo 4: Invítase a las provincias y al Gobierno Autónomo de la Ciudad de Buenos Aires a adherir a esta normativa de BCG.
Artículo 5: Comuníquese, publíquese, dése a la Dirección Nacional del Registro Oficial y archívese.
Dr. Ginés Mario González García
Ministro de Salud
Resolución 857/2007
Definición de áreas de alto riesgo para fiebre amarilla. Establécese la obligatoriedad de aplicación de la vacuna antiamarílica a toda persona que habite en áreas de alto riesgo para fiebre amarilla y a los viajeros que ingresan o salen de zonas endémicas o epidémicas.
Bs. As., 17/7/2007
VISTO el expediente NΊ 2002-14.877/05-5 del registro del MINISTERIO DE SALUD, las NORMAS NACIONALES DE VACUNACION, el TRATADO DE ASUNCION, el PROTOCOLO DE OURO PRETO y las Resoluciones MERCOSUR/ GMC NΊ 22 del 16 de junio de 2005 y NΊ 32 del 19 de octubre de 2005, y
CONSIDERANDO:
Que en dichas actuaciones la DIRECCION NACIONAL DE PROGRAMAS SANITARIOS formula la necesidad de definir como áreas de alto riesgo para fiebre amarilla, a todos los departamentos de nuestro país que son limítrofes con países endémicos.
Que asimismo, se manifiesta la obligación de aplicar la vacuna antiamarílica a toda persona a partir del año de edad que habite en áreas de alto riesgo para fiebre amarilla y a los viajeros que ingresan o salen de zonas endémicas o epidémicas.
Que la fiebre amarilla es una enfermedad que puede constituir una emergencia de salud pública de importancia internacional.
Que existe riesgo de expansión de la fiebre amarilla a áreas urbanas, según la distribución de los posibles vectores.
Que se debe tener en cuenta la situación epidemiológica de la fiebre amarilla en el mundo y en América del Sur, con áreas endémicas en países como Brasil y Bolivia.
Que además, se deben tomar medidas ante el constante movimiento de personas desde y hacia países del MERCOSUR.
Que la SUBSECRETARIA DE PROGRAMAS DE PREVENCION Y PROMOCION ha tomado la intervención de su competencia y no observa impedimentos a lo propuesto.
Que la DIRECCION GENERAL DE ASUNTOS JURIDICOS ha tomado la intervención de su competencia.
Que la presente medida se dicta en ejercicio de las facultades conferidas por la Ley de Ministerios - T.O. 1992.
Por ello,
EL MINISTRO DE SALUD
RESUELVE:
Artículo 1Ί: Defínese como "áreas de alto riesgo para fiebre amarilla" a todos los departamentos de la REPUBLICA ARGENTINA limítrofes con países endémicos.
Artículo 2Ί: Aplíquese la vacuna antiamarílica a toda persona a partir del año de edad que habite en "áreas de alto riesgo para fiebre amarilla".
Artículo 3Ί: Aplíquese la vacuna antiamarílica a los viajeros que ingresan o salen de zonas endémicas o epidémicas.
Artículo 4Ί: Regístrese, comuníquese, publíquese, dése a la Dirección Nacional del Registro Oficial y archívese.
Dr. Ginés Mario González García
Ministro de Salud
II. Recomendaciones para viajeros
Introducción:
Viajar puede ser un riesgo para la salud de las personas. Es necesario informar al viajero acerca de los riesgos a la salud que pueden existir en la zona que va a visitar, y la forma de prevenir los mismos.
Existen medidas básicas de prevención, aplicables a todas las personas que viajen a cualquier área, ya sea dentro o fuera de su país de origen. Además existe orientación para los viajeros hacia lugares específicos, por país de destino, donde se listan las recomendaciones a considerar. No es posible suministrar éstas en este documento, debido que deben actualizarse en forma permanente, pudiendo no estar indicadas en algún caso en particular, o no ser suficientes.
Para mayor información Dirección de Registro, Fiscalización y Sanidad de Fronteras, Ministerio de Salud de la Nación, Av. Ing. Huergo 690; TE.: 4343-1190 y 4334-6028. Horario de atención: lunes a viernes de 8:00 a 20:00. La Vacuna contra la Fiebre Amarilla se aplica los días: Lunes de 14:00 a 15:00; Martes y Miércoles de 11:00 a 12:00; Jueves y Viernes de 15:00 a 16:00. Quienes se van a aplicar la vacuna deben llevar DNI, Pasaporte o Cédula de Identidad del MERCOSUR. La vacunación es gratuita.
Medidas básicas de prevención para recomendar al viajero:
El viajero deberá concurrir a un especialista para buscar orientación respecto a la zona o el país al que viajará. En el caso que existan riesgos, el profesional brindará asesoramiento sobre enfermedades comunes, tipo de patologías que podría contraer y formas de prevenirlas, como tomar medicinas o aplicarse alguna vacuna especial.
Recomendaciones generales:
Estar al día con todas las vacunas de rutina.
En el caso de viaje al exterior, verificar si el seguro médico ofrece cobertura médica, o bien contratar uno reconocido.
Si estuviera bajo tratamiento previo (por ejemplo, por patología crónica), deberá llevar consigo la cantidad de medicamentos necesarios para cubrir toda la estadía.
Utilizar ropa que lo proteja de los rayos solares y los mosquitos. Llevar una buena provisión de un repelente de insectos que contenga "DEET". En lugares donde haya malaria o dengue, tomar providencias para dormir con mosquitero. En lo posible evitar viajar a lugares donde haya un brote de fiebre amarilla.
Llevar calzado adecuado para prevenir posibles lesiones, mordeduras e infecciones.
La comida y el agua en algunas regiones o países podrían no ser tan limpias, pudiendo contener bacterias, virus o parásitos que podrían causar enfermedades:
Los alimentos y agua que son generalmente seguros incluyen comidas hervidas, frutas peladas por el mismo viajero, bebidas embotelladas (especialmente las carbonatadas), café o té caliente, cerveza, vino y agua que hervida durante un minuto.
Consumir siempre agua embotellada. No beber agua de la canilla, bebidas elaboradas con agua de la canilla o hielo hecho con agua de la canilla.
Evitar comer frutas y legumbres frescas, carnes o mariscos crudos o poco cocidos, productos lácteos sin pasteurizar o cualquier alimento adquirido a un vendedor callejero.
La diarrea del viajero puede requerir el uso de antibióticos: consultar a un médico ante la aparición de este síntoma.
Uso de drogas antipalúdicas
Cloroquina:
Dosis adulto: 500 mg una vez por semana.
Primer dosis: 1 semana antes de llegar al área de riesgo.
Continuar: 1 dosis por semana mientras permanezca en área de riesgo.
Finalizar: 1 dosis por semana por 4 semanas luego de salir del área de riesgo.
Nota: Administrarla luego de una comida para disminuir las posibles náuseas.
Doxiciclina:
Dosis adulto: 100 mg una vez por día.
Primer dosis: 1 o 2 días antes de llegar al área de riesgo.
Continuar: 1 dosis por día mientras permanezca en área de riesgo.
Finalizar: 1 dosis por día por 4 semanas luego de salir del área de riesgo.
Mefloquina:
Dosis adulto: 250 mg una vez por semana.
Primer dosis: 1 semana antes de llegar al área de riesgo.
Continuar: 1 dosis por semana mientras permanezca en área de riesgo.
Finalizar: 1 dosis por semana por 4 semanas luego de salir del área de riesgo.
Tabla 1: Recomendaciones para viajeros hacia otros países