

SUPERINTENDENCIA DE SERVICIOS DE SALUD
Decreto 405/98
Apruébanse la Estructura Orgánico - funcional de transición de la citada entidad autárquica, ente de supervisión, fiscalización y control de los agentes que integran el Sistema del Seguro de Salud, en jurisdicción del Ministerio de Salud y Acción Social y el Plan Estratégico de la misma.
Bs. As., 13/4/98
VISTO las Leyes 23.660, 23.661, los Decretos Números 576 del 19 de abril de 1993, 558 del 24 de mayo de 1996, 660 del 24 de junio de 1996, 928 del 8 de agosto de 1996, 1615 del 23 de diciembre de 1996 y el Expediente Nº 6/98 del registro de la SUPERINTENDENCIA DE SERVICIOS DE SALUD, y
CONSIDERANDO:
Que por el artículo 1º del Decreto 1615/96 se constituye la SUPERINTENDENCIA DE SERVICIOS DE SALUD como Organismo descentralizado de la Administración Pública Nacional en Jurisdicción del Ministerio de Salud y Acción Social, con personalidad jurídica y con régimen de autarquía administrativa, económica y financiera, en calidad de ente de supervisión, fiscalización y control de los agentes que integran el Sistema del Seguro de Salud;
Que el Decreto Nº 928/96 estableció para un conjunto de organismos descentralizados de la Administración Pública Nacional, entre los que se encontraba la Administración Nacional del Seguro de Salud organismo absorbido por la SUPERINTENDENCIA DE SERVICIOS DE SALUD, conforme el artículo 22 del Decreto 558/96, la obligación de disertar un Plan Estratégico dirigido a orientar su respectivo funcionamiento, formulando un Plan de Transformación;
Que la SUPERINTENDENCIA DE SERVICIOS DE SALUD se encuentra abocada al desarrollo de un plan de Fortalecimiento Institucional que se encuadra en lo establecido en el Decreto 928/96 por el que se impuso la obligación de disertar un PLAN ESTRATEGICO, que esta dirigido a orientar el funcionamiento del nuevo organismo formulando su plan de transformación;
Que los procesos de implementación del Plan Estratégico requieren la designación de los funcionarios que estarán a cargo de las Unidades Gerenciales y Subgerenciales con la indicación de su régimen retributivo el que se establece conforme las responsabilidades de ejecución del referido plan;
Que la Dirección General de Asuntos Jurídicos del Ministerio de Salud y Acción Social ha tomado la intervención de su competencia.
Que la Unidad de Reforma y Modernización del Estado y la Comisión Técnica Asesora de Política Salarial del Sector Público han tomado intervención, expidiéndose en forma favorable;
Que el presente acto se dicta en ejercicio de las atribuciones emergentes del artículo 99, inciso 1) de la Constitución Nacional.
Por ello,
EL PRESIDENTE DE LA NACION ARGENTINA
DECRETA:
Artículo 1º—Apruébase la Estructura orgánico-funcional de transición de la SUPERINTENDENCIA DE SERVICIOS DE SALUD — entidad autárquica en jurisdicción del MINISTERIO DE SALUD Y ACCION SOCIAL— cuyo Organigrama, objetivos, responsabilidades primarias y acciones obran como Anexos I y II del presente decreto.
Art. 2º—Apruébase el Plan Estratégico de la SUPERINTENDENCIA DE SERVICIOS DE SALUD, entidad autárquica en jurisdicción del MINISTERIO DE SALUD Y ACCION SOCIAL, que como Anexo III forma parte integrante del presente decreto.
Art. 3º—Fíjase un plazo de hasta 120 (CIENTO VEINTE) días a partir de la publicación del presente decreto para que la SUPERINTENDENCIA DE SERVICIOS DE SALUD — entidad autárquica en jurisdicción del MINISTERIO DE SALUD Y ACCION SOCIAL — presente ante la JEFATURA DE GABINETE DE MINISTROS un esquema de metas presupuestarias e indicadores de gestión y un proyecto de sistema de gestión de recursos humanos por competencias y resultados que refleje los contenidos del Plan Estratégico que por este acto se aprueba.
(Nota Infoleg: por art. 5° del Decreto N° 1576/1998 B.O. 2/2/1999 se prorroga el término de CIENTO VEINTE (120) días el plazo establecido en el presente artículo)
Art. 4º—Facúltase al Superintendente de Servicios de Salud a designar transitoriamente a los funcionarios que tendrán a su cargo las unidades de conducción superior que se aprueban por el presente hasta tanto se apruebe la estructura definitiva, en cuya oportunidad el Superintendente de Servicios de Salud estará facultado a designar, por medio de sistema abierto, a los funcionarios de las unidades de conducción superior.
Art. 5º—En un plazo de hasta 120 (CIENTO VEINTE) días la Superintendencia de Servicios de Salud presentará a la Jefatura de Gabinete de Ministros una propuesta de distribución de la dotación de recursos humanos del Organismo de acuerdo a los requerimientos que surjan del avance del Plan Estratégico.
Art. 6º— (Artículo derogado por art. 10 del Decreto N° 2710/2012 B.O. 17/1/2013)
(Nota Infoleg: por art. 1° de la Resolución N° 348/2002 de la Superintendencia de Servicios de Salud B.O. 30/9/2002 se prorroga a partir del 3 de agosto y por el término de TREINTA (30) días la suspensión de los módulos funcionales que el presente Decreto faculta a otorgar al personal extraescalafonario de este Organismo. Prórrogas anteriores: Resolución N° 281/2002 de la Superintendencia de Servicios de Salud B.O. 2/8/2002; Resolución N° 127/2002 de la Superintendencia de Servicios de Salud B.O. 17/4/2002)
Art. 7º— (Artículo derogado por art. 10 del Decreto N° 2710/2012 B.O. 17/1/2013)
Art. 8º—El componente referido a la posición funcional será equivalente a la cantidad de Módulos Funcionales que para cada nivel se detallan en el Anexo V del presente decreto. El valor monetario de dicho Modulo será fijado por Resolución Conjunta de los Ministros de Economía y Obras y Servicios Públicos y de Salud y Acción Social, previa intervención de la UNIDAD DE REFORMA Y MODERNIZACION DEL ESTADO (URME) y de la COMISION TECNICA ASESORA DE POLITICA SALARIAL DEL SECTOR PUBLICO. Cada agente percibirá el componente referido a la posición funcional en proporción al cumplimiento del Directorio de Competencias que oportunamente se aprobará por resolución de la Superintendencia de Servicios de Salud, previa intervención de la UNIDAD DE REFORMA Y MODERNIZACION DEL ESTADO. En ningún caso este componente podrá superar la cantidad de Módulos Funcionales asignados para cada uno de los cargos que figuran en el Anexo V mencionado al inicio del presente artículo.
(Nota Infoleg: Las Resoluciones que fijan el valor del Módulo Funcional establecido en el presente artículo pueden consultarse clickeando en el enlace "Esta norma es complementada o modificada por X norma(s)")
Art. 9º—El componente referido a la Posición Funcional podrá ser otorgado exclusivamente cuando, en la selección del respectivo candidato, la cual deberá realizarse por medio de sistema abierto, se observe el cumplimiento de los procedimientos, requisitos y competencias que para cada cargo se detallarán en la resolución que dictará la Superintendencia de Servicios de Salud a la que hace referencia el artículo precedente. En todos los casos la continuidad de la percepción total asignada de dicho componente, esta condicionada al resultado de la evaluación sobre el desempeño funcional que deberá realizar obligatoriamente en forma anual el responsable de la asignación del mismo. El Sistema de Evaluación de Desempeño deberá contar con la conformidad previa de la UNIDAD DE REFORMA Y MODERNIZACION DEL ESTADO (URME).
Art. 10.—El componente correspondiente a la Posición Funcional será asignado por el Superintendente. En el caso del Superintendente dicho componente será asignado por el Ministro de Salud y Acción Social.
Art. 11.—Fíjase un plazo de hasta CIENTO VEINTE (120) días para la aprobación del Directorio de Competencias de la Superintendencia de Servicios de Salud. Durante ese lapso y en forma transitoria el Superintendente podrá asignar hasta el 80% (OCHENTA POR CIENTO) de los módulos funcionales que para cada categoría se establecen en el ANEXO V a los funcionarios que desempeñen las funciones enunciadas en dicho Anexo. Esta asignación transitoria tendrá carácter de anticipo a cuenta de la valoración que resulte una vez aprobado el Directorio de Competencias, pudiendo aumentarse o reducirse el monto en cuestión, según corresponda.
Art. 12.—Las modificaciones resultantes del presente decreto no implican de manera alguna un incremento en el presupuesto vigente de la Superintendencia de Servicios de Salud.
Art. 13.—La UNIDAD DE REFORMA Y MODERNIZACION DEL ESTADO y la COMISION TECNICA ASESORA DE POLITICA SALARIAL DEL SECTOR PUBLICO, serán los organismos con facultades para aclarar y complementar las disposiciones contenidas en el presente decreto, cada una dentro de sus competencias específicas.
Art. 14.—Las disposiciones emergentes del presente decreto tendrán vigencia a partir del 1º día del mes siguiente a la fecha de su dictado.
Art. 15.—Comuníquese, publíquese, dése a la Dirección Nacional del Registro Oficial y archívese.—MENEM.—Jorge A. Rodríguez.—Alberto Maza.—Roque B. Fernández.
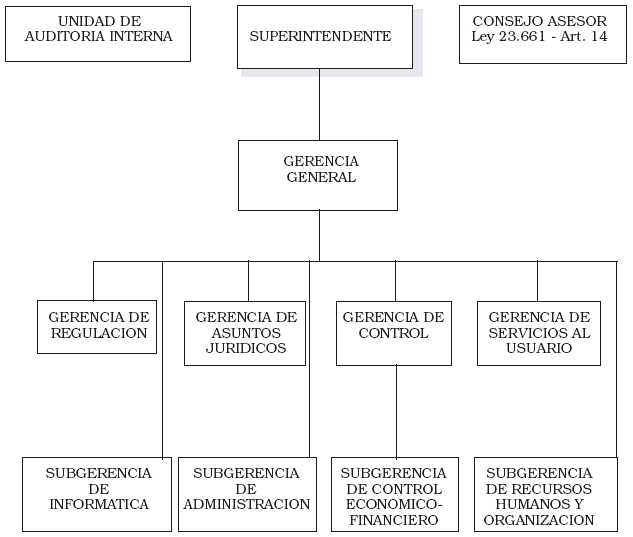
ANEXO I
ESTRUCTURA ORGANICO-FUNCIONAL DE LA SUPERINTENDECIA DE SERVICIOS DE SALUD
1. ORGANIGRAMA DE TRANSICION
ANEXO II
2. MISION Y OBJETIVOS
• Misión del organismo
La Superintendencia de Servicios de Salud es el ente de regulación y control de los actores del sector, con el objeto de asegurar el cumplimiento de las políticas del área para la promoción, preservación, recuperación de la salud de la población y la efectiva realización del derecho a gozar las prestaciones de salud establecidas en la legislación.
• Objetivos del organismo
1. Dictar las normas para regular y reglamentar las modalidades del desenvolvimiento de las actividades de regulación y control del Organismo.
2. Regular y supervisar los Servicios de Salud, con el objeto de asegurar el cumplimiento de las políticas del área; para la promoción, preservación y recuperación de la salud de la población, afianzando el equilibrio entre usuarios, prestadores y financiadores; en condiciones de libre competencia, transparencia, eficiencia económica y equidad social.
3. Controlar el funcionamiento del Sistema de Obras Sociales, de los Agentes del Seguro de Salud, de los prestadores intervinientes y de toda otra entidad prestadora o financiadora de prestaciones médico - asistenciales que se le incluyan.
4. Aprobar las solicitudes de propuesta de ingreso al sistema de las entidades y promover la intervención de las mismas para asegurar la continuidad y normalización de las prestaciones de salud.
5. Aprobar el Programa de Prestaciones Médicas y el presupuesto de Gastos y Recursos para su ejecución.
6. Asegurar y controlar la libertad de elección de obras sociales de los beneficiarios del sistema, así como garantizar su acceso efectivo.
7. Realizar una vez al año, la Rendición de lo actuado por el Organismo en Audiencia Pública.
8. Efectuar el contralor del cumplimiento de las obligaciones éticas correspondientes al Organismo y todos sus dependientes y desarrollar mecanismos de control y procesos contra fraude y corrupción.
9. Verificar la eficiencia y eficacia en la ejecución del Plan Estratégico de la Superintendencia de Servicios de Salud y los planes operativos anuales, y desarrollar las medidas correctivas para optimizar los resultados esperados.
10. Negociar los convenios colectivos de trabajo.
• Objetivos del Consejo Asesor Ley 23.661 - Art. 14
1. Contribuir al Planeamiento Estratégico del Organismo y asesorar en todas las cuestiones que le sean sometidas a consideración por el Superintendente y que hagan a la mayor regulación y control del sistema.
2. Constituir un canal idóneo de vinculación con los actores del sistema.
3. RESPONSABILIDADES PRIMARIAS Y ACCIONES
UNIDAD DE AUDITORIA INTERNA
• Responsabilidad primaria
Planificar y realizar la Auditoría Interna del Organismo conforme a las normas generales de Control Interno y Auditoría Interna, con el objeto de evaluar el cumplimiento de las políticas, planes y procedimientos determinados por la autoridad superior.
• Acciones
1. Elaborar el Plan Anual de la Auditoría Interna.
2. Asesorar en la determinación de las normas y procedimientos propios del Sistema de Control Interno.
3. Tomar conocimiento integral de los actos y evaluar aquellos de significativa trascendencia económica.
4. Verificar si en las erogaciones e ingresos de la jurisdicción se cumplen los principios contables y niveles presupuestarios de la normativa legal vigente.
5. Constatar la confiabilidad de los antecedentes utilizados en la elaboración de los informes y/o estados.
6. Precisar la exactitud del registro de los activos y las medidas de resguardo adoptadas para su protección.
7. Emitir opinión, en el ámbito de su competencia, en todo estado informativo contable.
8. Producir informes periódicos a la Superintendencia de Servicios de Salud y a la Sindicatura General de la Nación sobre las auditorías desarrolladas y otros controles practicados, de los desvíos que se detecten con las recomendaciones y/u observaciones que se formulen.
9. Efectuar el seguimiento de las recomendaciones y observaciones realizadas.
GERENCIA GENERAL
• Responsabilidad primaria
Asistir al Superintendente en la Gestión de la Conducción General del Organismo, coordinando las acciones de las distintas gerencias en aras de la eficiencia, eficacia y consecución de las metas establecidas. Monitorear la gestión por objetivos y resultados.
• Acciones
1. Apoyar al Superintendente en el desarrollo de las relaciones institucionales y la comunicación del Organismo con usuarios e interesados.
2. Participar en la negociación de los convenios colectivos de trabajo de los que el Organismo es parte.
3. Conducir las acciones vinculadas con el control y coordinación de las liquidaciones administrativas de las Obras Sociales en proceso de liquidación.
4. Intervenir en la designación e integración de Sindicaturas Colegiadas en cada Agente de Salud para el control de los actos de los agentes y funcionarios y en el dictado de las normas para fijar las atribuciones y funcionamiento de ellos.
5. Entender en el proceso de imposición de sanciones y promover la intervención y/o normalización de las entidades asegurando la continuidad y normalización de las prestaciones de salud.
6. Establecer una mecánica de trabajo que coadyuve a nivel de alta gerencia a desarrollar sistemática y periódicamente el análisis de escenarios y el planteo de estrategias,
7. Diseñar y ejecutar las acciones de análisis, planeamiento y diseño organizacional. Elaborar y proponer las modificaciones de las estructuras organizativas que correspondan.
GERENCIA DE REGULACION
• Responsabilidad primaria
Realizar los estudios económicos, financieros, prestacionales y actuariales necesarios para la regulación y control del sector. Organizar y elaborar las normas que regulen las exigencias de control prestacional y financiero, así como las normas técnicas necesarias para el adecuado funcionamiento del sistema.
• Acciones
1. Elaborar las resoluciones para regular la actividad de las entidades controladas por la Superintendencia y que definan la fiscalización necesaria para garantizar su cumplimiento y la satisfacción de los beneficiarios de los servicios de salud.
2. Elaborar las normas referidas a los requisitos, condiciones y atributos que deben satisfacer las entidades del sector para acceder a los mercados de afiliación obligatoria y voluntaria, los estándares mínimos en materia prestacional y las exigencias mínimas en cuanto a su respaldo económico y financiero.
3. Establecer las modalidades, los nomencladores y valores de referencia para la contratación de las prestaciones, persiguiendo la mayor transparencia y competitividad del mercado.
4. Realizar, sistematizar y actualizar las estadísticas relativas a toda la información útil en la materia.
5. Propiciar y dirigir estudios sociales, de mercado, prestacionales, de beneficiarios y de impacto de los servicios e interpretar toda información actuarial, estadística y de encuestas.
6. Realizar estudios y proyecciones de cobertura por ubicación geográfica, niveles socioeconómicos, grupos etareos y toda otra forma que permita evaluar el comportamiento del Sistema Nacional del Seguro de Salud y su desarrollo futuro.
4. Establecer las modalidades operativas de contratación para las prestaciones de salud concertadas por los Agentes del Seguro.
GERENCIA DE CONTROL
• Responsabilidad primaria
Fiscalizar el cumplimiento de las normas establecidas para el funcionamiento y la prestación de servicios de salud por parte de las entidades controladas por la Superintendencia.
• Acciones
1. Proponer normas sustantivas y de procedimiento para el control de los agentes del Sistema Nacional del Seguro de Salud y las entidades oferentes de seguros privados u otros sistemas de cobertura médico - asistencial.
2. Implementar y coordinar las sindicaturas sobre los agentes del Sistema Nacional del Seguro de Salud según lo establecido en el artículo 19 de la Ley 23.661.
3. Planificar y controlar programas de auditorias sobre la gestión administrativa, prestacional económica y financiera de los agentes del Sistema Nacional del Seguro de Salud.
4. Evaluar el Programa de Prestaciones Médicas, el Presupuesto de Gastos y Recursos, la memoria y estados contables y las contrataciones que realicen los agentes del Sistema Nacional del Seguro de Salud y formular las recomendaciones correspondientes.
5. Fiscalizar el cumplimiento de las obligaciones de las Obras Sociales respecto de los pagos por las prestaciones efectuadas a sus beneficiarios en los FIPA, de acuerdo a lo establecido en los Artículos 15 y 16 del Decreto Nº 578/93 y Decreto Nº 1615/96, y la Reglamentación correspondiente que se dictare; procediendo en similar forma respecto a las Asociaciones de Obras Sociales y otros agentes que posean efectores propios.
6. Efectuar el control del cumplimiento del Programa Medico Obligatorio (PMO) y de todos los otros programas médico - asistenciales y que garanticen las prestaciones de los mismos.
7. Fiscalizar el cumplimiento del Programa Nacional de Garantía de Calidad de la Atención Médica por parte de las entidades bajo control de la Superintendencia.
8. Controlar el cumplimiento del Sistema Unico para la Atención de Personas con Discapacidad (Anexo I y Art. 6º Decreto 762/97).
9. Proponer al Superintendente la iniciación del procedimiento de sanciones que correspondieren por los incumplimientos que hubieren sido detectados como consecuencia de las acciones de control de su competencia.
10. Controlar el ingreso de los recursos financieros al sistema y el cumplimiento de las obligaciones respecto de la Superintendencia.
11. Vigilar el mantenimiento de las condiciones de transparencia en los mercados de afiliación obligatoria y voluntaria, promoviendo acciones administrativas y/o legales en los casos donde se observen desvíos o maniobras ilegales.
SUBGERENCIA DE CONTROL ECONOMICO - FINANCIERO
• Responsabilidad primaria:
Asistir a la Gerencia de Control en la ejecución, sistematización, y organización de toda la información referida al funcionamiento y la prestación de servicios de salud por parte de las entidades controladas por la Superintendencia.
• Acciones:
1. Elaborar documentación de base para la propuesta de normas sustantivas y de procedimiento para el control de los agentes del Sistema Nacional del Seguro de Salud y las entidades oferentes de seguros privados u otros sistemas de cobertura médico - asistencial.
2. Desarrollar mecanismos para la coordinación de las sindicaturas sobre los agentes del Sistema Nacional del Seguro de Salud según lo establecido en el artículo 19 de la Ley 23.66 1.
3. Ejecutar los programas de auditorías sobre la gestión administrativa, económica y financiera de los agentes del Sistema Nacional del Seguro de Salud.
4. Preparar la documentación necesaria para la evaluación del presupuesto de Gastos y Recursos, la memoria y estados contables, y formular las recomendaciones correspondientes.
5. Iniciar los procedimientos de sanciones que correspondieren por los incumplimientos que hubieren sido detectados como consecuencia de las acciones de control de su competencia, en función de la decisión de las autoridades superiores correspondientes.
6. Diseñar sistemas para el control en materia del ingreso de los recursos financieros al Fondo Solidario de Redistribución y el cumplimiento de las obligaciones respecto de la Superintendencia.
7. Asistir en el control del mantenimiento de las condiciones de transparencia en los mercados de afiliación obligatoria y voluntaria, promoviendo acciones administrativas y/o legales en los casos donde se observen desvíos o maniobras ilegales.
GERENCIA DE SERVICIOS AL USUARIO
• Responsabilidad primaria
Orientar en trámites, servicios, derechos y obligaciones; evacuar consultas; brindar información y canalizar los reclamos de los diferentes niveles de usuarios, prestadores y financiadores del sistema de servicios de salud a los efectos de garantizar la transparencia, el equilibrio y equidad entre los mismos. Resguardar especialmente los derechos de los usuarios individuales del sistema.
• Acciones
1. Garantizar el cumplimiento del ejercicio del derecho de opción de cambio de obra sociales.
2. Promover el cumplimiento del régimen de información al consumidor (ley N° 24.240).
3. Proponer la campaña de información a los usuarios.
4. Proponer la realización de encuestas de consulta y de satisfacción de los beneficiarios.
5. Publicar todas la acciones de la Superintendencia y sus normas, para información del público en general y actores del sistema conforme a la reglamentación.
6. Realizar las acciones necesarias para recibir y dar curso a los reclamos y consultas realizados por los usuarios del sistema, efectuando las derivaciones internas correspondientes.
7. Sistematizar, actualizar y organizar toda la información referida a los registros de los actores del sistema con el fin de proveerla a los usuarios que lo soliciten, bajo la modalidad que se reglamente.
8. Tramitar las solicitudes de inscripción a todos los registros establecidos o que se establezcan.
9. Administrar los registros del Sistema Nacional del Seguro de Salud y de Obras Sociales y producir la información necesaria sobre los mismos para uso interno y externo.
10. Organizar y atender el despacho de actuaciones y resoluciones, así como actividades de la Mesa de Entradas y Salidas del Organismo.
11. Llevar el archivo general de los expedientes, de la documentación y de los actos administrativos del Superintendente.
12. Adecuar la información necesaria para satisfacer las demandas externas a la Superintendencia de Servicios de Salud, con los datos estadísticos generales e información sectorial.
GERENCIA DE ASUNTOS JURIDICOS
• Responsabilidad primaria
Asistir a la Superintendencia en los aspectos jurídicos de su gestión, ejercer la representación jurídica del organismo y efectuar el control de legitimidad y legalidad de los actos administrativos.
• Acciones
1. Intervenir en los trámites de inscripción, autorización, fusión y liquidación de Obras Sociales.
2. Promover cambios en la conducción de la gestión de las Obras Sociales o la intervención de las entidades para asegurar la continuidad y/o normalización de sus prestaciones.
3. Realizar el control de legalidad y el análisis jurídico previo de todos los actos administrativos emanados de la Superintendencia.
4. Prestar asesoramiento jurídico al Superintendente y las dependencias del organismo que lo requieran.
5. Elaborar los anteproyectos de leyes, decretos y reglamentos que presente la Superintendencia.
6. Coordinar la atención de informaciones solicitadas por los Poderes del Estado Nacional, las Provincias, los Municipios y organizaciones no gubernamentales reconocidas.
7. Organizar y supervisar la representación y patrocinio letrado en todos los juicios donde la Superintendencia sea parte.
8. Tramitar los sumarios administrativos internos del Organismo.
SUBGERENCIA DE ADMINISTRACION
• Responsabilidad primaria
Ejecutar los sistemas administrativos del Organismo
• Acciones:
1. Realizar todas las registraciones contables de la Superintendencia y el control de la ejecución presupuestaria, en congruencia con lo dispuesto por la Ley Nº 24.156 de Administración Financiera y de los Sistemas de Control del Sector Público Nacional. Realizar la Memoria General y el Balance del organismo.
2. Realizar la gestión financiera de la Superintendencia y elaborar el proyecto de presupuesto.
3. Informar sobre los débitos automáticos por deudas de Obras Sociales con el Hospital Público de Autogestión y con Agentes del Seguro con servicios propios.
4. Administrar los bienes y realizar la gestión de todas las contrataciones y compras necesarias para el desenvolvimiento del Organismo.
5. Realizar las gestiones de cobro de las acreencias de la Superintendencia.
SUBGERENCIA DE INFORMATICA
• Responsabilidad primaria
Sistematizar y organizar toda la información referida a las bases de datos con información sobre el sistema; brindar soporte informático a los procesos clave y administrar sistemas y equipamiento informático del Organismo.
• Acciones
1. Desarrollar el sistema informático y de comunicaciones del Organismo.
2. Desarrollar las bases de datos, controles, seguimiento y actualización de la información requerida para ejecutar los procesos clave del Organismo.
3. Efectuar la organización de la red de informática y enlazar informáticamente las distintas áreas del Organismo y las delegaciones del interior.
4. Integrar la red del Organismo con redes de Obras Sociales, otros agentes, prestadores, provincias y todo organismo de interés para el accionar de la Superintendencia.
5. Soportar informáticamente la circulación interna de expedientes virtuales.
6. Entender en la incorporación y mantenimiento del equipamiento informático y comunicacional.
SUBGERENCIA DE RECURSOS HUMANOS Y ORGANIZACION
• Responsabilidad primaria
Gestionar los recursos humanos requeridos por el organismo en busca de la maximización de las competencias de los mismos, la alineación con los objetivos del organismo, y la productividad en función de las metas anuales.
• Acciones
1. Promover el Desarrollo Organizacional.
2. Administrar y actualizar los sistemas de información relacionados con la administración de recursos humanos.
3. Desarrollar los directorios de competencias y de ocupaciones y mantenerlos actualizados.
4. Desarrollar los programas de capacitación requeridos por el personal del Organismo.
5. Promover la eficiencia del trabado en equipo.
6. Colaborar en las acciones de análisis, planeamiento y diseño organizacional y en la elaboración y propuesta de las modificaciones de las estructuras organizativas que correspondan.
7. Proponer escalas de remuneraciones de acuerdo a lo que se establezca en el convenio colectivo de trabajo y desarrollar las mediciones de productividad anual de individuos y equipos en el organismo.
8. Mantener actualizados los Legajos Unicos del Personal y la base de datos correspondiente.
9. Administrar el personal del organismo.
10. Coordinar los Servicios Generales del Organismo.
ANEXO III
PLAN ESTRATEGICO
de la
SUPERINTENDENCIA DE SERVICIOS DE SALUD
INDICE
1. LA MISION DE LA SUPERINTENDENCIA DE SERVICIOS DE SALUD
2. OBJETIVOS DEL PLAN ESTRATEGICO.
3. VISION
3.1. DESCRIPCION DEL SECTOR SALUD
3.1. 1. Introducción
3.1.2. Cobertura Prestacional
3.1.3. Modelos de cobertura y atención
3.1.4. Las vinculaciones
3.1.5. Financiación
3. 1.6 Conclusiones
3.2. LA SUPERINTENDENCIA DE SERVICIOS DE SALUD
3.2.1. De la Administración Nacional del Seguro de Salud a la Superintendencia de Servicios de Salud
3.2.2. Visión de la Superintendencia de Servicios de Salud
3.2.3. Funciones de la Superintendencia de Servicios de Salud
3.2.4. Premisas básicas del Plan Estratégico
3.2.5 Descripción de la organización a cinco años una vez aplicado el Plan Estratégico y Visión del Exito
3.2.6. Fortalezas y debilidades, oportunidades y desafíos para encarar el plan de transformación de la Superintendencia de Servicios de Salud.
4. PLAN DE TRANSFORMACION DE LA SUPERINTENDENCIA DE SERVICIOS DE SALUD
4.1. DEFINICION DE PROCESOS CLAVE
4.2. IDENTIFICACION DE PROYECTOS ESTRATEGICOS PARA EL DESARROLLO INSTITUCIONAL DE LA SUPERINTENDENCIA DE SERVICIOS DE SALUD
4.2. 1. Definición
4.2.2. Cronograma
1. LA MISION DE LA SUPERINTENDENCIA DE SERVICIOS DE SALUD
La misión del Organismo surge por la fusión de la Administración Nacional del Seguro de Salud (ANSSAL) (creada por la Ley 23.661), la Dirección Nacional de Obras Sociales (creada por la Ley 23.660) y el Instituto Nacional de Obras Sociales (creado por la ley 18.610). Sintetizando:
"La Superintendencia de Servicios de Salud es el ente de regulación y control de los actores del sector. Su objeto es garantizar el cumplimiento de las políticas del área para la promoción, preservación y recuperación de la salud de la población, afianzando el equilibrio entre usuarios, prestadores y financiadores y asegurar la efectiva realización del derecho a gozar de las prestaciones de salud establecidos en la legislación.
2. OBJETIVOS DEL PLAN ESTRATEGICO.
El Plan Estratégico de la Superintendencia de Servicios de Salud, tiene por objeto lograr:
1. Colocar, en la reconversión del sistema, un organismo de control y regulador a los efectos de proteger el interés del público en materia de salud.
2. Garantizar a los usuarios del sistema el derecho a Opción.
3. Desarrollar la medición del grado de satisfacción de los usuarios y avanzar en el control de la calidad de los servicios que se brindan.
4. Reforzar elementos de referencia, regulación y control de sistema y clarificar su implementación. Desarrollar y acentuar el tema del control. Extenderlo hacia otros actores hoy fuera del sistema. Servir de referencia para todo el sistema aun para los componentes no contemplados o adheridos.
5. Profundizar el monitoreo de la Fusión y Liquidación de Obras Sociales y la transferencia de Carteras.
6. Supervisar el Clearing del Hospital Público de Autogestión.
7. Desarrollar los procedimientos de encuadre de beneficiarios en las obras sociales.
8. Fortalecer el control sobre los fondos que se administran en el sistema y desarrollar la evaluación permanente de la solvencia de los actores.
9. Proveer asesoramiento a usuarios, agentes de salud, prestadores y a Obras Sociales.
10. Desarrollar el Registro de Certificación permanente de prestadores (Obras Sociales, Agentes de Salud, Prestadores, Atención a Jubilados y Pensionados, Entidades de PrePagas para su incorporación según lo previsto en la ley 23.661).
11. Producir información estadística para los actores del sistema y terceros interesados.
12. Lograr el aumento en la eficiencia de la organización interna y el desarrollo de la profesionalidad, la competencia, el trabajo en equipo y la orientación a resultados de los recursos humanos.
3. VISION
3.1. Descripción del Sector Salud
3.1.1. Introducción
Los Decretos N° 9/93 y Nº 1141/96, que establecen la opción de cambio entre obras sociales sindicales y el Decreto Nº 1142/96, que abre el registro a nuevas entidades que deseen incorporarse como agentes del Sistema Nacional del Seguro de Salud y, por último, el 1615/96, donde se establece la creación de la Superintendencia de Servicios de Salud, se constituyen en definiciones explícitas de políticas para el sector.
Este conjunto de definiciones de política delinea un proceso similar al que ocurrió en los primeros años de la década de los 70, cuando comenzó a estructurarse el régimen de Obras Sociales, formalizado luego a través de la ley 18.610.
Se han ido produciendo hechos que, sin clarificar totalmente el escenario futuro, son datos significativos a tener en cuenta para comprender la evolución de la situación del sector. Estos datos reconocen, además de los citados precedentemente:
• normas legales dictadas en los cinco últimos años, (Decreto 576/93 y 578/93, Decreto 2609/ 93, Decretos 292/93 y 492/95).
• proyectos de otras normas desregulatorias, complementarias:
• transformaciones de hecho producidas por los actores.
Inicialmente comenzó a gestarse una voluntad en tal sentido, la que redefinida múltiples veces, dio lugar a que sancionaran las leyes como la 23.660 y 23.661, pero que no dieron lugar a la explicitación de un nuevo sistema.
La Ley 23.661 crea el Sistema Nacional de Seguro de Salud, organizado dentro del marco de una concepción integradora, en donde la autoridad pública intentó afirmar su papel de conductora del Sistema.
El Seguro tiene por objeto proveer el otorgamiento de la prestación de salud a los beneficiarios en forma igualitaria, integral y humanizada. Los Agentes del Seguro son los entes encargados de prestar estos servicios.
Su financiamiento se realiza con aportes bilaterales de los cuales una proporción están destinados a la creación de un fondo denominado Fondo Solidario de Redistribución. Este tiene como fin garantizar la igualdad de las obras sociales para que no haya pobres y ricas.
La Ley 23.660 se sancionó con el objeto de hacer efectiva la aplicación del Seguro Nacional de Salud. A través de este ordenamiento se fijan los aportes y contribuciones para el financiamiento de las entidades prestatarias reconociéndole al sindicato el papel de administrador.
La normativa general señalada, hizo sentir sus efectos en el sector salud. A continuación se señalarán las principales líneas sobre las que se emitieron distintos instrumentos jurídicos de importancia en el proceso de transformación del sector. Estas líneas se refieren a los siguientes aspectos del sector salud:
a. A la legislación sobre la llamada desregulación de las obras sociales.
b. Al régimen del Hospital Público de Autogestión.
c. A los cambios operados a partir de la implementación del Sistema Integrado de Jubilaciones y Pensiones (SIJP).
d. A la reducción de contribuciones patronales a la seguridad social
e. Al comportamiento del sector privado.
a. Desregulación de Obras sociales
En este punto deben mencionarse iniciativas normativas orientadas hacia la denominada desregulación de las Obras sociales: el Decreto 9/93, el Decreto 576/93, el Decreto 1141/96 y 1560/96, 84/97, 638/97 y 1301/97.
Estos instrumentos legales afectaron el régimen general de las obras sociales ya que introdujeron el principio de que los beneficiarios de dicho régimen podrían elegir libremente la obra social a la cual pertenecer.
Las dos normas primeramente mencionadas cambiaron la fisonomía de algunos aspectos importantes del sector salud, tal como el relativo a modalidades de contratación y de pago tradicionales, a la vez que lanzaron un nuevo régimen de arancelamiento de los hospitales públicos que asistiesen a beneficiarios de las obras sociales.
a.1. Libertad de elección.
El Decreto 9/93 estableció la libertad de elección de obra social para los beneficiarios de las obras sociales de los incisos a, b, c, d y f del artículo 1° de la Ley 23.660 (Obras sociales sindicales, institutos de administración mixta, del Estado, de empresas y sociedades del Estado, Obras sociales por convenio).
El Decreto 576/93 reglamentario de las leyes 23.660 y 23.661 mantuvo el principio de la libertad de elección entre las obras sociales anteriormente mencionadas (arte. 1° y 5°), aunque, para los beneficiarios de obras sociales de personal de dirección, agregó la posibilidad de elegir entre distintas entidades de esta clase, y limitó este principio restringiéndolo a sólo el 20% (art. 8°). La libertad de elección, en cualquier caso, se limitaría a las entidades existentes, dado que el Decreto restringe la incorporación de agentes que no sean obras sociales.
El Decreto 1141/96 establece más claramente la opción de cambio entre Obras Sociales Sindicales a partir del 1 de enero de 1997, fijando distintos plazos de efectivización;
• entidades que no se hubiesen presentado en el Programa de Reconversión: 31 de marzo de 1997.
• entidades que se encuentren calificadas en el Programa de Reconversión y hayan presentado su plan de reconversión antes del 31 de diciembre de 1996: 30 de junio de 1997.
Asimismo establece que la Administración Nacional de la Seguridad Social y la Dirección General Impositiva deberán finalizar el padrón inicial de beneficiarios de la Seguridad Social el 31 de marzo de 1997.
Exige también que, a partir del 14 de octubre de 1996, se realice un "Censo a Empleadores", obligando a las empresas a presentar una declaración jurada con toda la información relativa a los trabajadores y sus grupos familiares, de acuerdo a las pautas que fije la Administración Nacional de la Seguridad Social.
El padrón inicial más las novedades informadas obligatoriamente por los beneficiarios a la Administración Nacional de la Seguridad Social integrarán la Base Unica de la Seguridad Social.
El Decreto 1142/96, por su parte, fija que la ex - Administración Nacional del Seguro de Salud deberá dictar la operatoria pertinente para que las nuevas entidades que deseen registrarse como Agentes del Sistema Nacional del Seguro de Salud, en los términos de la Ley Nro. 23.661 y su reglamentación, puedan comenzar a hacerlo a partir de los treinta (30) días contados desde la publicación de dicho Decreto.
A su vez, establece que las entidades citadas podrán inscribirse a los fines de su relevamiento por parte de la autoridad de aplicación en el registro de Obras Sociales que admiten jubilados y pensionados (creado por el artículo 10 del Decreto Nro. 292 del 14 de agosto de 1995).
El Decreto N° 1560/96, ratificó el contenido de la resolución del Ministerio de Salud y Acción Social N° 633/96, en la que establece la opción de cambio para ser ejercido por los afiliados de las obras sociales indicadas en los incs. a, b, d, f y h del artículo 1º de la ley 23.660 e indican normas de procedimiento. Por su parte del Decreto N° 84/97 modifica el período para el ejercicio de la opción de cambio.
Por su parte el Decreto 638/97 establece la desregulación entre los beneficiarios de las Obras Sociales de Personal de Dirección (inc. e del artículo 1° de la ley 23.660).
Finalmente el Decreto 1301/97 que modifico el artículo 1° del Decreto N° 9/93, excluyendo de la posibilidad de ser elegidas las obras sociales comprendidas en el inc. f del artículo 1º de la ley 23.660, resguardando el derecho de sus beneficiarios de su ejercicio de opción en otras obras sociales.
Por último, el Ministerio de Salud y Acción Social eleva al Poder Ejecutivo el Proyecto de Ley de Medicina Prepaga, que establece el Marco regulatorio de las empresas de medicina prepaga.
a.2. Modalidades de contratación y de pago
En cuanto a modalidades de contratación y de pago, el Decreto 9/93 introdujo dos importantes variantes desreguladoras.
En primer lugar (artículo 5º), prohibió a las entidades con competencia en el control de la matrícula (Consejos y Colegios Profesionales) la suscripción de contratos prestacionales con las Obras Sociales al igual que el cobro centralizado de cualquier otro concepto que no fuese la matrícula profesional.
También estableció la total libertad de contratación entre las obras sociales y los prestadores (art. 6°). Paralelamente este Decreto derogó todas las normas reguladoras de aranceles profesionales (Nomencladores).
En igual sentido, el Decreto N° 576/93 dispuso que "las Obras sociales no podrán suscribir contratos prestacionales directa o indirectamente con entidades que tengan competencia en el control de la matrícula profesional o ejerzan funciones deontológicas o gremiales que agrupen tanto a profesionales como a prestadores institucionales", al tiempo que dejó sin efecto todas las restricciones a la libertad de contratación entre prestadores y Obras sociales, así como aquellas que regulasen aranceles prestacionales de cualquier tipo.
a.3. Pago de las prestaciones
En lo atinente al pago de las prestaciones de los beneficiarios de las obras sociales a los hospitales públicos, el Decreto 9/93 vino a prefigurar lo que luego sería el régimen del hospital público de autogestión, al determinar que ''los agentes del Sistema Nacional del Seguro de Salud estarán obligados a pagar las prestaciones que sus beneficiarios demanden de los hospitales públicos..." (art. 9°).
b. Régimen del Hospital Público de Autogestión
El principio visto en el punto que precede vino a completarse con el régimen del Hospital Público de Autogestión (HPA) aprobado por el Decreto 578/93. que creó "la figura jurídico administrativa del Hospital Público de Autogestión como organismo descentralizado de la administración central de la respectiva jurisdicción, en el marco del Decreto 2284/91 de desregulación y reforma administrativa del Estado, del Decreto 1269/92, que aprueba las Políticas de Salud y del Decreto 9/93 de desregulación de Obras Sociales.
El interés que ofrece conceptualmente la figura del Hospital Público de Autogestión es evidente. Especial interés tiene el continuo fortalecimiento que este régimen ha tenido desde las políticas gubernamentales. En este sentido, el Decreto N° 578/93, dejó establecido que "el Hospital Público de Autogestión actuará como persona Jurídica capaz de adquirir derechos y contraer obligaciones, de acuerdo a las normas vigentes en sus respectivas jurisdicciones, estando autorizados legalmente, según el artículo 4°, para:
i. Adquirir, construir, arrendar, administrar y enajenar bienes muebles de toda clase con ajuste a las disposiciones pertinentes en cada jurisdicción. (...)
ii, Estar enº juicio como actor o demandado por intermedio de los apoderados que designe al efecto con relación a los derechos y obligaciones de que pueda ser titular, pudiendo transigir, comprometer en árbitros, prorrogar jurisdicciones, desistir de apelaciones y renunciar a prescripciones adquiridas.
iii. Contratar servicios, obras y suministros con arreglo a las normas y reglamentaciones vigentes en la jurisdicción los establecidos en el acto legal de descentralización administrativa y con las facultades otorgadas en relación con los montos, procedimientos y régimen de contrataciones.
iv. Realizar convenios con entidades de la Seguridad Social comprendidas en las normas vigentes y las que se dicten en relación con las prestaciones que los mismos estén obligados a brindar a sus beneficiarios.
v. Complementar y brindar servicios con otras entidades.
vi. Cobrar los servicios que brinde el Hospital a personas con capacidad de pago o a terceros pagadores que cubran las prestaciones del usuario de obras sociales, mutuales, empresas de medicina prepaga, seguros de accidentes, medicina laboral u otros similares que estén obligadas por normas vigentes dentro de los límites de la cobertura oportunamente contratada por el usuario.
vii. Integrar redes de servicio de salud con otros establecimientos asistenciales públicos o privados debidamente habilitados por autoridad competente.
El Hospital Público de Autogestión queda facultado para cobrar las prestaciones a personas con capacidad de pago o a terceros pagadores que cubran las prestaciones del usuario de obras sociales, mutuales, empresas de medicina prepaga, seguros de accidentes, medicina laboral, u otros similares que estén obligados por normas vigentes dentro de los límites de la cobertura oportunamente contratada por el usuario.
En ausencia de convenio con las obras sociales, las prestaciones se facturarían, según el artículo 14 del Decreto, mediante un sistema obligatorio de aranceles globalizados. Este modelo de arancelamiento fue aprobado mediante la resolución 282/93 de la Secretaría de Salud.
Las disposiciones de la mencionada resolución fueron complementadas con la aprobación de un régimen especial de pago automático aprobado mediante la Resolución conjunta 753/93 y 565/93 de los Ministerios de Economía y Obras y Servicios Públicos y de Trabajo y Seguridad Social respectivamente. Según este sistema, la Dirección General Impositiva como ente recaudador único puede debitar de las transferencias a las Obras sociales los importes adeudados por estas a los Hospitales Públicos de Autogestión, para luego acreditárselos a estos.
c. El Sistema Integrado de Jubilaciones y Pensiones
La adopción e implementación del Sistema Integrado de Jubilaciones y Pensiones SIJP (Ley 24.241) ha influido y continuará haciéndolo en el sector salud.
En primer lugar, porque dentro de lo que fueron las medidas preparatorias se dictó el Decreto 507/93, por el cual se unificaron en la Dirección General Impositiva (DGI) las facultades de determinación, fiscalización. recaudación y ejecución Judicial de los aportes y contribuciones para todos los regímenes de la Seguridad Social (Jubilaciones y Pensiones, Asignaciones Familiares y Obras sociales). Esto vendría posteriormente a permitir los sistemas de débito automático para el cobro de las prestaciones por parte del Hospital Público de Autogestión.
En segundo término, porque para poder hacer efectivo el régimen de capitalización con 1ibertad de elección de las Administradoras de Fondos de Jubilaciones y Pensiones previsto por el del Sistema Integrado de Jubilaciones y Pensiones SIJP, deben elaborarse padrones que individualicen a trabajadores aportantes al sistema.
En este marco, al contarse con tales padrones estarán dadas de hecho las condiciones (la individualización de todos los trabajadores aportantes al sistema) para poder implementar también la libertad de afiliación a las obras sociales y agentes del sistema nacional del seguro de salud.
En tercer lugar, porque el del Sistema Integrado de Jubilaciones y Pensiones SIJP vino a establecer un límite sobre la base para el calculo de los aportes y contribuciones para el sistema de la seguridad en su conjunto. En efecto, la Ley 24.241 determina que dicha base en ningún caso puede ser inferior al equivalente a seis AMPO (Aporte Medio Previsional Obligatorio) ni superior al equivalente a sesenta y cuatro AMPO. De esta manera se establece un tope máximo a los aportes y contribuciones a ingresar en el sistema de obras sociales, lo cual viene a afectar sus recaudaciones. Este fenómeno puede tener especial incidencia en las obras sociales de personal de dirección, sin perjuicio de que lleve a todas las entidades a buscar mayores niveles de eficiencia.
d. Reducción de las contribuciones patronales al régimen de la seguridad social
El Decreto 2609/93, con sus modificatorios y complementarios, dispuso una rebaja de las contribuciones patronales al régimen de la seguridad social de todos los trabajadores en relación de dependencia ocupados en actividades de producción, industria, construcción, turismo y ciencia y tecnología.
Esta disminución. que incluye las contribuciones destinadas al régimen de obras sociales, representa una rebaja de entre el 30% y el 80%, según la ubicación geográfica del establecimiento o explotación.
El Gobierno ha comprometido, mediante el Pacto Bilateral firmado con la Confederación General del Trabajo sobre la materia (de fecha 25 de julio de 1994), una política de subsidios para las obras sociales que hayan visto disminuir sus disponibilidades económicas a raíz de la aplicación del Decreto mencionado.
Tales estímulos podrían previsiblemente estar vinculados a la implementación plena del régimen de libertad de elección, a la vez que podría complementarse con la apertura del sistema para que se integren a el todas aquellas entidades que se consideren capaces de operar proveyendo prestaciones obteniendo al mismo tiempo márgenes de utilidad.
e. El comportamiento del sector privado
El comportamiento observado en el sector privado actuando en el campo de la salud merece al menos una referencia sucinta en razón de que, al ser el más dinámico de los actores, su posicionamiento y estrategias ayudarán a resaltar las tendencias observadas hacia el reforzamiento, en el sector salud en su conjunto, de las pautas a las que más arriba se hizo alusión.
En este sentido cabria mencionar, en primer término, las intenciones abiertas o tácitas de algunas Empresas de Medicina Prepaga (EMP) de entrar al sistema de salud de la seguridad social, en sus tramos altos1. Estas intenciones quedan evidenciadas, además de por las diversas propuestas directas en ese sentido por parte de las correspondientes cámaras empresariales, por el persistente clamor del propio sector para que se dicte una reglamentación sobre este tipo de empresas. En igual sentido, resulta reveladora la tendencia hacia una relativa integración entre obras sociales y empresas de medicina prepaga.
Finalmente, es preciso hacer mención a las transformaciones que se están dando en el sector de las Empresas de la Medicina Prepaga (EMP). en donde se han operado algunas importantes adquisiciones por parte de capitales extranjeros. Debe hacerse notar también que la tendencia de los precios del sector es a la baja, al tiempo que se asiste (sobre todo a través de la participación accionaria) a la incorporación, como casi nunca antes, de tecnología de gestión empresarial y de administración de salud.
________
1 En las Obras Sociales de Personal de Dirección
3.1.2. Cobertura Prestacional
La cobertura asistencial de la población sigue un curso paralelo a la crisis evolutiva que, en general, acentúa la disminución de los beneficios a los que podrían acceder los destinatarios usuarios del sistema de salud.
Los grupos demográficos correspondientes a estratos socioeconómicos marginales, se encuentran cada vez más librados a sus propios y escasos recursos, para enfrentar sus necesidades de salud, encontrando en el hospital público su última alternativa.
Por el contrario, algunos grupos de mayores posibilidades socioeconómicas o integrantes de sistemas solidarios con mayores recursos, todavía pueden acceder a mantener un nivel razonable de prestaciones asistenciales.
Los establecimientos asistenciales públicos, supuestamente responsables de brindar cobertura a los grupos poblacionales más necesitados, continuar superponiendo su accionar con los prestadores privados, intentando obtener parte de los recursos de la seguridad social y de otras fuentes no tradicionales, manteniendo el subsidio que representa el presupuesto estatal. Esta situación pretende ser corregida por la aplicación del régimen del Hospital Público de Autogestión.
La cobertura asistencial de la seguridad social también se ve afectada y deprimida. Se agregan cada vez más barreras de accesibilidad de todo tipo, espontaneas y/o intencionales, que actúan disminuyendo efectivamente el nivel de cobertura teórico.
El usuario se ve compelido a tener una participación directa, creciente, y no prevista, en el gasto en salud.
La experiencia señala que las mayores necesidades prestacionales se concentran en los extremos del rango de prestaciones asistenciales:
• Por un lado en las prestaciones de atención medica primaria, o de primer nivel, y en la atención en problemas epidémicos y endémicos especiales, cuya cobertura resulta imprescindible, en mayor medida, para los grandes grupos poblacionales carenciados, marginados o de bajos recursos.
• Por el otro extremo, en las prestaciones de alta complejidad, a las que el encarecimiento, producto del desarrollo tecnológico de la medicina, ha transformado en servicios de muy difícil acceso para todos los estratos sociales si no cuentan con cobertura social.
3.1.3. Modelos de cobertura y atención
3.1.3.1. El Modelo prestador
La medicina institucional y los sistemas cerrados de atención médica apoyados en redes de establecimientos sanatoriales, constituyen el nuevo modelo prestador, con garantía del derecho a opción.
Las principales obras sociales, y progresivamente otras de menor envergadura, adoptan el nuevo modelo prestador y abandonan activamente el desarrollo de servicios propios y/o se desprenden ("Tercerizan") de los que ya tienen.
Bajo la tónica de la implementación de estructuras técnico administrativas más pequeñas, menos costosas y de mayor eficiencia, sobre todo en lo que hace a los procedimientos de auditoria y control, los entes de la seguridad social convergen mayoritariamente hacia este nuevo modelo prestador constituido por un número reducido de efectores, distribuido geográficamente en función de la población beneficiaria, que acepta nuevas formas simples de contratación y pago de los servicios, y que en general, tiene capacidad para dar repuesta a una demanda de atención medica integral.
Una parte considerable de los efectores institucionales privados, aceptan este nuevo esquema prestador y se adaptarán a el, por iniciativa propia o amoldándose a la iniciativa de las prestatarias, a pesar de los numerosos inconvenientes y problemas que les ofrece. La situación económica financiera general de los prestadores no brinda capacidad de maniobra para conseguir mayores aranceles o más ventajosas modalidades de contratación.
Esos inconvenientes comienzan a visualizarse en el hecho de que las redes y sistemas cerrados dejan al margen de las contrataciones, fuera de la oferta, a numerosos prestadores que persisten sobre la base de modelos abandonados.
Gran parte de los establecimientos asistenciales privados, son empresas producto de la Iniciativa de "self-made-men", que, con más pragmatismo que tecnicismo, las han estructurado en forma de "micro holdings" empresarios, que persisten, aun en su crecimiento, con su estructura original. Casi todos los grandes sanatorios y servicios asistenciales privados de mediana y alta complejidad, con gran equipamiento, son un conglomerado de distintas "empresas-servicios", vinculadas en formas variadas de asociación.
Esta realidad problematiza, entre otros aspectos, la aplicación de técnicas modernas de management. indispensables para optimizar costos, la distribución de utilidades, el establecimiento de relaciones comerciales, y la integración a grupos empresarios mayores, con las redes.
La falta de actividad reguladora del Estado ha permitido un crecimiento desmedido, no deseado y anárquico, de la oferta en todos sus segmentos.
El rol del Hospital Público ha mostrado la necesidad de ser redefinido, asignando a los efectores asistenciales estatales, como responsabilidades primarias propias, las actividades de promoción y protección de la salud, el desarrollo de programas verticales, la atención de carenciados e indigentes, las prestaciones deficitarias, la capacitación en servicio de técnicos y profesionales, y otras actividades que hacen a las funciones reguladoras, compensadoras y complementarias del sistema, que el Estado tiene a su cargo.
3.1.3.2. Modelo prestatario
El modelo prestatario (Financiador) engloba tanto a entidades públicas y semipúblicas de la seguridad social. como a entidades similares producto de la iniciativa privada, y a las distintas mutualidades de coseguros desarrolladas al amparo del accionar sindical.
Las prestatarias de la seguridad social, organizadas en general por rama de actividad laboral de sus beneficiarios titulares, conforman un mosaico polimorfo donde es posible encontrar cerca de medio millar de entidades con distintos regímenes jurídicos y jurisdiccionales, tamaños poblacionales diversos, coberturas disímiles, recursos no igualitarios, formas variadas de contratación de servicios y estructuras orgánico funcionales particulares.
La autonomía de hecho de que gozan para establecer políticas institucionales independientes, y no siempre constantes, a pesar de ser integrantes de sistemas mayores, su permanencia en el mantenimiento de principios actualmente no vigentes, la falta de racionalización de sus estructuras, y en muchos casos, la pérdida de vista de sus objetivos centrales en pos de soluciones coyunturales, conspiran contra el dinamismo y "aggiornamiento" que la época impone.
Agobiadas por la escasez y la dificultad para obtener recursos, y la presión de la demanda, se ven dificultadas para encarar soluciones de fondo.
Las entidades de medicina prepaga, que actúan como genuinas prestatarias, superponen su accionar con los entes de obra social. Igual que las mutuales de coseguros, no han recibido el reconocimiento formal de su rol como integrantes del sector.
La necesidad de replantear el Modelo Prestatario, apunta a atacar las deficiencias cada día más evidentes y apremiantes, mediante el cuestionamiento de sus bases estructurales. Ese replanteo requiere comenzar, coyunturalmente, por un proceso profundo de racionalización de las entidades prestatarias de la seguridad social, que abarque:
• El acotamiento de sus objetivos y funciones, a los que les son propios: el otorgamiento de prestaciones de salud.
• El saneamiento de sus estructuras orgánicas funcionales, técnico administrativas y económico financieras, enfatizando en la optimización de sus sistemas de recaudación y de administración de recursos financieros.
• La supresión de los efectores asistenciales propios que no hayan adoptado criterios de eficacia y eficiencia en su funcionamiento.
En el Modelo Prestatario no puede dejar de incorporarse, de pleno derecho, tanto a las entidades privadas de medicina prepaga, autenticas financiadoras y administradoras de prestaciones, como a las mutualidades de coseguros, que forman parte integrante de la realidad actual. Realidad caracterizada, sintéticamente, por:
• La obsolescencia del sistema actual, tanto en sus formas estructurales como en los principios en que se fundamenta, que no han sido actualizados explícitamente siguiendo la evolución de las pautas y realidades económicas, sociales y culturales del sector y de la población.
• La transformación que se esta observando en el Modelo Prestador, producida como hecho natural y espontáneo, en una evolución lógica que el contexto le impone y que las sucesivas crisis económicas del sector aceleran.
• La necesidad de replantear el Modelo Prestatario, como implícitamente se reconoce en las leyes de Obras Sociales y del Seguro Nacional de Salud.
• La necesidad de replantear el rol sectorial del Estado, tanto en su función reguladora del Sistema, como en las acciones complementarias y supletorias que le competen a través de los efectores públicos.
Los nuevos roles asumidos por el Estado inciden en el marco que da lugar a la "visión" de transformación de la Administración Nacional del Seguro de Salud a la Superintendencia de Servicios de Salud.
3.1.4. Las vinculaciones
El rol del Estado se concibe como el que corresponde a la autoridad superior reguladora del Sistema, en el entendimiento de que esa regulación corresponde a la fijación de políticas, y a la implementación de medidas de estímulo y control para esas políticas, y sin que ello implique la invasión de los roles exclusivos de otros protagonistas. También se reconoce el rol supletorio y complementario del Estado en las acciones de salud, a través de los efectores públicos y otros organismos de su área.
Las vinculaciones entre el modelo prestatario y el modelo prestador, en lo que hace al subsector privado, se encuentran principalmente concretadas en las formas de contratación y pago de prestaciones asistenciales utilizadas habitualmente.
En el avance hacia la medicina institucional, empresarial y comercial, las nuevas formas de contratación y pago marcan la evolución.
Se plantea la necesidad de desarrollar metodologías de análisis de costos más precisas y eficaces que las utilizadas, para reducir el riesgo económico que la implementación de estos sistemas intrínsecamente conlleva.
Las falencias encontradas en estos sistemas (subprestación o mala calidad de atención), declamadas pero no siempre comprobadas, obedecen fundamentalmente a dos razones:
• La primera corresponde a las circunstancias en que ha sido implementado el sistema: en riesgosas situaciones económicas y/o estructurales coyunturales, con aranceles o valores deprimidos, con modelos prestadores sin experiencia ni capacidad suficiente, coexistiendo con sistemas de pago por prestador, y la falta de confianza que produce la aceptación de lo inevitable, no deseado.
• La segunda se origina en el hecho de que no se ha desarrollado personal capacitado y/o una metodología adecuada para recoger información y efectuar el control de cobertura y el nivel de prestaciones en sistemas de este tipo. Los controles se han limitado, con poca convicción, a aplicar métodos propios de los sistemas de contratación por prestación y no a desarrollar otros específicos.
La vinculación entre prestatarias y prestadores se orienta especialmente hacia los sistemas de pago globalizados o hacia los capitados.
Las prestatarias de mejor estructura técnica administrativa, que implementan sus propias redes de efectores, prefieren los sistemas modulares. Las de menor desarrollo optan por las cápitas o carteras fijas contratadas con redes preconformadas.
No obstante, en todos los casos, las Redes distribuye las cápitas o carteras fijas, entre sus prestadores integrantes, utilizando sistemas modulares simplificados. Resulta notable observar la sencillez y economía de las estructuras que administran recursos y prestaciones, en contraste con sus similares en las prestatarias tradicionales.
Estructuralmente el sistema de capitación funciona como un sistema de seguros, y se basa en la limitación precisa de una población, la determinación del riesgo de esa población (consumo de prestaciones) y en el establecimiento de una prima (precio de la cápita) por cada integrante de la población, que surge de los costos fijados para el consumo estimado.
En muchos otros casos los precios de las cápitas dejan de lado toda consideración de racionalidad técnica, y se establecen únicamente en función a la disponibilidad de recursos de la prestataria, con todas las consecuencias que es dable esperar. El sistema capitado se transforma en un sistema de cartera fija, en el que el menú de prestaciones se ajusta cualicuantitativamente a la cuantía de los recursos disponibles.
La implementación de nuevas formas de contratación y pago entre prestatarias y prestadores, que reemplazan sistemas perimidos, ya agotados, y la categorización con significación económica de efectores asistenciales. hechas con sentido de simplificación, realidad y sencillez, coadyuvan a la armonía del conjunto, facilitando las acciones reguladoras que sea menester desarrollar.
3.1.5. Financiación
En concordancia con la filosofía del modelo económico que se esta implementando en el país, la financiación global del Sistema debe provenir de los aportes y contribuciones sobre el salario, de la participación directa del beneficiario en el costo de las prestaciones en la medida de sus posibilidades, y de la subsidiariedad del Estado en el contexto de sus funciones de regulación y complementariedad.
Desde el punto de vista de la estructura del gasto en salud puede señalarse que el mismo no guarda relación lógica con la estructura de cobertura de la población.
Los recursos monetarios en su conjunto, que dispone y gasta el sector salud en nuestro país, alcanzarían para proporcionar a la población en general una cobertura de salud aceptable.
Si bien la relación entre gasto público en salud y PBI en términos nominales es creciente -como que el Capitulo Salud del IPC creció entre 1991 y 1993 casi un 51% y el Indice de Precios Combinados (deflactor del PBI), un 16 %, en términos reales- el gasto en salud ve disminuida su participación.
Para estimar el gasto privado se pueden considerar, a modo de ejemplo, los datos obtenidos en la ciudad de Rosario a partir de la aplicación del Módulo de Utilización y Gasto en Servicios de Salud en abril de 1993 (utilizando la muestra de la Encuesta Permanente de Hogares). Según dicha encuesta el gasto mensual per cápita ascendía a $ 16,67. Expandido este valor al total de la población, el gasto equivale al 2,6% del PBI2.
Cuando a esta última cifra se le suma el gasto consolidado efectuado por el Estado y el de la Seguridad Social, se tiene que el gasto total en salud ascendería al 6,82% del PBI. Otras estimaciones coinciden en este valor de alrededor del 7%.
Por último, puede decirse que la actitud de prestadores de formar monopolios, la falta de diferenciación del producto, la actitud del consumidor directo, la actitud de las prestatarias que relacionan el gasto con recursos disponibles y que focalizan la auditoria al gasto, y el desequilibrio entre oferta y demanda, producen como resultado final una incorrecta formación de precios y una degradación cualitativa de la oferta en general.
Se estima que el nivel de los aportes que tradicionalmente realizan el Estado y la Seguridad Social, debería ser suficiente no solo para mantener el sistema de salud, sino también para mejorarlo sustancialmente si se administra adecuadamente y se abandona la persistencia en mantener estructuras y procedimientos que la experiencia ha mostrado, como inconducentes y frustrantes.
______
2 $ 16,67 x 12 meses x 33.000.000 de habitantes dividido 270.000 millones de pesos x 100.
3.1.6. Conclusiones
De lo arriba analizado, se puede decir que el sector salud se encuentra rezagado en cuanto a las definiciones que permitan delinear un perfil armónico, presentando más bien un cuadro desordenado producto de los desajustes de una evolución espontanea y errática.
En efecto, en los últimos años se viene produciendo una profunda transformación del Estado, caracterizada por la reforma de sus estructuras administrativas, la racionalización del gasto, la disolución de organismos de la administración central y descentralizada, la privatización de empresas públicas y la supresión y/o externalización de actividades estatales.
De la misma manera se viene produciendo, también desde el Estado, una transformación del funcionamiento de la economía en su conjunto a través, primordialmente, de la desregulación económica.
El sector salud no fue ajeno a estas tendencias, apreciándose la aparición y fortalecimiento de algunas pautas centrales de transformación, tales como:
a) la libertad de elección de la prestataria por parte de los beneficiarios obligatorios de la seguridad social:
b) la posibilidad de una mayor participación privada en la oferta de coberturas asistenciales,
c) la disminución de la participación estatal:
la preocupación por la eficiencia del gasto en salud, buscando su disminución.
3.2. La Superintendencia de Servicios de Salud.
3.2.1. De la Administración Nacional del Seguro de Salud a la Superintendencia de Servicios de Salud
La Administración Nacional del Seguro de Salud ha cumplido una importante etapa histórica de consolidación de las Obras Sociales, desde la sanción de las leyes Nº 23.660 y 23.661 (diciembre de 1.988), como continuador del Instituto Nacional de Obras Sociales, instalado por la ley 13.610.
La Ley 23.661 que creó la Administración Nacional del Seguro de Salud (ANSSAL) en ámbito de la entonces Secretaría de Salud de la Nación, estableció que esta entidad estatal de derecho público sería la autoridad de aplicación del Sistema Nacional del Seguro de Salud, teniendo como tareas sustantivas la fiscalización de los Programas de Salud de los Agentes del Seguro, la correcta aplicación de los recursos y, a través del "Fondo Solidario de Redistribución", recaudar un porcentaje de los recursos brutos de las Obras Sociales y aplicarlos a compensar las Obras Sociales de menores recursos para que pudieran acceder a Programas Médicos igualitarios, redistribuyendo entre estas el 70 % del fondo y destinando a otros Programas de las Obras Sociales el resto del mismo.
Básicamente, la ANSSAL ha desempeñado la función de coordinar y apoyar los principios de solidaridad que imperan en el ámbito. A esos efectos cumplió con sus objetivos de contralores limitados a sus posibilidades funcionales y de financiamiento de los déficits operativos y asistencia para la alta complejidad.
Tal como se señala en los considerandos del decreto Nº 1615/96, el correcto desenvolvimiento del Sistema Nacional de Salud exige una supervisión eficiente y racionalizarla, con una clara identificación de sus objetivos, funciones y responsabilidades, en un proceso de desregulación progresivo. Por lo tanto, resulta necesario mantener las competencias del control de gestión previstas por las Leyes 23.660 y 23.661, las que deberían ser ejecutadas por un nuevo Organismo que respondiera integralmente a estos lineamientos. Además, la exigencia del cumplimiento del Programa Médico Obligatorio (P.M.O.) y el control de la garantía de calidad en la prestación resultan aspectos de significativa importancia que deben resguardarse con la mayor urgencia y, en ese contexto, es necesario unificar la autoridad de aplicación de la normativa vigente en materia del Sistema Nacional del Seguro de Salud.
Así, mediante el Decreto 1615/96, se fusionó la Administración Nacional de Seguros de Salud (ANSSAL), el Instituto Nacional de Obras Sociales y la Dirección Nacional de Obras Sociales, constituyéndose la Superintendencia de Servicios de Salud.
Dicha Superintendencia asume las competencias, objetivos, funciones, facultades, derechos y obligaciones de las entidades fusionadas y tiene como objetivo supervisar, fiscalizar y controlar a los agentes que integran el Sistema Nacional del Seguro de Salud. Asimismo queda a su cargo la fiscalización del cumplimiento del Programa Médico Obligatorio (PMO), del Programa Nacional de Garantía de la Calidad de la Atención Médica y del ejercicio del derecho de opción de los beneficiarios del sistema para la libre elección de las obras sociales.
Si bien todo ello señala claramente la necesidad de definir una nueva "Visión", dados los mayores alcances y responsabilidades del nuevo organismo, se encuentra aún bajo análisis la participación en un marco competitivo de otros actores, como es el caso de las empresas de medicina prepaga, y el establecimiento de un instrumento legal que regule el acciones de las mismas.
3.2.2. Visión de la Superintendencia de Servicios de Salud
El aumento de las obligaciones de contralor constituirá un cambio de modalidad significativo, que requerirá mayores condiciones técnicas de parte de los recursos humanos y una modificación de la composición de las competencias técnicas o profesionales para responder a la extensión a todo el territorio nacional de las funciones enunciadas, no ya ocasionalmente como hasta el presente, sino en forma permanente a través de delegaciones en todas las Provincias.
En etapas sucesivas hasta alcanzar la máxima eficiencia, la Superintendencia deberá consolidar su acción, estableciendo el control sobre los Agentes del Seguro de Salud y eventualmente empresas privadas de medicina prepaga que pudieren incorporarse. El controlar y la fiscalización deberán tener caracteres diferenciados y ampliados para los equipos actuantes; ya que se desarrollarán con nuevos procesos y en todo el territorio nacional, ya sea en terreno o en gabinetes de interacción interdisciplinaria.
Los centros de Interés serán, en materia médico prestacional:
• El control del Programa Médico Obligatorio
• Los demás Planes Médico Asistenciales
• El Programa de Garantía de Calidad
• La supervisión del libre ejercicio del derecho de opción.
• La atención del débito automático respecto a créditos del Hospital Público de Autogestión
En relación a los controles administrativo-financiero-contables, ellos incidirán sobre:
• La estructura presupuestaria y su ejecución
• Relaciones de gastos médicos y administrativos
• Equilibrio en las ecuaciones contractuales de servicios con los recursos del Agente del Seguro
• En las empresas de medicina privada, se deberán efectuar los seguimientos sobre capitales mínimos, fondos de reserva y otras reservas o encajes técnicos.
En suma, la sola concepción del Organismo como una Superintendencia, determina el definido y prevalente carácter controlador asignado, cumpliéndose la premisa sostenida por esta gestión de la implantación de un solo Ente Regulador para la totalidad del campo de acciones de salud sometido a su contralor.
En el nuevo Organismo de Superintendencia de Servicios de Salud deberá elevarse el nivel o capacidad técnica del personal de operación de los controles. Esto que de por si constituye un cambio, inducirá a su vez un cambio impactante sobre los beneficiarios del sistema, los directivos de las Obras Sociales y empresas prepagas y sobre los usuarios. Por primera vez las empresas de medicina prepaga, estarían sometidas a los controles arriba indicados, de carácter prestacional en sus planes médicos y acreditación de calidad, así como en materia administrativo-contable-financiera
Esto deberá traer aparejado una elevación de las condiciones y calidad de los servicios y un mejoramiento de la atención de la salud medida a través de los indicadores de calidad y eficiencia. Los clientes y la sociedad son los directos agraciados por el desenvolvimiento de estas acciones. Los directivos de las Obras Sociales y de las empresas prepagas tendrán que aumentar sus responsabilidades y por lo tanto corresponderá una sustitución cualitativa del recurso humano que incorpore gerenciamientos técnicos especializados.
3.2.3. Funciones de la Superintendencia de Servicios de Salud
La Superintendencia de Servicios de Salud asume los objetivos, las funciones, las facultades, los derechos y obligaciones de la Dirección Nacional de Obras Sociales (Dinos), del Instituto Nacional de Obras sociales (Inos) y de la Administración Nacional del Seguro de Salud (Anssal). Sus funciones son:
1. Promover, coordinar e integrar las actividades de las obras sociales y actuar como organismo de control para los aspectos administrativos, prestacionales y contables de las obras sociales.
2. Registrar, habilitar, supervisar, fiscalizar y controlar a todos los agentes que integran el Sistema Nacional del Seguro de Salud.
3. Autorizar y llevar el Registro Nacional de los Agentes del Seguro, de las Obras Sociales, de los Prestadores, de las Empresas de Medicina Prepaga, y de los Agentes de Salud Orientados a atender a la clase pasiva.
4. Aprobar el Programa de Prestaciones Médicas y el Presupuesto de Gastos y Recursos para la ejecución del programa médico.
5. Registrar la Memoria General, el Balance y la copia legalizada de todos los contratos de Prestaciones.
6. Designar Sindicaturas Colegiadas en cada Agente de Salud para el control de los actos de los agentes y funcionarios y dictar las normas para fijar las atribuciones y funcionamiento de las mismas.
7. Asegurar las prestaciones acordadas y el cumplimiento del Programa Médico Obligatorio, a través de los Agentes de Salud.
8. Establecer las modalidades operativas de contratación y pago para las prestaciones de salud otorgadas por los Agentes del Seguro.
9. Establecer las modalidades, los nomencladores y los valores retributivos de referencia para la contratación de las prestaciones.
10. Imponer sanciones y promover la intervención de las entidades y asegurar la continuidad y normalización de las prestaciones de salud.
11. Controlar el cumplimiento del sistema de Hospital Público de Autogestión y de los agentes del seguro que tengan efectores propios.
12. Fiscalizar el cumplimiento del Programa Nacional de Garantía de Calidad de la Atención Médica.
13. Supervisar el cumplimiento del ejercicio del derecho de opción de cambio.
14. Supervisar el cumplimiento de las obligaciones de los ingresos de recursos al Fondo Solidario de Redistribución.
15. Emitir los certificados de deuda por los aportes, contribuciones, recargos, por multas establecidas adeudadas al Fondo Solidario de Redistribución y por las multas establecidas a los Agentes de Salud.
16. Supervisar y fiscalizar el Nomenclador de Prestaciones Básicas para personas con discapacidad, la puesta en marcha e instrumentación del Registro Nacional de Prestadores del Servicio de Atención a personas con discapacidad, y el Gerenciamiento de las Obras Sociales de las prestaciones básicas para personas con discapacidad (Anexo I y Art. 69 - Decreto 762/97 - 11/08/97).
17. Promover y accionar en procedimientos de resolución de conflictos en los casos de accidentes del trabajo y otras responsabilidades no incluidas específicamente en la incumbencia de la Superintendencia.
18. Hacer cumplir los objetivos del seguro, y promocionar e integrar el desarrollo de las prestaciones de salud.
19. Supervisar los ingresos del sistema en correspondencia con el padrón de afiliados a los distintos Agentes de Salud.
3.2.4. Premisas básicas del Plan Estratégico
El plan de transformación del Organismo será realizado teniendo en cuenta las siguientes premisas:
Desarrollo de la transición en forma no traumática
• Máxima reutilización de los recursos existentes
• Inlnterrupcl6n de la gestión corriente
• Gerenciamiento profesionalizado orientado al cumplimiento de objetivos y resultados.
• Gestión de los recursos humanos orientada al cumplimiento de metas y al logro de resultados
• Desarrollo de las tareas en equipos de trabajo con apoyo externo
• Simplificación de Procedimientos
• Implantación de mecanismos que impidan el fraude y la corrupción
• Calidad de servicio orientada al cliente
• Plazo de la transformación no superior a 1 año
3.2.5. Descripción de la Organización a cinco años una vez aplicado el Plan Estratégico y Visión del Exito
1. Se habrá de continuar desarrollando el Plan Estratégico, en un proceso de cambio permanente, adecuando la Organización a las nuevas demandas del contexto y a las necesidades cambiantes de las políticas públicas en la materia.
2. Se visualiza a la Organización con gran cantidad de objetivos alcanzados, y alguna disconformidad con ciertos pasos dados, lo que lleva a la necesidad de rever algunos aspectos.
3. Se habrán de percibir mejora de servicios en atención al usuario.
4. Será una Institución Instalada como referencia obligada por aquellas organizaciones incluidas y por aquellas otras que, aunque no estuvieren incorporadas al sistema formalmente, no podrán dejar de referenciarse a las pautas que ésta establezca. Se la observa con una gran capacidad de acción sobre el sistema. Ser el centro de información del sistema, útil para la fijación de políticas. Será líder en cuanto referencia informativa sobre el sector y en su capacidad de difusión del mismo.
5. Institucionalización del Sistema de regulación y control y en pleno funcionamiento, con un gran grado de avance sobre los actuales controlados potenciales.
6. Gestión altamente eficiente. Desarrollo por parte del Organismo de investigación y desarrollo de tecnologías de gestión para nutrir al Organismo de un nivel de gestión, y una capacidad de sus recursos humanos, acorde con los desafíos de cada momento, actualizado en el estado del arte, y con permanente análisis comparativo con otras instituciones similares.
7. Elevación del nivel de calidad de la salud, especialmente corrigiendo las desigualdades del sistema.
8. Ser el caso líder en América Latina en la materia.
3.2.6. Fortalezas y debilidades, oportunidades y desafío, para encarar el plan de transformación de la Superintendencia de Servicios de Salud
3.2.6.1. Fortalezas
Las principales fortalezas que se han identificado para afrontar la transformación son:
• Poseer memoria institucional y experiencia en el sector.
• Haber desarrollado mecanismos de control.
• Haber realizado auditorias a obras sociales (integrales, económico-financieras, legales, prestacionales).
• Experiencia en elaboración de normativa para el sector.
• Experiencia en fusión, liquidación, transferencia de afiliados, análisis de viabilidad de los agentes del seguro.
• Experiencia en el encuadramiento de obra social.
• Capacidad desarrollada en materia de evacuación de consultas por parte de usuarios individuales e institucionales.
• Desarrollo de Registros.
3.2.6.2. Debilidades
Las principales carencias que se han identificado para afrontar la transformación son:
• Falta de datos confiables sobre el universo de afiliados y beneficiarios
• Inadecuado despliegue territorial
• Cultura organizacional no orientada a la calidad del servicio al beneficiario.
• Cultura organizacional no orientada a resultados ni a competencias.
• Falta de un sistema de gestión de los recursos humanos moderno y necesidad de capacitar al personal en función de los perfiles requeridos por las distintas tareas a encarar por la Superintendencia de Servicios de Salud.
• Excesiva complejidad en el tratamiento de expedientes y demás trámites operativos.
• Escaso soporte informático a la gestión operativa.
• Ausencia de un Sistema Informático de Control de Gestión.
• Inadecuada infraestructura de recursos edilicios y materiales en general.
3.2.6.3. Oportunidades que se le presentan a la Superintendencia de Servicios de Salud
• Nuevas Funciones. Adecuación de funciones alineadas con las nuevas tendencias en materia de regulación y control, en todo el territorio del país.
• Introducción de nuevos usuarios en el sistema
• Desarrollo de elementos de capacidad institucional para hacer operativas las estrategias definidas en 1 y 2
3.2.6.4. Implicancia estratégica de las oportunidades que se le presentan a la Superintendencia de Servicios de Salud
• Desarrollar el nuevo organismo y fortalecer su marco jurídico. En dicho marco lograr la satisfacción del usuario y colocarlo en el centro de atención del sistema manteniendo el equilibrio del conjunto de los usuarios.
• Prepararse para extender la regulación y control a nuevos usuarios: Prepagas, mutuales. cooperativas, Obras Sociales -incluyendo adherentes y autónomos-, Obras sociales provinciales, Instituto Nacional de Servicios Sociales para Jubilados y Pensionados, Servicios Sociales de Pensiones no contributivas, otros actores fuera del sistema y sus estructuras prestacionales.
• Desarrollo de la nueva normativa de regulación y control
Desarrollo de Auditorias Integrales: Auditorías médicas, contables y legales, verificación de la calidad de las prestaciones, la legalidad y la transparencia.
• Desarrollo de Nuevos Sistemas: Informatización integral de los procesos y del manejo de información y expedientes del organismo.
• Adecuación de los recursos humanos: Desarrollo de Perfiles de competencias, directorios de competencias, carrera, sistema de remuneraciones por objetivos y resultados, capacitación, convenio colectivo adaptado a las necesidades del nuevo organismo.
• Análisis de escenarios Producción y análisis de Información sobre el Sector para la toma de decisiones.
3.2.6.5. Nuevos desafíos que se le plantean a la Superintendencia de Servicios de Salud.
1. Lanzamiento del nuevo organismo.
2. Imagen Pública.
3. Operar la transición de la DINOS, INOS, ANSSAL a la SSS.
4. Satisfacción de usuarios.
5. Asesoramiento a afiliados, agentes de salud, prestadores y a Obras Sociales.
6. Auditorias (médicas, contables y legales). Sindicaturas.
7. Padrón y Registro (Obras Sociales, Agentes de Salud, Prestadores, Atención a Jubilados y Pensionados, Entidades de Pre-Pagas para su incorporación ley 23.661, Tema Autoridades, Estatutario, Padrón).
8. Información de los Agentes: Planes (contratos), Estadística, Económico Financiera, Prestacional, Población, Presupuestos (reordenamiento respecto de lo estratégicamente relevante y proceder a su Procesamiento).
9. Transición del sistema, Empresas de Medicina Prepaga, Fusión y Liquidación de Agentes del Sistema.
10. Intervenciones y Normalizaciones.
11. Verificar y Compensar los servicios brindados por el Hospital Público de Autogestión y los Agentes con efectores propios, a los beneficiarios de las Obras Sociales del sistema.
12. Garantizar el ejercicio del derecho de Opción.
13. Presupuesto y Administración del Organismo.
14. Desarrollo de Personal.
15. Control de la Prestación Médica Obligatoria, Programas Especiales y Garantía de Calidad.
16. Despliegue territorial (todo el país).
3.2.6.6 Implicancia estratégica de los nuevos desafíos que se plantean a Superintendencia de Servicios de Salud.
1. Desarrollar el nuevo organismo, aplicando los nuevos procesos, sistemas y normas básicas.
2. Desarrollar los mensajes comunicacionales.
3. Monitorear adecuadamente el proceso de transformación y la implantación del plan estratégico durante 1.998.
4. Desarrollar sistemas de medición y garantizar la atención médica del beneficiario.
5. Dotarlo de alcance nacional. Prever consultas y respuestas en tiempo y forma.
6. Desarrollar los sistemas y contratar y formar los recursos humanos.
7. Desarrollar los registros, informatizarlos.
8. Desarrollar los sistemas de recolección de información y desarrollar su procesamiento informático útil, para los procesos clave, para el tablero de comando y la toma de decisiones.
9. Establecer procedimientos y garantizar la cobertura de la población.
10. Normalizar institucionalmente al agente de salud y garantizar la cobertura de la población.
11. Garantizar el flujo normal de fondos y la transparencia.
12. Adecuar procedimientos y establecer pautas para los agentes y los beneficiarios.
13. Garantizar el financiamiento del plan de transformación y de todas las funciones.
14. Motivar, capacitar e incentivar al personal, desarrollar la cultura de trabajo en equipo.
15. Garantizar la cobertura de la población y cumplimiento de los programas nacionales de garantía de la atención médica.
16. Garantizar la cobertura de la población y la regulación y control del sistema en todo el país, incluyendo a otros actores del sector.
4. PLAN DE TRANSFORMACION DE LA SUPERINTENDENCIA DE SERVICIOS DE SALUD
4.1. Definición de procesos clave
Los procesos clave desagregados para la Superintendencia de Servicios de Salud, en función de la misión definida, son los siguientes:
◊ Acreditación, inscripción y registración
• Procesos de administración del sistema.
• Habilitación y acreditación.
• Autorización de planes y contratos.
• Proceso de Administración del Padrón de Beneficiarios.
• Proceso de Registro de Agentes del Seguro.
• Proceso de Registro de Efectores.
• Certificación y recertificación de prestadores y medios.
◊ Solvencia de actores
• Proceso de Auditoría Contable de Agentes del Seguro.
• Proceso de Control de Agentes del Seguro.
• Proceso de Liquidación y Fusión de Agentes del Seguro.
◊ Calidad de servicio médico
Referido a procesos de Auditoria Médica:
* Control de producto final y selectivo de procesos.
* Cumplimiento de la Pauta Razonable de Prestación Médica (prpm) ante desvíos de estándares para el cumplimiento de la Prestación Médica Obligatoria (PMO) y programas especiales.
◊ Seguimiento y satisfacción de usuarios
• Proceso de quejas y reclamos.
• Procesos destinados a medir la satisfacción de los beneficiarios.
• Proceso de control de traspasos de beneficiarios entre agentes del seguro.
◊ Verificación y compensación
Para el Hospital Público de Autogestión y las Obras Sociales con efectores propios:
• Control de pertenencias de pago en función de las normas.
• Libramiento de orden de pago.
◊ Sistema de información
• Procesos de Estructuración de la red y soporte informático requerido por la Superintendencia de Servicios de Salud.
◊ Servicios Jurídicos
• Dictámenes internos.
• Tramitación de denuncias y sanciones.
• Respuesta en juicios que involucren al organismo.
◊ Gestión de Recursos humanos
• Gestión por metas y resultados.
• Desarrollo de carrera.
• Capacitación.
• Evaluación de desempeño.
◊ Administración de recursos físicos y financieros
• Proceso de formulación y ejecución presupuestaria.
• Proceso de Control de Recursos.
* Ingresos
* Egresos
* Presupuesto
Los cuatro aspectos clave en donde deberán focalizarse los cambios en la ex Administración Nacional del Seguro de Salud, para un eficiente cumplimiento de la Misión de la Superintendencia de Servicios de Salud son:
a) De orientación a Funciones a Orientación a proceso
b) De orientación a subsidios a orientación a la regulación y el control
c) De procesos por expedientes a procesos informatizados.
d) De falta de sistemas de información para la toma de decisiones a sistemas de información gerencial.
4.2 Identificación de proyectos estratégicos para el desarrollo institucional de la Superintendencia de Servicios de Salud
Proyectos:
(i) Marco Normativo
(ii) Relaciones Interinstitucionales
(iii) Organización
(iv) Política de Recursos Humanos
(v) Calidad de Servicios
(vi) Etica y Transparencia
(vii) Sistema de información
(viii) Seguimiento del Plan Estratégico
4.2.1 Definición
MARCO NORMATIVO
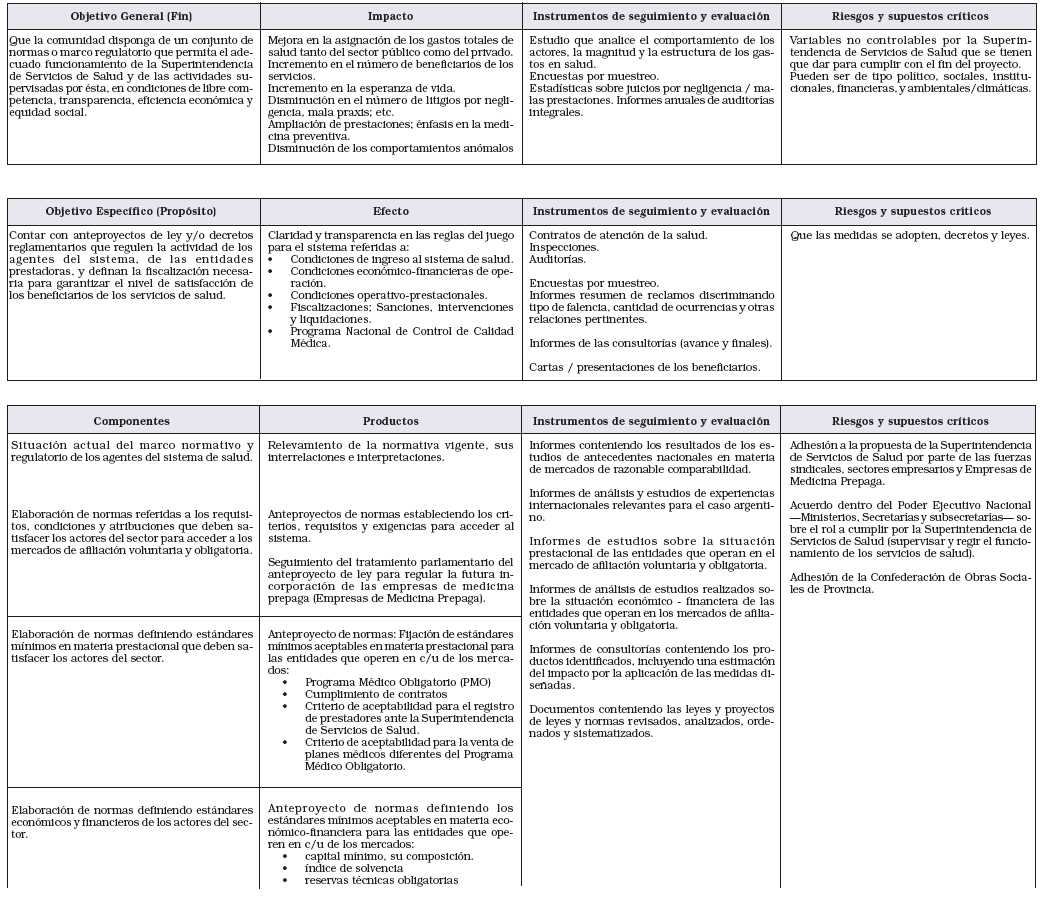
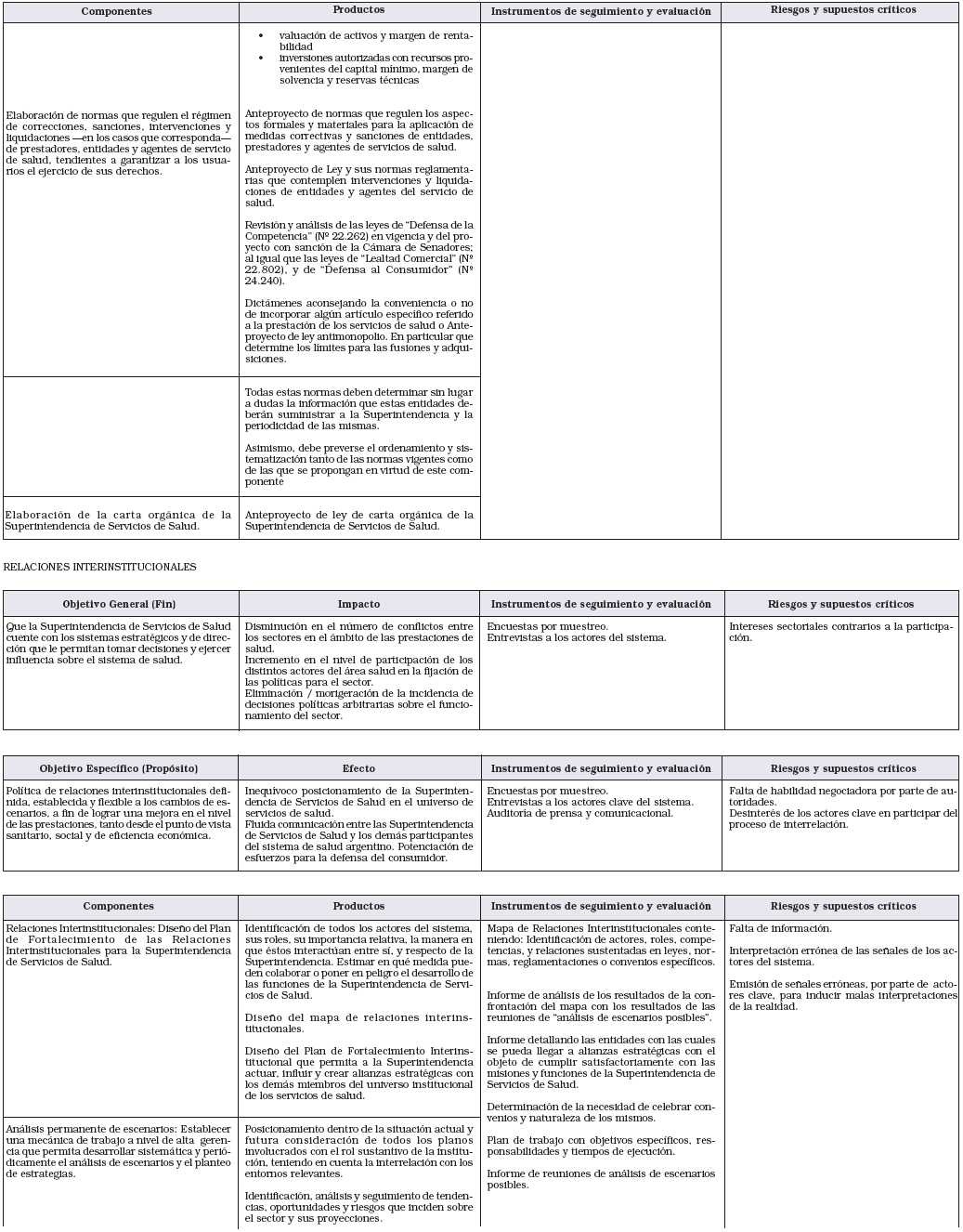
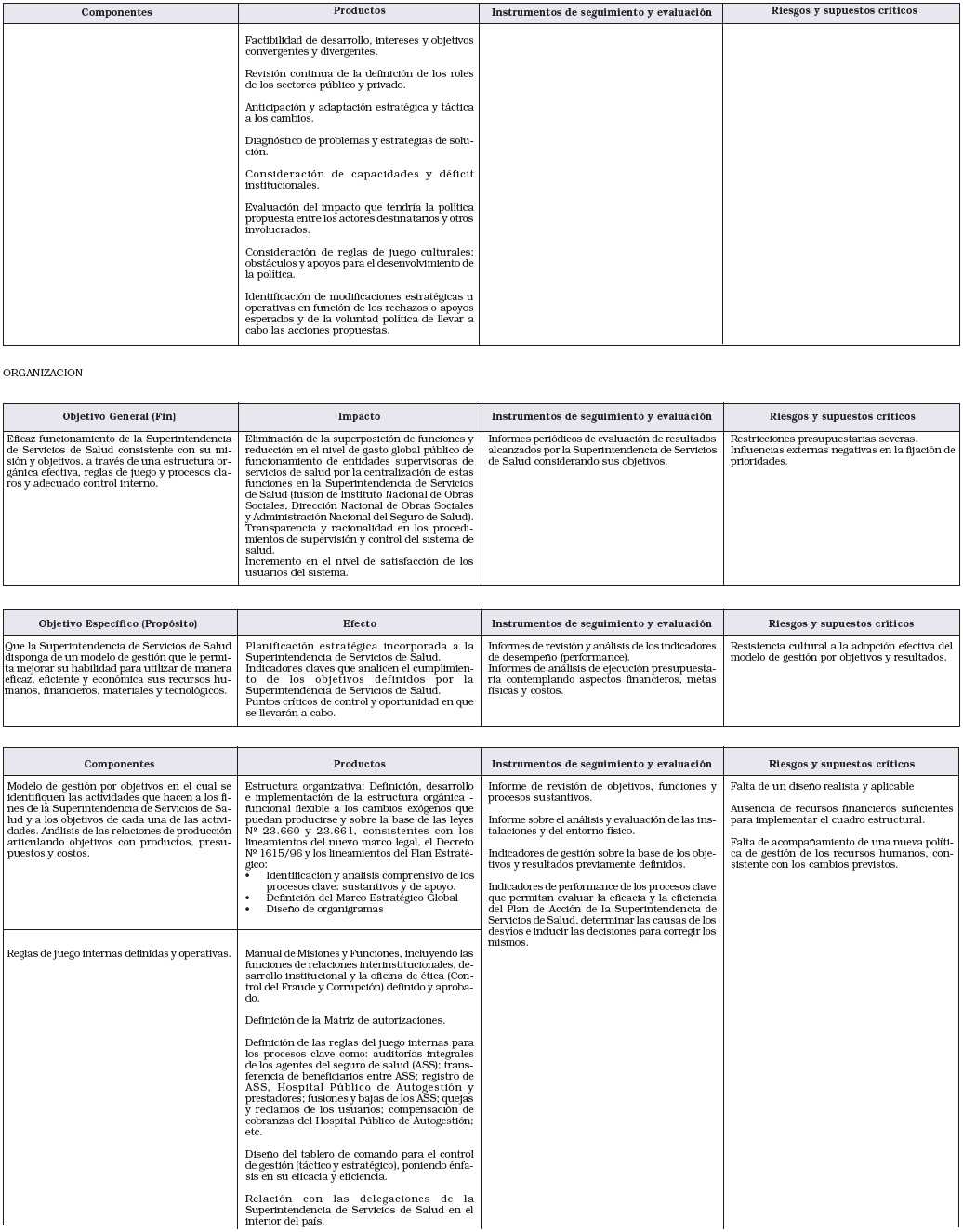
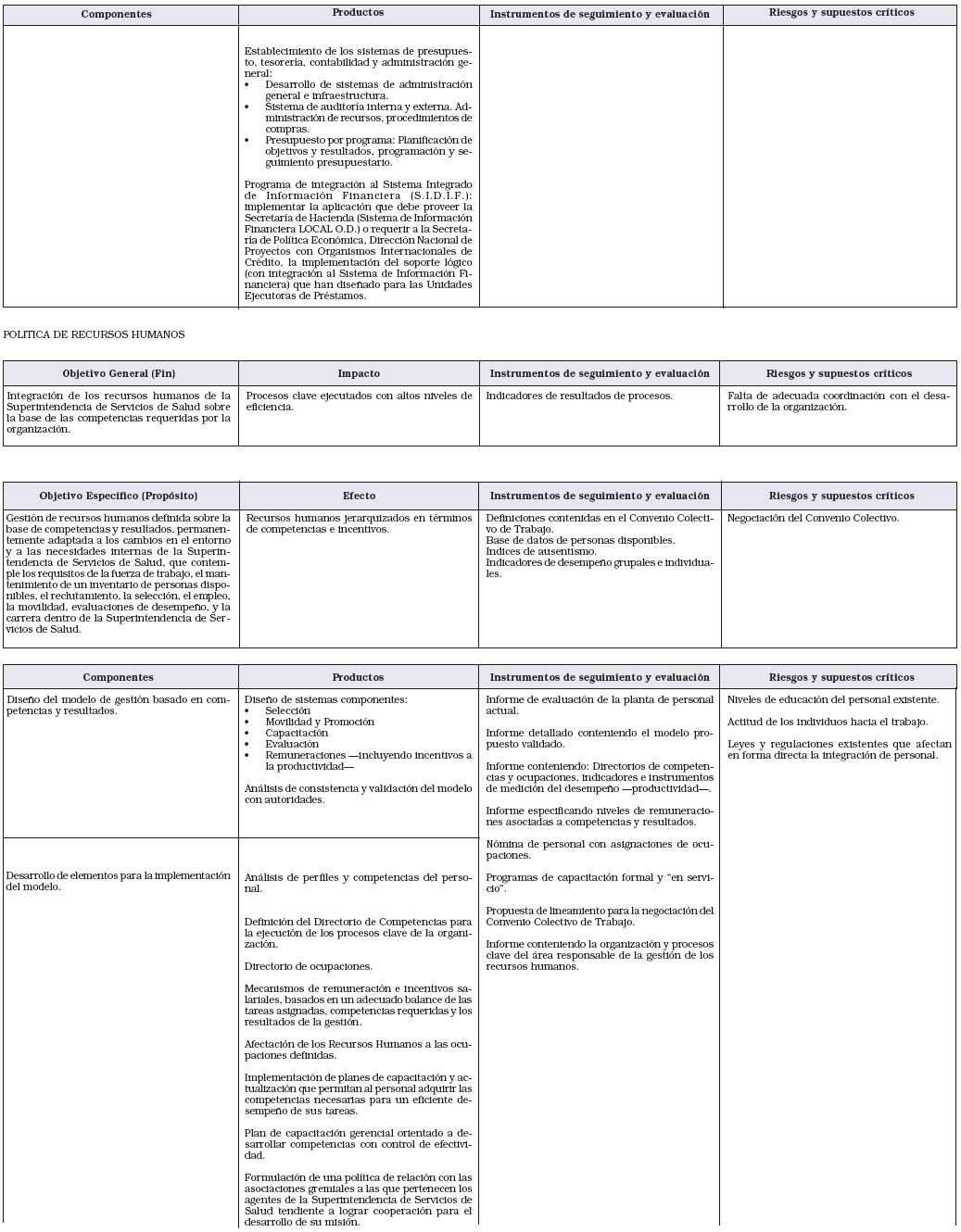
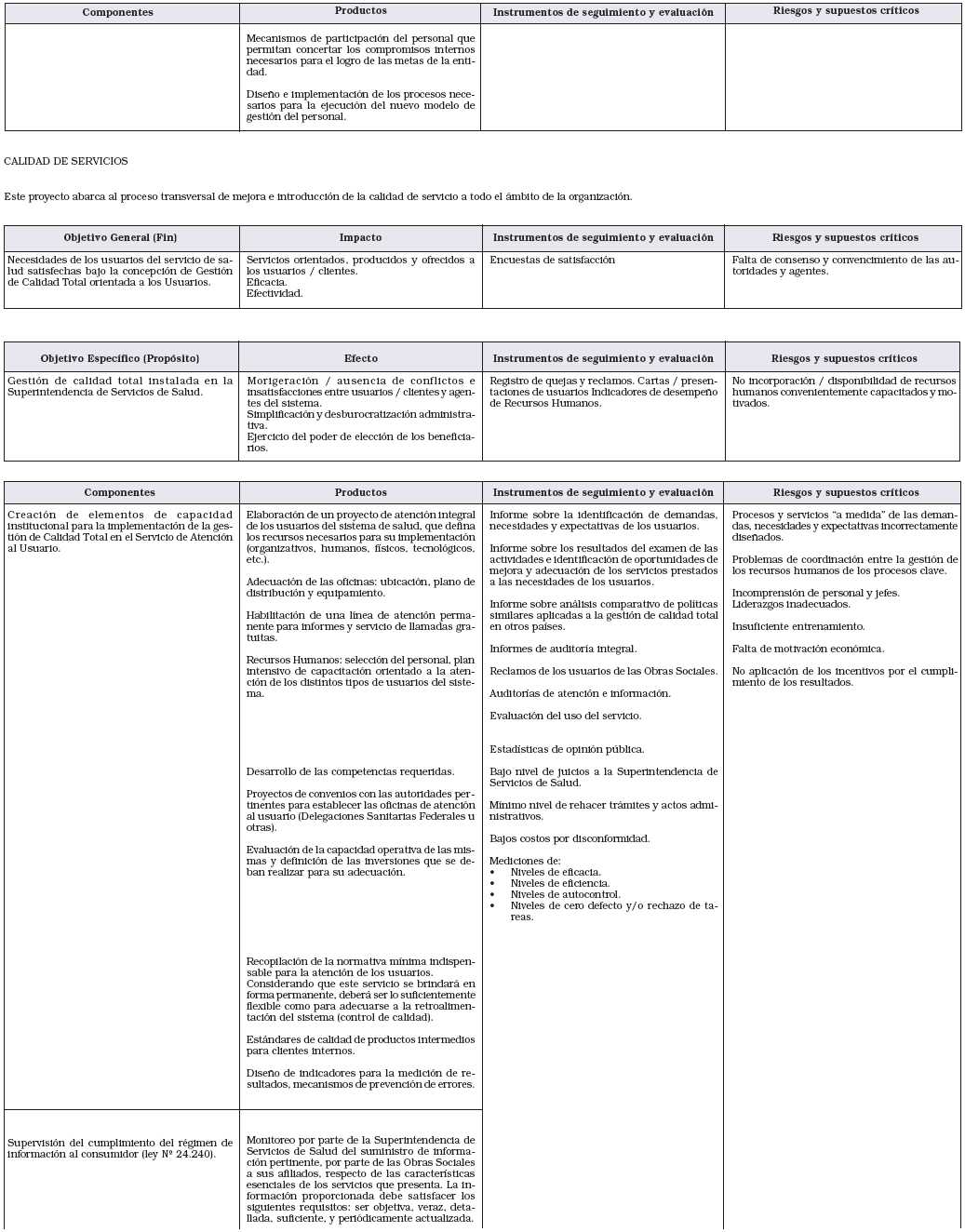
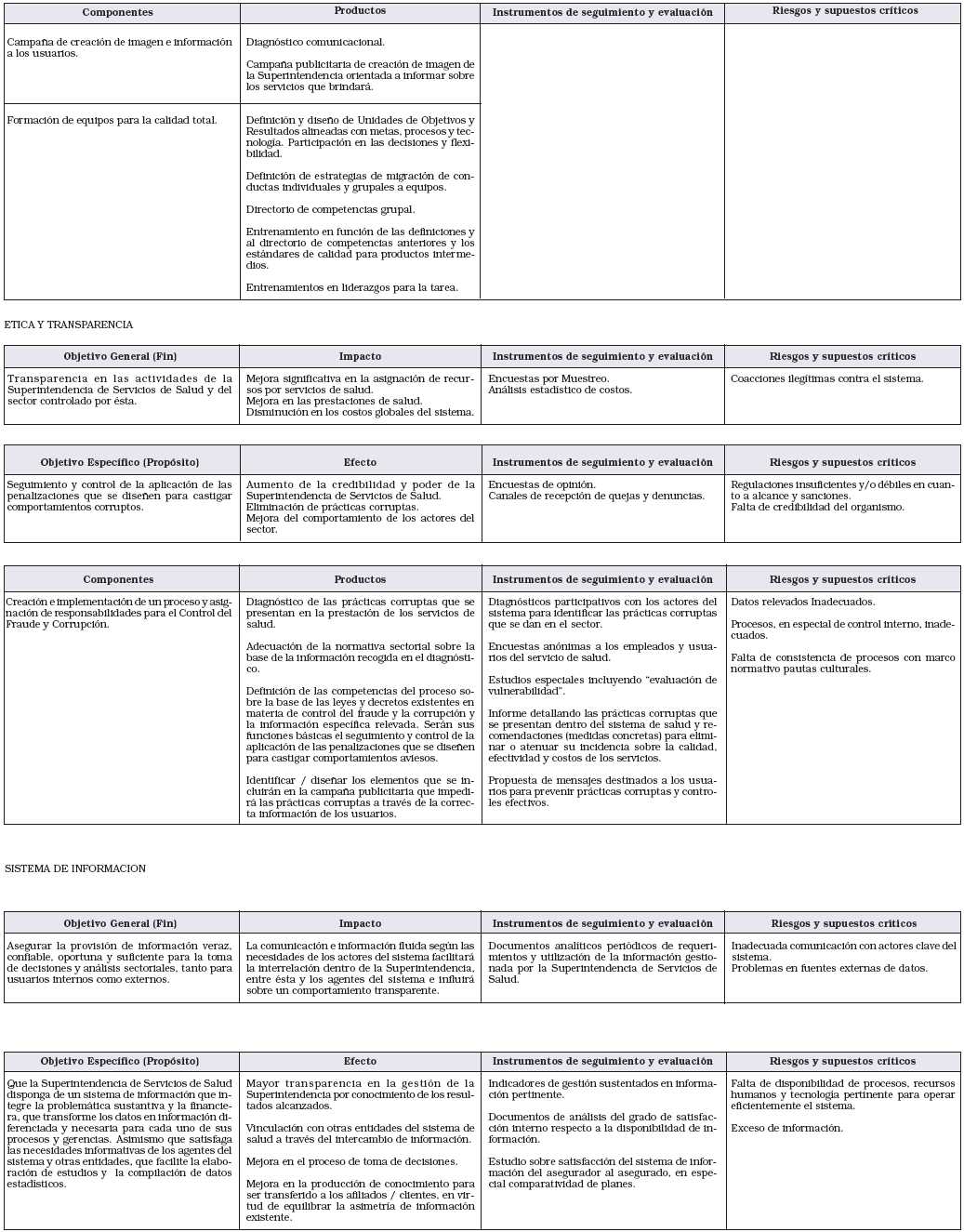

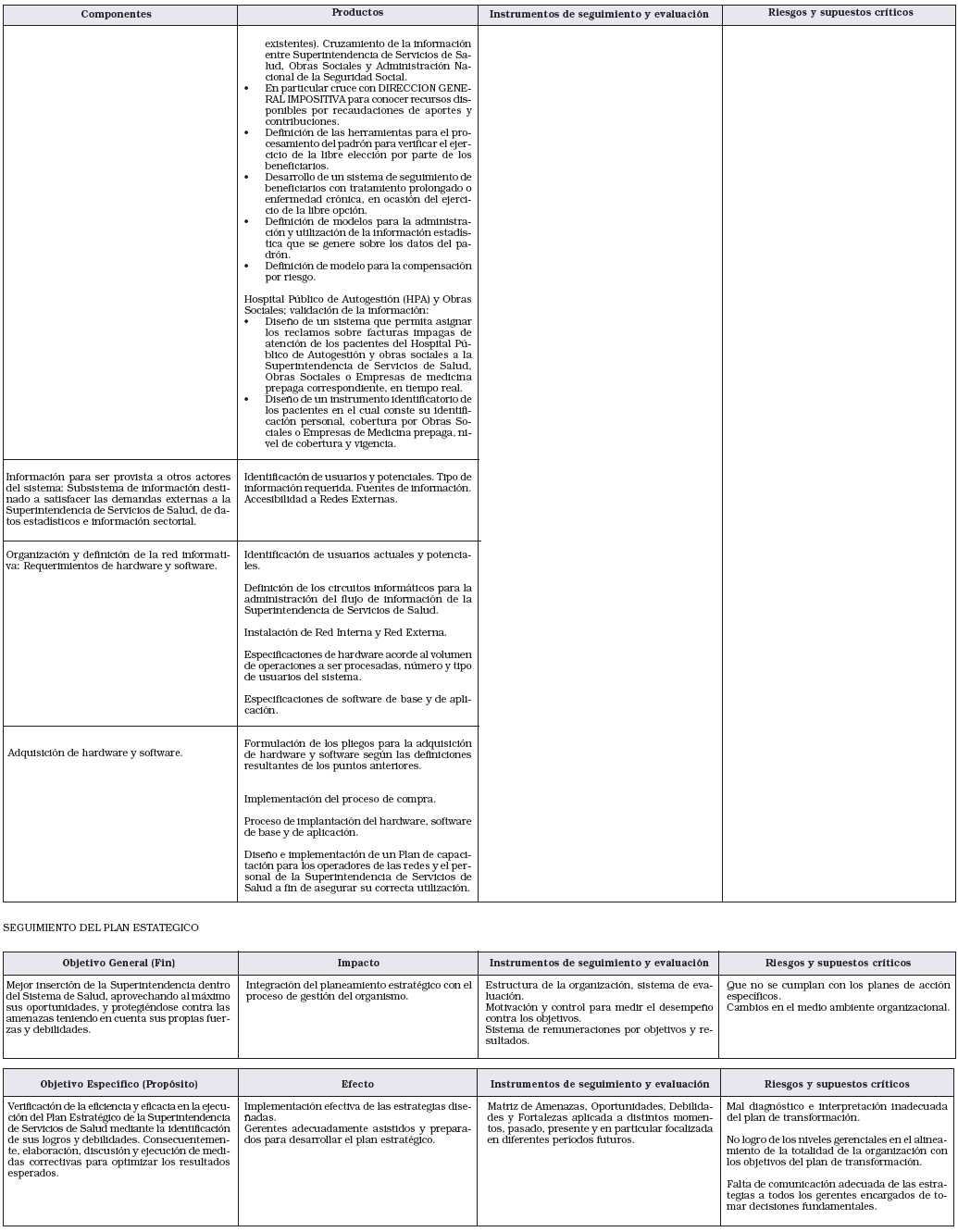
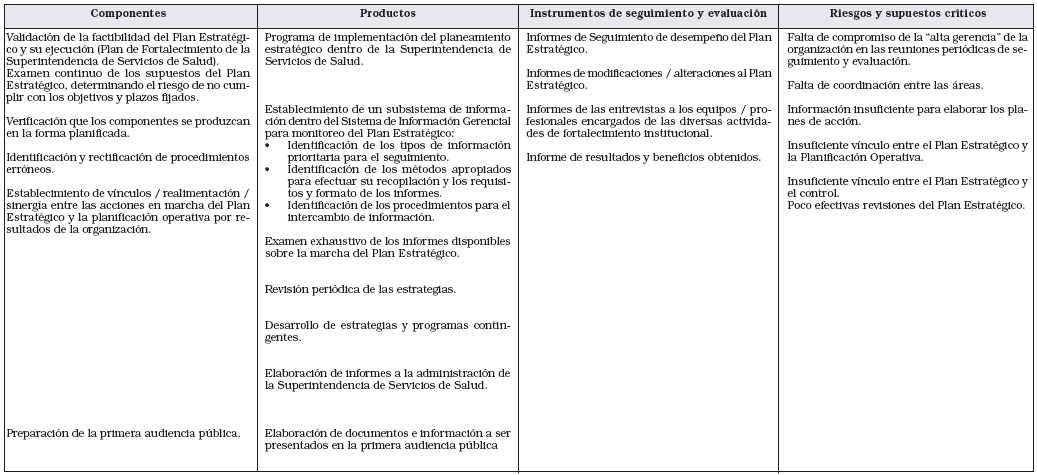



ANEXO IV
(Anexo derogado por art. 10 del Decreto N° 2710/2012 B.O. 17/1/2013)
ANEXO V
|
CARGO |
MODULOS FUNCIONALES |
|
SUPERINTENDENTE |
110 |
|
GERENTE GENERAL |
100 |
|
GERENTE |
84 |
|
SUB GERENTE |
45 |