

CAPITULO 7
TRASTORNOS SENSORIALES
Cecilia Loidl, María Teresa Sepúlveda, Regina Valverde
A. VISION
La visión tiene un papel clave en el desarrollo y en la calidad de sobrevida de los niños de alto riesgo. Por esta razón, debe ser una de nuestras metas resguardar la visión durante su internación en terapia intensiva neonatal, evaluándola cuidadosamente en su período crítico y al alta, teniendo diagnosticado el "status" visual, para su oportuna derivación al oftalmólogo y su seguimiento posterior.
Los recién nacidos de riesgo están predispuestos a sufrir patología ocular, no solamente la retinopatía del prematuro, sino también la derivada de infección pre o post-neonatal, la pérdida de la visión asociada a hidrocefalia u otras patologías neurológicas o por anomalías congénitas.
En la epicrisis de la Unidad de Cuidados Intensivos Neonatales deben constar datos sobre la visión y si fue evaluada durante la internación. En los prematuros, especialmente en los menores de 1500gr. de P.N., el primer examen debe ser realizado no mas allá de las 30/31 semanas de edad gestacional. En los otros pacientes es recomendable evaluarlos a partir de la sexta semana de vida y programar su monitoreo a los 3, 6, 9, y 12 meses de edad. No solamente se debe realizar fondo de ojo, sino también, de ser necesario, evaluar el nervio óptico y sus conexiones centrales (Potenciales Evocados visuales P.E.V.).
Hay patologías oculares que pueden ser diagnosticadas en las primeras 6 semanas de vida y exigen ser derivadas con urgencia al oftalmólogo. Entre ellas se encuentran:
· Catarata congénita: La anormalidad del reflejo rojo en uno o ambos ojos sirve para diagnosticarla. Algunas veces se detecta sólo con oftalmoscopía. Se asocia con:
— Infecciones perinatales.
— Anormalidades cromosómicas.
— Enfermedades hereditarias.
· Glaucoma congénito: se asocia también a infecciones prenatales y síndromes genéticos. La córnea parece opaca, hay fotofobia, epífora (lagrimeo crónico). A veces por este último signo se posterga el diagnóstico pues se confunde con obstrucción del lagrimal.
· Errores de la refracción: Se dan con más frecuencia en los prematuros. Son la miopía, hipermetropía y astigmatismo. Cuando son severos pueden llevara a ambliopía si involucran a ambos ojos y si sólo afecta a uno de ellos puede desarrollar estrabismo. Este último es muy frecuente en los pretérminos. A veces puede ser transitorio, pues la fijación ocular mejora con la madurez del S.N.C. Si el estrabismo es intermitente y persiste más allá de los seis meses de edad, se debe derivar al oftalmólogo.
· Coriorretinitis: Puede aparecer asociada a infecciones intrauterinas como toxoplasmosis, citomegalovirus.
Otras lesiones oculares pueden presentarse con enfermedades neurológicas como hidrocefalia, o asociarse a asfixia perinatal, o alteraciones metabólicas sufridas por el R.N. de alto riesgo en su período crítico, como hipoglucemia.
En los pacientes con hidrocefalia suele producirse atrofia del nervio óptico por dilatación del 3er ventrículo con compresión del quiasma que se encuentra en la pared anterior. Los niños con parálisis cerebral deben ser monitoreados especialmente durante los dos primero años de vida por su posible compromiso central.
Métodos de examen ocular para el médico pediatra /generalista Inspección:
El examen del ojo comienza con la inspección de sus inmediaciones, posición de las cejas, párpados, región del saco lagrimal. Se prestará especial atención a la posición, amplitud y simetría de las hendiduras palpebrales, al contacto entre los párpados y el globo ocular, a la posición de los puntos lagrimales, al ancho del puente nasal.
Se observará la posición del ojo en la órbita y el tamaño del globo ocular: anormalmente grande o pequeño. La conjuntiva sana es ligeramente rosada, está húmeda, brilla, es lisa y no tiene secreciones.
La córnea sana es transparente, lisa y reflectante. Se deberá observar su tamaño y forma, al igual que su aspecto y profundidad de la cámara anterior (espacio delimitado por la cara posterior de la córnea y la cara anterior del iris), el iris y la pupila.
En general el signo de alarma es o bien una anomalía del aspecto del globo o de los párpados, o bien un retraso del despertar visual.
Reflejo fotomotor:
Se encuentra presente desde el nacimiento. Es de pequeña amplitud y más fácil de investigar en un ambiente con poca iluminación, porque las pupilas del RN normalmente se encuentran mióticas.
Reflejo rojo:
Con el oftalmoscopio se pueden detectar las opacidades de los medios de refracción. Se coloca una lente de +10 en el diafragma del oftalmoscopio y se lo acerca a unos 10 cm del ojo, o sea, la distancia focal de esa lente. Sobre el fondo rojo de la pupila todas las opacidades se observan como sombras oscuras. Cuánto más difícil le resulte al examinador ver el rojo pupilar, más dificultad tendrá el paciente para ver por lo que será necesario derivar al especialista.
Reflejo corneano a la luz:
Se coloca una linterna a unos 30 cm de los ojos del niño. De esta manera aparece reflejada esta luz simétricamente sobre el centro de ambas córneas y es posible así obtener una información rápida sobre la existencia o no, y la dirección en que se ha producido la desviación de los ejes oculares.
Sin embargo, a menos que el estrabismo sea muy evidente, es difícil asegurar sólo con éste método que la desviación no existe. Para ello se realizará el cover test.
Reflejo de fijación y seguimiento:
Desde los primeros días el recién nacido es capaz de fijar la mirada hacia una cara, en especial la de su madre. Para obtener esta fijación es necesario colocarse muy cerca del niño.
El reflejo de seguimiento no existe imperativamente al nacer, pero puede insinuarse con rapidez. Los auténticos movimientos de atracción visual aparecen hacia la tercer semana.
A las 44 semanas post concepcionales, el lactante fija pruebas macroscópicas (damero, ojo de buey) presentadas frontalmente.
Alrededor de las 48 semanas se esbozan los primeros auténticos movimientos de seguimiento, lentos y continuos, a menudo, interrumpidos por sacudidas y se puede fijar la mirada hasta 45,º apareciendo la convergencia intermitentemente.
El estrabismo esporádico, sin significado patológico, es frecuente hasta las 46 semanas.
A las 52 semanas el niño posee toda la estrategia de la mirada. Los movimientos de la cabeza y de los ojos están completamente coordinados. El reflejo de seguimiento mejora hasta los 180º. La convergencia sobre un objeto fijo (que no se esté desplazando) sigue siendo intermitente.
Reflejo de Brücke:
Es un método que requiere colaboración por parte del niño. Consiste en proyectar la luz de un oftalmoscopio con el diafragma mayor en 0 dioptría o neutro sobre la raíz de la nariz del niño, situado a una distancia de 80 cm a 1 metro. La exploración se realiza en una habitación relativamente oscura. El paciente debe mirar la luz, permitiendo la evaluación simultánea del brillo, color y simetría de ambos reflejos rojos pupilares, que en condiciones normales, deben ser iguales en ambos ojos. No precisa dilatación pupilar.
Cover test (test de la pantalla):
Consiste en ocluir un ojo con la mano del examinador o con una pantalla y ver si el ojo destapado realiza algún movimiento. Luego se repite el procedimiento en el otro ojo.
Se puede afirmar que existe una desviación si la interposición de la pantalla delante de uno de los dos ojos ha inducido un movimiento del ojo contralateral.
Agudeza visual:
La determinación de la agudeza visual es la exploración por la que se suele comenzar el examen, ya que muchas veces es necesario conocer este dato para poder interpretar las demás pruebas. Para tomar la agudeza visual en los niños se deberá conocer la edad o nivel de colaboración.
En el niño de menos de 5 años se suelen utilizar pruebas en forma de imágenes. En nuestro medio se han difundido los símbolos (paraguas, manzana y casa) del Lighthouse.
En niños de más de 5 años la prueba más utilizada en visión de lejos es la escala de las E de Snellen. Cada línea está formada por diversas E colocadas en diferentes posiciones. El niño debe nombrar la posición o bien indicarla con la ayuda de un tridente que sostiene en la mano o con sus propios dedos.
Se deberá explorar la agudeza visual de lejos de cada ojo por separado. Si el niño usa anteojos se deberá tomar la agudeza visual con los anteojos, siempre en forma monocular.
La agudeza visual del niño va aumentando desde el nacimiento (1/100) hasta los 5 ó 6 años, momento a partir del cual podemos considerar que ya debe ser normal. A los 2 años se considera que la agudeza visual normal es de 0.5.
Potenciales evocados visuales (PEV)
Se utilizan con el fin de evaluar en forma topográfica las diferentes patologías que pueden afectar la vía óptica, desde la retina a la corteza, que pueden clasificarse en:
a) lesiones de la retina, b) del nervio óptico, c) del quiasma, d) de la radiación óptica en la corteza cerebral.
Es un estudio que puede evaluar en forma objetiva la visión de los niños pequeños, especialmente en la población de recién nacidos de riesgo, siendo utilizados junto con los potenciales evocados auditivos para la evaluación neurosensorial, por ser además un método no invasivo y que no requiere colaboración del paciente.
La respuesta al PEV con flash comienza a observarse tan temprano como a las 27 semanas de edad gestacional, aunque la onda es incompleta, de mayor latencia y amplitud, observándose recién al término la onda considerada normal. Por tal motivo al niño prematuro no es aconsejable realizarle PEV antes de las 40 semanas de edad postconcepcional.
El recién nacido de término sano presenta un PEV con flash que no difiere significativamente del obtenido en el niño de mayor edad, aunque la amplitud de los componentes intermedios es menor y las oscilaciones son menos definidas que en el adulto.
Una respuesta normal de PEV es índice inequívoco de buena permeabilidad al estímulo luminoso y de procesamiento cortical adecuado. Los niños con procesos neurológicos presentan alteraciones del PEV aún con retinas normales. La alteración del PEV a los 4 meses de edad corregida puede indicar riesgo de alteraciones cognitivas a largo plazo, dado que podrían estar indicando alteraciones de organización sináptica por un evento neonatal.
La alteración del PEV en niños con encefalopatía hipóxico isquémica y en pretérminos con leucomalacia periventricular puede predecir parálisis cerebral a largo plazo cuando se realizan tempranamente (1 a 3 semanas de vida).
En resumen este estudio esta indicado en niños con enfermedades neurológicas, asfixia perinatal, hidrocefalia y para los trastornos funcionales que acompañan al estrabismo, en especial la ambliopía.
Tabla Nº 3:
Resumen de métodos de evaluación oftalmológica a utilizar por el pediatra/generalista en los niños según su edad
|
EDAD |
Métodos a utilizar por el pediatra/generalista |
Requiere evaluación por oftalmólogo |
|
RN A 3 MESES (40 a 52 semanas) |
Inspección Reflejo fotomotor Reflejo rojo Reflejo corneal |
Anormalidad estructural Anormal o asimétrico Anormal o asimétrico Asimétrico |
|
6 MESES A 1 AÑO |
Inspección Reflejo rojo Reflejo corneal Reflejo de Brucke Cover test Fijación y seguimiento |
Anormalidad estructural Anormal o asimétrico Anormal o asimétrico Asimétrico Anormal Anormal |
|
3 AÑOS |
Inspección Reflejo rojo Reflejo corneal Reflejo de Brucke Cover test Agudeza visual |
Anormalidad estructural Anormal o asimétrico Anormal o asimétrico Asimétrico Anormal 4/10 en algún ojo o 2 líneas de optotipos de diferencia entre ambos ojos. |
|
5 AÑOS |
Inspección Reflejo rojo Reflejo corneal Reflejo de Brucke Cover test Agudeza visual |
Anormalidad estructural Anormal o asimétrico Anormal o asimétrico Asimétrico Anormal 7/10 en algún ojo |
RETINOPATIA DEL PREMATURO
Recomendación realizada con el Consejo Argentino de Oftalmología, Sociedad Argentina de Pediatría y Sociedad Argentina de Oftalmología Infantil, 1999
Publicado previamente en Arch Arg Pediatr 1999;97(5):349. Reproducido con autorización.
Recomendaciones para la pesquisa
La Retinopatía del prematuro (ROP) es una enfermedad ocular consecuencia de la inmadurez de la retina, originada en una alteración de la vasculogénesis, que puede producir un desarrollo anormal de la misma, llevando a la ceguera y/o disminución de la agudeza visual. No todos los niños prematuros desarrollan retinopatía, pero cuando se presenta es generalmente bilateral y en algunos casos de evolución asimétrica.
La población de mayor riesgo incluye a los R.N. pretérminos de menos de 1.500 g de peso de nacimiento o de 32 semanas o menos de edad gestacional y/o con evolución neonatal complicada por factores de riesgo.
|
Esta enfermedad, cuyo sustrato es la vascularización y cicatrización anómala de la retina inmadura, comienza a manifestarse entre las 31 y 33 semanas post-concepcionales evolucionando en el tiempo y llegando a su máxima expresión alrededor del término (38/40 semanas). |
El diagnóstico y control se basa en la visualización periódica del Fondo de ojo, mediante oftalmoscopía indirecta realizada por oftalmólogo entrenado.
Existen tratamientos paliativos (criocoagulación y/o láser) que pueden detener la evolución de la enfermedad y que deben indicarse oportunamente según los hallazgos del fondo de ojo.
Población a controlar
1- Todos los RN Prematuros £ 32 semanas EG y/o £1500 gr PN.
2- Todos los RN Prematuros mayores a 1500 gr PN y/o 32 semanas EG que hayan recibido oxígeno por un lapso mayor a 72 hs o presenten alguno de los factores riesgo.
Los factores de riesgo frecuentemente asociados son:
1) Asistencia respiratoria mecánica.
2) Transfusión con hemoglobina adulta.
3) Hiperoxia-hipoxia.
4) Shock. Hipoperfusión.
5) Apneas.
6) Maniobras de reanimación.
7) Acidosis
8) Sepsis.
Momento oportuno para el 1er. control
A la 4ª Semana de vida post-natal y no más allá de la 32ª semana post-concepcional.
Seguimiento
Para determinar la evolución de esta enfermedad es indispensable el fondo de ojo. De acuerdo a los hallazgos del mismo, el oftalmólogo decidirá la frecuencia de los controles que pueden llegar a ser diarios, y el tratamiento.
La ROP se resuelve sin necesidad de tratamiento en los estadios tempranos (involución), pero en aquellos lactantes en los cuales progresa, el tratamiento es necesario.
Llamamos "enfermedad Plus" a la tortuosidad y dilatación de los vasos, puede aparecer en cualquier momento de la ROP.
Recordemos que los tratamientos, crío o fotoquirúrgicos no son inocuos por lo que debemos ser precisos en determinar el momento de su ejecución.
Tratamiento-criterios.
Enfermedad plus que progresa en retaguardia.
ROP GI con Plus +++ en zona 1.
ROP GII con plus ++ en zona 1.
ROP GII con plus +++en zona 2.
ROP GIII, salvo en aquellos casos que sea muy periférica y no reste retina.
ROP sin plus pero importante componente fibrovascular (ROP Atípica).
Sugerimos también la conveniencia de informar a los padres acerca de las características evolutivas de esta enfermedad y la necesidad impostergable de continuar los controles luego del alta de la unidad de cuidados neonatales.
Así también enfatizamos que aun no desarrollando ROP se debe controlar al niño pretérmino entre los 6 y 12 meses de edad para detectar otras patologías oftalmológicas en esta población: miopía, estrabismo, hipermetropía, etc.
BIBLIOGRAFIA
American Academy of Pediatrics. The American College of Obstetricians and Gynecologists. Guidelines for perinatal care. Fourth Edition. Chapter 7. Postpartum and follow up care: 147-182., Washington DC, AAP/ACOG, 1997.
Ballard RA: Pediatric care of the ICN graduate. Philadelphia PA: W.B. Saunders Company, 1988: 121-125.
Boccaccio C. Incidencia de ROP en RN de alto riesgo con PN menor a 1.500 gr. Conferencia del 3er. Curso de Seguimiento de RN de alto riesgo del Hospital Materno Infantil Ramón Sardá, 1998.
Bogacz S y col. Los potenciales evocados en el hombre. Buenos Aires, El Ateneo, 1985: 62-65
Claussen y col. Otoneurooftalmología. Berlin, Springer Verlag, 1988. Cap 7:82-85.
Climent P, Galán M. Variación de la incidencia de la retinopatía del prematuro en el Servicio de Neonatología del Hospital de Niños Sor Ma. Ludovica, 1988-1992. Premio Prof. Fernando Schweizer otorgado por la Sociedad Argentina de Pediatría y el Ministerio de Salud de la Provincia de Bs. As., 1995. Impreso.
Climent P, Galán M. Retinopatía del prematuro. Experiencia de 5 años de seguimiento. Poster 1as. Jornadas Interdisciplinarias de Seguimiento de Recién Nacidos Prematuros. Academia Nacional de Medicina, Buenos Aires, 1993.
Comité de Estudios Fetoneonatales. Organización de un Programa de Seguimiento para niños egresados de cuidados intensivos. Criterios de Diagnóstico y Tratamiento. Buenos Aires, Sociedad Argentina de Pediatría, 1993:13-14.
Comité de Estudios Fetoneonatales, Sociedad Argentina de Pediatría. Recomendaciones para la pesquisa de la Retinopatía del Prematuro. Arch Arg Ped, 1999;97 (5):349
De Reginer RA, Gergieff MK. Visual event related brain potencials in 4th month-old infants risk for neurodevelopmental imparments. University of Minnesota US. Dev Psychobiol, 1997 (1):11-28
Ekert PG, Keenan NK. Visual evoked potentials for prediction of neurodevelopmental outcome in preterm infants. Biol Neonate, 1997;71(3): 148-55.
Goddé-Jolly D, Dufier JL. Oftalmología pediátrica. Barcelona, Masson, 1994
Herbek A, Karlberg P, Olsson T. Development of visual and somatosensory evoked responses in pretern newborn infants. Electroencephalography Clinic Neurophisiology, 1973; 34:225-232.
Taylor D. Paediatric Ophtalmology. 2nd Ed. Oxford,Blakwell Sciences, 1997
Visintin P., Waisburg H., Manzitti J., y col. Epidemiología de la discapacidad visual en la población infanto-juvenil que concurre al Servicio de Oftalmología del Hopital de Pediatría Prof. Dr. Juan P. Garrahan. Anales de la Fundación Alberto J. Roemmers, 1998;11: 511-522.
B. LENGUAJE
El lenguaje es una herramienta del pensamiento, por la cual el ser humano puede comunicarse, utilizándola como un instrumento de la vida social.
La comunicación es un proceso complejo que requiere la interacción de distintos sistemas (cognoscitivo, afectivo, social, lingüístico, motor) por lo tanto su evaluación no puede dejar de tener en cuenta a ninguno de ellos para llegar a un diagnóstico preciso, debe ser continua a través del tiempo, teniendo en cuenta cada etapa en la vida del niño.
Es deber del pediatra controlar el proceso de la comunicación y el desarrollo del lenguaje, conocer la normalidad, las distintas etapas del desarrollo, identificar signos y síntomas de retraso u anormalidad, solicitar las interconsultas apropiadas y organizar las intervenciones.
1. Desarrollo Normal
|
EDAD |
LOGROS NORMALES |
|
1° y 2° mes |
Emite sonidos y ruidos (juego vocal). |
|
Entre 6° u 8° meses |
Balbuceo como ensayo fonético, distingue matices de entonación. |
|
Entre 8 meses y 1 año. |
Balbuceo imitativo, mimetiza fonemas de la lengua materna. Expresiones espontáneas del bebé que la madre interpreta y satisface demandas. |
|
1 año |
Emite bisílabos con valor referencial |
|
18 meses |
Posee jerga, palabras con múltiples significados |
|
2 años |
Comprende 500 palabras y frases sencillas |
|
Entre 2 y 3 años |
Comprende interrogativo y frases de 2 ó 3 preposiciones, adjetivos. |
|
Entre 3 y 4 años |
Comprende relatos cortos, usa pronombres y adjetivos calificativos. Hace frases con gramática simple. |
|
Entre 5 y 6 años |
Comprende relato de historias, explicaciones verbales, verbos en distintos tiempos, frases complejas |
|
6 años |
Sin errores fonéticos. Usa 2000 términos. |
|
6 a 12 años |
Desarrolla lecto-escritura y cálculo matemático en función lingüística. A partir de los 12 años Realiza operaciones formales del pensamiento, estructuras lógicas matemáticas. |
2. Requisitos neuro psicológicos del desarrollo del lenguaje.
El lenguaje como medio de comunicación, es el resultado de una serie de interacciones entre el que habla y el que escucha, cada interlocutor debe contar con las siguientes habilidades:
Recepción del mensaje: Para que esto ocurra se deben cumplir las siguientes fases:
Fase sensorial: oír sonidos, ver gestos en la conversación u otros signos usados como expresión.
Fase perceptiva: relacionar las imágenes y sonidos con relación a la información almacenada.
Fase de comprensión: decodificación de palabras, estructuras gramaticales, significados y conceptos con relación al contexto.
Producción:
Formulación: organización de conceptos y formulación de estructuras lingüísticas.
Plan Motor: desarrollo de un plan motor para acciones como respiración, fonación, resonancia y articulación del mensaje.
Control Motor: ejecución del plan motor para emitir sonidos, gestos y secuencias de palabras, frases y oraciones.
Bases neurológicas:
Desde el punto de vista neuro biológico, el lenguaje se asienta sobre el área integradora del hemisferio izquierdo (95% de los casos), no coincide con la lateralidad manual. Para la elaboración del lenguaje se requieren tres áreas corticales cuya función es progresivamente más compleja en cuanto al procesamiento de la información y en sentido inverso menos específico en cuanto a la modalidad informacional.
Areas corticales primarias
La señal acústica llega a través del Organo de Corti como señal bioeléctrica, pasa por el VIII par hasta la corteza auditiva primaria (giro transverso de Heschl) aquí tiene lugar la primera percepción y se inicia el mensaje motor, la señal llega a la corteza asociativa secundaria.
Areas corticales secundarias
En esta porción de corteza asociativa específica se distinguen dos áreas.
Area de Wernicke: ubicada en la mitad posterior de la primera circunvolución temporal. Es el centro receptivo, decodificador lingüístico.
Area de Broca: se encuentra en el tercio posterior de la tercera circunvolución frontal, adyacente a la zona de la circunvolución prerolándica de la que parte el fascículo geniculado piramidal para gobernar la motilidad laringo-faringo bucal. En esta área se selecciona y secuencia los esquemas fonoarticulatorios para la producción verbal.
Ambos centros se encuentran conectados por fascículos de asociación.
Areas corticales terciarias
A este nivel se logra el lenguaje como actividad simbólica.
Esta constituido por: Cortex prefrontal, parietal inferior y giro fusiforme de la corteza temporal.
3. Trastornos del lenguaje
A) DEFECTOS INSTRUMENTALES:
· Hipoacusia bilateral temprana:
Fisiopatológicamente se dividen en:
Sensorioneurales: Se encuentra afectado el órgano de Corti o las vías nerviosas.
Conductivas: Por alteración del complejo mecánico-tímpano-osicular.
Cuantitativamente, se clasifican en:
Profunda (pérdida superior a 70 decibeles)
Severa (pérdida entre 50 y 70 decibeles)
Moderada (pérdida entre 30 y 50 decibeles)
Mediana (pérdida entre 25 y 30 decibeles)
Leve (pérdida entre 15 a 25 decibeles)
Las hipoacusias severas y profundas congénitas o de adquisición temprana bilaterales comprometen o impiden el desarrollo del lenguaje, las moderadas producen retrasos o alteraciones cualitativas.
Etiológicamente:
Adquirida prenatal o perinatal: Rubéola, hiperbilirrubinemia, asfixia, medicamentos ototóxicos.
Transmisión genética: Síndrome de Alport, Síndrome de Waardenburg.
Etiología desconocida.
· Disglosias: trastornos de la pronunciación relacionadas con anomalías morfológicas de la cavidad nasal, labios, paladar duro o blando, del macizo maxilo-dentario, lengua.
· Disartrias: alteraciones de la articulación verbal por compromiso central o periférico de la función neuro-muscular por ejemplo en la parálisis cerebral. Se observa en afecciones de pares craneales, miopatías.
B) TRASTORNOS FUNCIONALES DEL HABLA:
Son aquellas alteraciones de la función expresiva.
Etiológicamente: Factores hereditarios, influencias familiares y sociales.
· Dislalias: dificultad en la pronunciación de algunos fonemas, no se acompaña de déficit neuropsicológico, neuromuscular o estructurales bucofonatorios.
El problema remite con tratamiento fonoaudiológico, pero corresponde descartar problemas moderados de la audición.
·Retardo simple de la palabra: situación frecuente, el lenguaje expresivo es adquirido tardíamente pero sin alteraciones ni defectos. Sólo puede ser diagnosticado en forma retrospectiva al resolverse espontáneamente.
· Disritmias: alteraciones de la velocidad verbal, ejemplo: taquilalia, tartamudeo o espasmofemia, existe alteración en la conjugación respiratoria-articulatoria, la mayoría de las veces remite espontáneamente.
C) TRASTORNOS NEUROPSICOLOGICOS:
Son afectaciones de la capacidad semiótico-lingüística.
· Disfasias: es la incapacidad para decodificar y/o codificar la lengua. En la agnosia verbal no hay capacidad para comprender los mensajes verbales por lo tanto no pueden hablar, se comunican con gestos y se relacionan con el medio.
Se distinguen distintos tipos de disfasias, en todas hay falla de la expresión. En algunas la comprensión está alterada. Un ejemplo de ella es el síndrome semántico-pragmático, se da en hidrocefalia y en deficientes mentales leves. La expresión verbal es buena pero pobre en contenidos cognoscitivos.
· Afasias adquiridas: hay pérdida de funciones neurolingüísticas por lesión hemisférica. Si la lesión es izquierda y ocurre antes de los dos años el hemisferio derecho tomará su función.
D) TRASTORNOS DEL LENGUAJE EN PSICOPATOLOGIA INFANTIL:
En muchas ocasiones se observa retraso en el lenguaje acompañado de retraso en otras áreas del desarrollo. En el caso del retraso mental el lenguaje se desarrollará lentamente y alcanzará un nivel inferior al normal.
En el autismo hay incapacidad de relación con el medio, se acompaña de ausencia de desarrollo en el 50% de los casos
4. Diagnóstico de trastornos del lenguaje
a) Historia clínica teniendo en cuenta:
Antecedentes familiares.
Antecedentes socioculturales.
Antecedentes prenatales.
Antecedentes neonatales
b) Examen físico del niño:
descartar malformaciones buco-maxilares.
Examen neurológico.
Test de maduración para investigar las distintas áreas del desarrollo: Lira, Arancibia, Bayley, TEPSI, CAT-CLAMS (Ver Anexo Nº 5)
c) Examen de la audición:
Potenciales Evocados
Audiometría tonal y verbal o con condicionamiento lúdico.
Impedanciometría.
c) Interconsulta con neurólogo avezado en problemas de lenguaje.
Tabla Nº 4: Guía sugerida para pesquisa de trastornos del lenguaje
|
1 Llanto excesivo después del tercer mes, que no se tranquiliza con voces familiares. 2 Ausencia de llanto o cualitativamente anormal. 3 Ausencia de contacto visual y sonrisa después del tercer mes. 4 Ausencia de vocalización en respuesta a la sonrisa del adulto entre los tres y seis meses. 5 Expresiones de disgusto al ser sostenido. 6 Falla en emitir consonantes en el primer año de vida. 7 Ausencia de risa, gorgojeo, sonidos, vocalizaciones. 8 Ausencia de comunicación gestual al año. 9 No responde a sonidos del medio. 10 Dificultad en localizar la fuente del sonido después de los 9 a 12 meses. 11 No responde a voces familiares durante la segunda mitad del primer año. 12 No responde a juegos interactivos (desaparición de la cara) al año de edad. 13 No nombra uno a dos objetos familiares a los 2 años. 14 Los padres refieren que el niño no entiende lo que se le dice, o demora mucho en entenderlo, al final del segundo año. No aparecen palabras simples o no mejora su vocabulario en el segundo y tercer. |
BIBLIOGRAFIA
Boullon MM. Lenguaje. PRONAP 97, Módulo 4. Buenos Aires, SAP, 1997.
Fejerman N., Fernández Alvarez E. Neurología pediátrica. Buenos Aires, El Ateneo, 1988.
Hoon A., Pulsifer M. et al.Clinical Adaptative Test Clinical Linguistic Auditory Milestone Scale in early cognitive assessment. J Pediatr123 (1), 1993.
Narbona J, Chevrie-Muller. El lenguaje del niño. Madrid, Masson, 1997.
Oski F. Principles and practice of pediatrics. Philadelphia, Lippincott, 1994.
C. AUDICION
La prevalencia en los RN de déficit auditivo se estima en 1,5 a 6 por mil nacidos vivos.
El grupo de los niños de muy bajo peso al nacer, tiene mayor riesgo que la población general siendo la incidencia usualmente referida 2 a 3%, inclusive algunos investigadores refieren cifras del 5 al 9% coincidentes con la mayor sobrevida observada en los últimos años.
En los tests auditivos, el 0 decibel (dB) representa el nivel al cual la respuesta a un sonido debe ocurrir durante 50% del tiempo. Si el sonido no se escucha a ese nivel, el nivel de dB es aumentado hasta que el sonido es audible 50% del tiempo. Respuestas por arriba de los 25-30 dB son indicativas de algún grado de pérdida auditiva.
Clasificación de las hipoacusias:
1) Según el sitio de la lesión:
· Conductivas (oído externo, oído medio).
· Perceptivas o neurosensoriales (oído interno, coclear o retrococlear).
· Mixtas (conductivas más perceptivas).
2) Según el grado de pérdida:
· Leves (hasta 25 dB).
· Medianas (25 a 30 dB).
· Moderadas (30 a 50 dB).
· Severas (50 a 70 dB).
· Profundas (>70 dB).
3) Según sus causas:
· Prenatales (malformaciones congénitas, infecciones intrauterinas).
· Perinatales (prematurez, asfixia, hiperbilirrubinemia).
· Postnatales (meningitis, otitis, ototóxicos).
|
La detección precoz de los defectos de la audición es posible y debe hacerse preferentemente antes de los 3 meses de edad. |
De este modo una vez identificada la pérdida auditiva se puede intervenir para que a los 6 meses (etapa del balbuceo imitativo) el bebé pueda contar con amplificación y comenzar con su normal evolución del lenguaje.
|
El pronóstico se relaciona más estrechamente con la edad del diagnóstico y del tratamiento que con la severidad de la pérdida auditiva. |
Factores de riesgo
En 1994, la Academia Americana de Pediatría (AAP) estableció la necesidad de estudiar tempranamente a los pacientes que presenten alguno de los siguientes.
Factores de riesgo:
· Historia familiar de sordera.
· Infecciones intrauterinas (TORCH).
· Malformaciones craneofaciales.
· PN < 1500 gramos.
· Hiperbilirrubinemia con niveles que requirieron exanguinotransfusión
· Medicación ototóxica pre y postnatal (aminoglucósidos, fursemida, etc.).
· Meningitis bacteriana.
· Puntaje de Apgar 0-4 al 1er. minuto, o 0-6 a los 5 minutos de nacer.
· Asistencia respiratoria mecánica por más de 5 días.
· Estigmas de síndromes genéticos conocidos que se asocien con sordera neurosensorial o conductiva.
Pesquisa de hipoacusia
Se ha comprobado que el screening basado en la presencia de factores de riesgo permite identificar aproximadamente sólo al 50% de los casos de R.N. con pérdida auditiva congénita significativa. Por este motivo, la Academia Americana de Pediatría en febrero de 1999 ha ampliado la recomendación de la pesquisa universal de la audición para todos los RN.
Sin embargo, algunos expertos se oponen a su "obligatoriedad" y sugieren realizarlo sólo a los grupos de riesgo argumentando razones tales como practicabilidad, efectividad, problemas psicológicos en las familias de los pacientes con falsos positivos, costos.
Por lo tanto, hasta la fecha, la pesquisa universal continúa siendo tema de controversia.
En cambio, no hay discusión acerca de la obligatoriedad de estudiar a todos los RN prematuros con PN<1500 gramos. Con más frecuencia están expuestos a hipoxemia, hipotensión, isquemia, hiperbilirrubinemia, hemorragia endocraneana, drogas ototóxicas, sepsis, meningitis, ruido ambiental que los expone a mayor riesgo de padecer déficit neurosensorial que la población general.
En nuestro país, en abril de 2001, fue sancionada la Ley 25.415 "Programa Nacional de detección temprana y atención de la hipoacusia", que crea el mencionado Programa en el ámbito del Ministerio de Salud, el que deberá realizar las gestiones para lograr la adhesión de las provincias y la Ciudad de Buenos Aires al mencionado Programa.
Pero es obligatoria la implementación para las Obras Sociales regidas por leyes nacionales y las entidades de medicina prepaga ya que las prestaciones establecidas en esta Ley se incorporan al Programa Médico Obligatorio (PMO) por Resolución 932/2000 incluyendo la provisión de audífonos y rehabilitación fonoaudiológica.

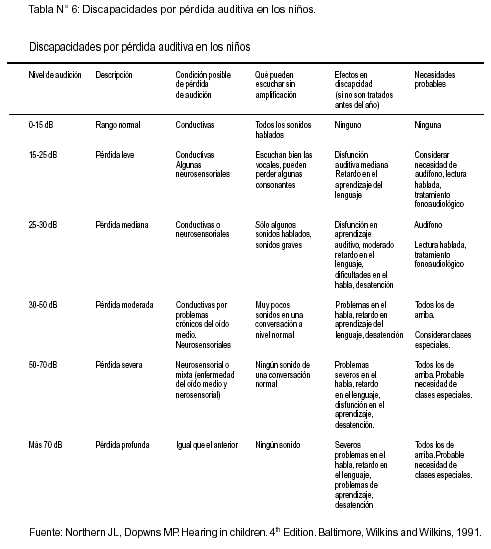
Métodos de pesquisa (Tabla N° 5)
Los métodos actuales para la pesquisa de la audición permiten hacerlo precozmente mientras el bebé esta en internado en la Unidad de Neonatología.
Incluyen: las Emisiones Otoacústicas (E.O.A.), los Potenciales Evocados Automáticos (A.-A.B.R. y A.L.G.O.) y los Potenciales Evocados Auditivos de Tronco (P.E.A.T.).
El niño debe estar en condiciones favorables para poder evaluarse (dormitando y recién alimentado).
Si se detectan alteraciones auditivas con el uso de los 2 primeros, el diagnóstico debe confirmarse mediante P.E.A.T.
Las E.O.A. tienen la ventaja de ser económicamente accesibles, rápidas y sencillas en su procedimiento. Los P.E. automáticos requieren mayor entrenamiento para su ejecución, material descartable y la sedación del paciente, pero tienen mayor especificidad.
Se propone que cuando fracasan las E.O.A. se reinvestigue con los A.-A.B.R. por su mayor especificidad y si nuevamente el resultado no es normal deberá confirmarse mediante P.E.A.T.
Durante mucho tiempo se usaron los P.E.A.T. como screening en los bebés de alto riesgo porque no existían métodos objetivos. A partir de la década del 80 se inician las evaluaciones con los métodos anteriormente mencionados.
Los P.E.A.T. son considerados universalmente como el estudio "patrón de oro" para la determinación de pérdida auditiva en bebés.
Cuando iniciar la pesquisa de hipoacusia
El estudio de la audición en el niño de alto riesgo debe iniciarse en la Unidad de Cuidados Intensivos Neonatales siempre que sea posible y no más allá de los 3 meses de edad. Al alta, el paciente con riesgo de padecer alteraciones auditivas, debe estar identificado, individualizado y orientado al equipo interdisciplinario que lo asistirá a lo largo de su desarrollo y durante la etapa escolar. Los padres deben estar informados adecuadamente.
En los niños de bajo peso la prevalencia de otitis media crónica es alta (20 - 30%) y puede llevar a la pérdida auditiva de conducción > 25 dB. El mecanismo fisiopatológico postulado sería la disfunción de la Trompa de Eustaquio secundaria a la forma dolicocefálica del cráneo sumada a la hipotonía muscular y la intubación prolongada que a veces sufren estos pacientes. La pérdida auditiva neurosensorial ha sido comunicada en 0.7 al 2% de los <1500 g y la conductiva en el 14 al 42%.
Después de los 2 años, los estudios deben completarse con timpanometría y audiometría convencional, especialmente cuando se sospeche la presencia de sordera progresiva como en el caso de las infecciones intrauterinas. Una evaluación inicial normal no descarta la posibilidad de pérdida auditiva progresiva o adquirida tardía.
Todos los pacientes con screening anormal deben ser enviados al fonoaudiólogo para completar su evaluación e iniciar tratamiento. En general, un niño con hipoacusia neurosensorial debe ser evaluado cada 3 meses durante el 1er, año y luego cada 6 meses durante el período preescolar y anualmente durante la etapa escolar.

Fuente: Cartilla entregada en Hospital Materno Infantil Ramón Sardá
BIBLIOGRAFIA
American Academy of Pediatrics, Joint Committee on Infant Hearing 1994 Position statement. Pediatrics 1995; 95:152- 156.
American Academy of Pediatrics. Task force on newborn and infant hearing. newborn and infant hearing loss: Detection and lntervention (RE9846) Pediatrics 1999; 103 :527-530.
American Academy of Pediatrics. The American College of Obstetricians and Gynecologists. Guidelines for perinatal care. Fourth Edition. Chapter 7. Postpartum and Follow up Care: 147-182. Washington DC, AAP/ACOG, 1997.
Dusick A. Medical Outcomes in preterm infants. Seminars in Perinatology 1997; 21:164-177.
Mehl A., Thomson V. Newborn hearing screening: The great omission. Pediatrics 1998; 101 (1): e4.
Meyer C., Witte J., Hildmann A., et al. Neonatal screening for hearing disorders in infants at risk: incidence, risk factors, and follow-up. Pediatrics 1999; 104: 900-904.
Northern J. L., Downs M. P. Hearing in children. 4th Edition. Baltimore, Wilkins and Wilkins, 1991.
Vohr B., Carty I., Moore P., Letourneau K. The Rhode Island Hearing Assessment Program: Experience with statewide hearing screening (1993-1996). J. Pediatr. 1998; 133: 353-357.
Vohr B, Msall M. Neuropyschological and functional outcomes of very low birth weight infants. seminars in perinatology, 1997; 21: 202-220.
Windmill I. Universal screening of infants for hearing loss: Further justification. J. Pediatr. 1998; 133:318-319.