

Ministerio de Salud
SALUD PUBLICA
Resolución 266/2004
Apruébanse las Recomendaciones para la Prevención de la Transmisión Vertical de Sífilis.
Bs. As., 19/3/2004
VISTO el Expediente Nş 2002-12039/03-6 del registro del este Ministerio, y
CONSIDERANDO:
Que por el aumento progresivo de los casos de Sífilis y Sífilis congénita notificados en todo el país se hace necesaria la elaboración de las Recomendaciones para la Prevención de la Transmisión Vertical de la Sífilis. (Considerando rectificado por art. 1° de la Resolución N° 1089/2004 del Ministerio de Salud y Ambiente B.O. 21/10/2004).
Que el Comité Técnico Asesor se ha reunido a tal fin, redactando un conjunto de normas por consenso que constituyan Recomendaciones para la Prevención de la Transmisión Vertical de Sífilis.
Que la DIRECCION GENERAL DE ASUNTOS JURIDICOS ha tomado la intervención de su competencia.
Por ello,
EL MINISTRO DE SALUD
RESUELVE:
Artículo 1ş Apruébanse las RECOMENDACIONES PARA LA PREVENCION DE LA TRANSMISION VERTICAL DE SIFILIS, que como Anexo I forma parte integrante de esta Resolución.
Art. 2ş Regístrese, comuníquese, publíquese, dése a la Dirección Nacional del Registro Oficial. Cumplido, archívese. Ginés M. González García.
AUTORIDADES
Presidente de la Nación
Dr. Néstor Kirchner
Ministerio de Salud de la Nación
Dr. Ginés M. González García
Secretaría de Programas Sanitarios
Dr. Héctor Conti
Subsecretaría de Programas de Prevención y Promoción
Dr. Andrés Joaquín Leibovich
Dirección Ejecutiva del Programa Nacional de Lucha contra los Retrovirus del Humano, SIDA y ETS
Dra. Gabriela Hamilton
Recomendaciones para la Prevención de la transmisión vertical de Sífilis
INDICE
1. INTRODUCCION
2. EPIDEMIOLOGIA
3. EMBARAZADA
3.a Definición de caso
3.b Diagnóstico
3.c Tratamiento en la embarazada
4. RECIEN NACIDO
4.a Definición de caso
4.b Estudios para el diagnóstico de sífilis congénita
4.c Clínica de sífilis congénita
4.d Tratamiento del Recién Nacido
4.e Tratamiento del niño con diagnóstico tardío
4.f Estudios de seguimiento
5. MEDIDAS DE CONTROL
5.a A nivel individual
5.b A nivel comunitario
ANEXOS
1-Algoritmo Diagnóstico en la embarazada
2-Algoritmo de manejo del RN de madre con sífilis
3-Alergia a la Penicilina: Pruebas cutáneas Desensibilización
1. INTRODUCCION
El agente etiológico es una espiroqueta: el Treponema pallidum. Forma parte de las infecciones congénitas CHARTS o TORCH. La sífilis congénita se adquiere a partir de una madre infectada que no haya recibido tratamiento adecuado. El pasaje por vía transplacentaria puede producirse en cualquier momento de la gesta o durante el parto. La tasa de transmisión es de un 80-90% durante la fase secundaria de la infección con un 40% de abortos o mortinatos y disminuye lentamente en etapas más avanzadas de la infección materna. El riesgo de transmisión es mayor en el tercer trimestre de embarazo.
2. EPIDEMIOLOGIA
La sífilis ocurre en todo el mundo, variando la incidencia con la distribución geográfica y el entorno socioeconómico. La enfermedad puede ser adquirida por contacto sexual, de forma congénita a través de la placenta, por transfusión de sangre humana contaminada y por inoculación accidental directa. La forma más frecuente es por transmisión sexual. La sífilis congénita se produce con más frecuencia cuando el feto se infecta in útero, aunque es posible la infección del neonato al pasar por el canal del parto.
Durante la década de los ochenta se produjo un resurgimiento de la enfermedad con un desproporcionado aumento de casos en los varones homosexuales que, poco a poco, fue decreciendo debido a la adquisición de prácticas sexuales más seguras. Coincidiendo con este descenso, aparece un rápido incremento en los heterosexuales, reflejado en la frecuencia de la infección en mujeres y neonatos. Por edades, el grupo más involucrado es el que va de los 15 a los 30 años, relacionado con la actividad sexual. Así, en 1995 la OMS estimaba que la incidencia mundial de la sífilis era del 0,4% (12 millones de casos) y la prevalencia del 1%.
La sífilis es una enfermedad de distribución mundial con una mayor prevalencia en zonas urbanas. En nuestro país, la prevalencia de infección en mujeres embarazadas que se asisten en hospitales públicos varía de un 1 a 3%, y la seroprevalencia de USR (V.D.R.L) positiva en embarazadas del subsector público, en Argentina según las regiones geográficas oscila entre o,6 al 3% (Etcheverry et al, 2001) esta última para la región del noroeste. La población de riesgo son las personas sexualmente activas y en el área pediátrica, los recién nacidos de madres infectadas.
Una madre infectada puede transmitir la enfermedad al feto tan tempranamente como en la 9ş semana de amenorrea, pero la transmisión tiene lugar generalmente luego de la semana 16 de la gestación. Si las mujeres son detectadas precozmente y tratadas oportunamente los riesgos tanto fetales como neonatales son minimizados.
3. EMBARAZADA
3.a Definición de caso de sífilis:
Caso sospechoso:
1. Sífilis primaria:
Ulceración indurada, no dolorosa, con adenopatías satélite, con antecedentes epidemiológicos
2. Sífilis secundaria:
Exantema en piel, pápulas en mucosa, condilomas, lesiones en faneras (alopecia), manifestaciones generales y adenopatías
Caso confirmado:
1. Sífilis primaria:
Caso sospechoso con campo oscuro o inmunofluorescencia directa positiva.
Caso sospechoso con pruebas serológicas no treponémicas USR, VDRL o RPR, confirmada con pruebas treponémicas FTA-Abs (inmunofluorescencia), TP-PA (aglutinación de partículas) y MHATP (micro-hemoaglutinación).
2. Sífilis secundaria:
Pruebas serológicas no treponémicas (USR, VDRL o RPR), confirmadas con pruebas treponémicas FTA-Abs (inmunofluorescencia), TP-PA (aglutinación de partículas) y MHA-TP (micro-hemoaglutinación).
3.b Diagnóstico de sífilis durante el embarazo
Deben solicitarse pruebas no treponémicas a toda embarazada en el primer trimestre, tercer trimestre y parto si la última fue realizada más allá de 1 mes previo al mismo.
Pruebas serológicas
Utilizan antígenos treponémicos y no treponémicos. En caso de no contar con pruebas treponémicas se deberá considerar diagnóstico de CASO de SIFILIS.
Pruebas no treponémicas: USR, VDRL y RPR. Son útiles tanto para el diagnóstico como para el seguimiento. Detectan anticuerpos anticardiolipina. Siempre deben solicitarse pruebas cuantitativas. Estas pruebas presentan falsos negativos en la fase primaria de la infección, en la infección perinatal reciente y ante un exceso de complejo antígeno anticuerpo (fenómeno de prozona). Se observan falsos positivos en colagenopatías, enfermedades autoinmunes, TBC, mononucleosis, endocarditis, abuso de drogas y embarazo. En general, las reacciones falso positivo se producen con títulos bajos. Toda prueba positiva debe ser confirmada por pruebas treponémicas.
Pruebas treponémicas: Detectan anticuerpos específicos contra el T. pallidum. Son altamente sensibles y se mantienen reactivas en un alto porcentaje de pacientes, luego del tratamiento antibiótico lo que las hace poco útiles para el seguimiento post tratamiento. Las técnicas más utilizadas son: FTA-Abs (inmunofluorescencia), TP-PA (aglutinación de partículas) y MHA-TP (micro-hemaglutinación. Falsos positivos se observan en otras enfermedades por espiroquetas: leptospirosis, enfermedad de Lyme, fiebre por mordedura de ratas, frambesia y pinta.
Se recomienda el examen del LCR en caso de:
Sífilis terciaria
Síndromes oftalmológicos o neurológicos
Cuando no se observe una disminución en los títulos de VDRL.
VISUALIZACION DE LESION
El diagnóstico de certeza se alcanza con la visualización del agente, el que puede ser detectado en lesiones habitadas en la fase primaria de la infección mediante el microscopio de campo oscuro o mediante pruebas de inmunofluorescencia directa del material de la lesión. En la fase primaria de infección ESTA PRUEBA ES FUNDAMENTAL YA QUE LA SEROLOGIA SUELE SER POSITIVA SOLO EN UN 30% DE LOS CASOS.
Aislamiento: El T. pallidum no se cultiva in vitro; la única forma de multiplicación es la inoculación en testículo de conejo, prueba costosa y de poca utilidad práctica. PCR: La técnica de reacción en cadena de polimerasa ha demostrado su utilidad, especialmente para el estudio del compromiso del SNC en pacientes inmunosuprimidos y en neonatos. Por el momento, son técnicas que requieren un equipamiento no siempre disponible y su utilización está restringida a centros de referencia.
3. d Tratamiento
TRATAMIENTO DE ELECCION
El tratamiento es el mismo que el utilizado para el adulto Penicilina G benzatínica 2.400.000 U por vía IM, 1 dosis en caso de infección reciente o 3 dosis en forma semanal en los casos de secundarismo (sífilis de más de 1 año de evolución).
En caso de antecedentes de alergia a la penicilina debe ser derivada para tratamiento de desensibilización ya que la eritomicina, droga utilizada comúnmente como segunda elección, no atraviesa la placenta y por lo tanto no previene la sífilis congénita. Ver anexo 3.
4. RECIEN NACIDO
4.a Definición de caso de sífilis congénita:
1) Todo recién nacido o mortinato cuya madre tuvo sífilis no tratada o tratada inadecuadamente, independientemente de la presencia de signos, síntomas o resultados de laboratorio y/o
2) Todo niño que presente prueba no treponémica USR, VDRL o RPR, positiva y alguna de las siguientes condiciones:
Evidencia de signos y síntomas sugestivos de sífilis congénita
Evidencia de sífilis congénita en el examen radiológico
Evidencia de seroconversión serológica
Anticuerpos positivos de tipo Ig M anti T.Pallidum
Todo niño con aislamiento de material positivo obtenido de cordón umbilical, lesiones, necropsia, etc., en campo oscuro, TIF u otra prueba específica.
3) Todo niño con test serológico positivo después del sexto mes de edad, excepto en situación de seguimiento terapéutico de sífilis adquirida.
4.b Estudios para el diagnóstico de sífilis congénita
Serología materna (pruebas no treponémicas y pruebas treponémicas)
Pruebas no treponémicas al neonato (VDRL o RPR)
Examen clínico
Rx de huesos largos
Punción lumbar (citoquímico y serología)*
Hemograma y recuento de plaquetas
Hepatograma
Orina completa
Rx tórax
Valoración visual y auditiva
* Sífilis congénita con manifestaciones clínicas, títulos no treponémicos más de 4 veces los maternos.
Sífilis congénita con diagnóstico posterior al período neonatal.
Cuando la madre haya recibido tratamiento previo no penicilínico
La evaluación del compromiso del SNC es dificultosa. Varias publicaciones han demostrado la presencia del T. pallidum en ausencia de alteraciones bioquímicas y reactividad de las pruebas serológicas habitualmente utilizadas. También ha sido demostrado el pasaje pasivo de anticuerpos de tipo IgG maternos a través de la barrera hematoencefálica generando una interpretación errónea de las pruebas serológicas en LCR.
Dado que no se cuenta con pruebas diagnósticas que descarten fehacientemente el compromiso del SNC, todo neonato debe recibir la medicación antibiótica en dosis, vía y tiempo suficientes como para obtener niveles treponemicidas en LCR.
4.c Clínica
Sífilis congénita
El pasaje transplacentario del T. pallidum puede producir diferentes daños. En los pacientes sintomáticos, se observan con mayor frecuencia las lesiones mucocutáneas, siendo las más precoces el pénfigo ampollar palmoplantar con descamación y formación de colgajos epidérmicos, las lesiones maculopapulosas (sifílides) que pueden ulcerarse en las zonas periorificiales, lesiones ulcerosas en mucosa nasal (coriza sifilítica), onixis, perionixis y alopecia.
Lesiones óseas: osteomielitis, periostitis y osteocondritis se registran infrecuentemente en la actualidad; estas lesiones pueden expresarse con impotencia funcional del miembro afectado (pseudoparálisis de Parrot).
El compromiso sistémico se expresa por hepatoesplenomegalia, hepatitis neonatal, síndrome nefrítico o nefrótico, neumonitis, anemia, hidrops no inmunológico.
Compromiso del SNC: estos neonatos pueden presentar meningoencefalitis con aumento de células o proteínas en el LCR. No existe un método diagnóstico que permita descartar compromiso del SNC en pacientes asintomáticos.
La infección muy cercana al parto genera un neonato asintomático, inclusive con VDRL negativa, que presentará síntomas en meses posteriores o permanecerá asintomático y sólo será detectado por estudios serológicos en años posteriores.
Las manifestaciones tardías clásicas se producen en los niños no tratados con afectación del SNC, hueso, dientes, ojos y piel. Son de muy rara observación en la actualidad.
4.d TRATAMIENTO EN EL RN
Comentario
Tratamiento no adecuado: tratamiento no penicilínico o tratamiento penicilínico no finalizado 1 mes antes del parto.
Caso confirmado o presuntivo (según edad al diagnóstico. Incluye madre tratada con alternativa terapéutica que no sea penicilina)
Edad < 7 días Penicilina G cristalina 100.000 U/kg/día vía IV en 2 dosis por 10 días.
Edad 7-28 días Penicilina G cristalina 150.000 U/kg/día vía IV en 3 dosis por 10 días.
Edad > 28 días Penicilina G cristalina 200.000-300.000 U/kg/día vía IV en 4 dosis por 10 días.
4.e Tratamiento de la Sífilis congénita de diagnóstico tardío y/o retratamiento
En niños se recomienda penicilina G acuosa 200.000-300.000 U/kg/día (50.000 U/kg cada 4 a 6 horas) por 10-14 días (dosis máxima 24 millones U). Algunos autores sugieren indicar a continuación 1 dosis de penicilina G benzatínica.
Varias horas después del tratamiento de las primeras etapas de la sífilis, algunos individuos pueden sufrir una reacción febril llamada reacción Jarish-Herxheimer. Se cree que esto lo provoca la liberación en la circulación del material de las espiroquetas muertas o que están muriendo. Los síntomas de esta reacción incluyen:
Fiebre
Escalofríos
Dolor de cabeza
Náuseas
Sensación de indisposición general (malestar general)
Dolores articulares (artralgia) generalizados
Dolores musculares (mialgia) generalizados
Estos síntomas por lo general desaparecen en 24 horas.
Los exámenes de sangre periódicos para el seguimiento de la enfermedad se deben realizar a los 3, 6, 12 y 24 meses para asegurarse de que la infección se ha eliminado.
Los individuos con sífilis primaria o secundaria deben cuidarse con preservativo o abstenerse sexualmente hasta cuando hayan sido tratados, dado que la sífilis es extremadamente contagiosa en los estados primarios y secundarios.
4.f Estudio de seguimiento
Deberá realizarse un correcto seguimiento de la embarazada y del niño para verificar una adecuada respuesta terapéutica. Se realizará el seguimiento clínico y serológico al mes, 2, 4, 6 y 12 meses postratamiento, solicitándose pruebas no treponémicas. Una disminución sostenida en el título de estas pruebas es indicador de una adecuada respuesta terapéutica. Un repunte en los títulos (4 veces su valor original) es indicación de nuevo tratamiento, previa evaluación del compromiso del SNC y descartar infección HIV. En los pacientes con sífilis congénita, esta prueba se negativizará a los 12-18 meses postratamiento.
En general, las pruebas treponémicas se mantendrán positivas.
En los lactantes no infectados que presenten serología reactiva al nacimiento, por pasaje de anticuerpos maternos, los títulos de anticuerpos detectados por pruebas treponémicas y no treponémicas deben disminuir hacia los 3 meses y ser negativos a los 7 meses de edad.
En los neonatos con compromiso clínico y citoquímico del SNC deberá realizarse el estudio del LCR a los 6 meses postratamiento. Hallazgos anormales justificarán un retratamiento.
Otros estudios incluirán valoración auditiva y visual a los 6 y 12 meses.
5. Medidas de control
A nivel individual:
Todos los contactos sexuales recientes de una persona con sífilis adquirida deben ser estudiados mediante pruebas no treponémicas e indicarse tratamiento adecuado.
Uso de preservativo hasta completar el tratamiento y desaparición de las lesiones. Investigación de los contactos sexuales.
Investigación de los hijos en caso de madre con sífilis.
Investigación de todos los miembros inmediatos de la familia (padre, madre, hermanos) en caso de sífilis congénita.
A nivel comunitario:
Educación sexual en las escuelas.
Control de las ETS y educación sexual en los trabajadores sexuales.
Enseñanza y promoción de métodos de prevención (preservativos, etc.) a través de todos los medios de comunicación.
Provisión de servicios de diagnóstico y tratamiento tempranos.
Control prenatal de acuerdo a las normas, incluyendo estudios serológicos para prevenir la sífilis congénita como mínimo en la primera consulta (primer trimestre), tercer trimestre y en el preparto si la última serología fue realizada más allá de un mes de la fecha de parto.
ANEXO 1

(*) si no se puede hacer FTA o MHATP, tratar
(**) si la embarazada tiene lesiones visibles hacer campo oscuro, si se ven treponemas, hacer VDRL cuantitativa y tratar
(***) VDRL en el parto si no tiene VDRL previa o la del tercer trimestre tiene </= 1 mes de antigüedad.
(****) Tratamiento:
Para sífilis de menos de un año de evolución: Penicilina G Benzatínica 2.400.000 UI vía IM 2 dosis 1 vez por semana.
En caso de evolución desconocida o más de un año: 3 dosis.
Alergia a la penicilina: desensibilizar. Si no es posible:
Eritromicina: 500 mg oral, c/ 6 hs. , 15 días ( no útil para el feto)
(*****) Seguimiento: controles clínicos serológicos mensuales. Títulos que no descienden o aumentan, nuevo tratamiento.
ANEXO 2
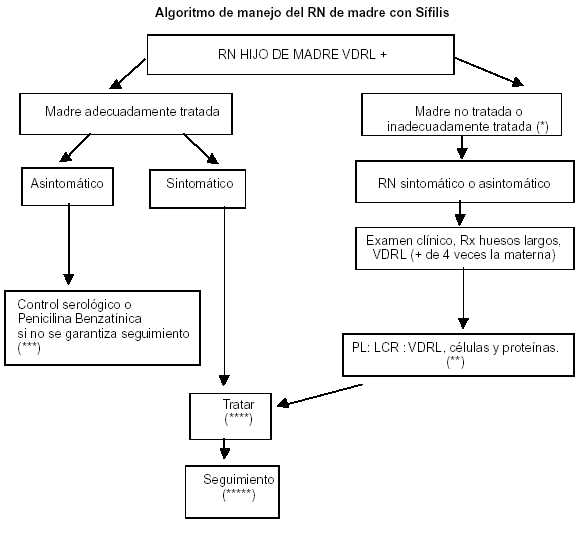
(*) Tratamiento no documentado, tratamiento no penicilínico, incompletamente tratada, tratada hace </= 1 mes antes del parto, tratada adecuadamente pero con títulos que no descendieron, o HIV+.
(**) VDRL +, células aumentadas, proteínas aumentadas: neurolúes
(***) 1 dosis
(****) Tratamiento: Penicilina G cristalina 100.000 U/kg/día IV en dos dosis, los primeros 7 días de ida y luego 150.000 U/kg/día IV, en tres dosis, hasta completar 10 a 14 días, independientemente de neurolúes o no.
(*****) Seguimiento: clínico serológico, mensual, con VDRL cuantitativa todos los meses hasta los 3 meses, luego trimestral hasta el año. Si hubo neurolúes repetir PL al 6to. mes. Si los títulos están estables o no disminuyen repetir tratamiento.
ANEXO 3
Alergia a la Penicilina: Las reacciones anafilácticas a la penicilina son muy poco frecuentes representando un 0,2 % cada 10.000 tratamientos con una mortalidad de 0,001 % en 100.000 casos (Alergia mayor. Los individuos con antecedentes de una reacción anterior a la penicilina tienen un riesgo de cuatro a seis veces mayor de sufrir reacciones posteriores que aquellos pacientes sin historia previa. Sin embargo las reacciones más severas y fatales se producen en quienes no han sufrido nunca una reacción alérgica.
PRUEBAS CUTANEAS: Estas pruebas deberían estar limitadas a los pacientes con historia previa de alergia a la penicilina y nunca se deben realizar en los pacientes que presenten antecedentes de dermatitis exfoliativa o Síndrome de Steven Johnson o de Lyell ya que constituyen contraindicaciones absolutas para la administración de penicilina. Varios estudios demuestran que estas pruebas fueron positivas en sólo 7 al 35% de las personas que referían alergia previa, lo cual demuestra que entre el 65 al 93% de los pacientes que refieren alergia a la penicilina pueden ser tratados con esta droga o sus derivados.
Alrededor de un 1 % de los pacientes con reacciones cutáneas positivas pueden presentar reacciones sistémicas que usualmente son leves pero pueden llegar a ser severas. En consecuencia las pruebas cutáneas deben ser realizadas en presencia de un médico y con acceso inmediato a las medicaciones y equipo necesario para tratar una anafilaxia.
(Adrenalina) Los antihistamínicos, antidepresivos tricíclicos y fármacos adrenérgicos deben ser suspendidos por lo menos 24 hs. antes ya que pueden inhibir las pruebas cutáneas.
DESENSIBILIZACION A LA PENICILINA
Este procedimiento se encuentra indicado en todas aquellas circunstancias en las cuales no sea posible la utilización de otros agentes que sustituyan a la penicilina como en el caso de neurosífilis o sífilis durante el embarazo.
Debe realizarse en sala de terapia intensiva. Debe colocarse un catéter intravenoso, realizarse un ECG de base y una espirometría e instituirse un monitoreo ECG continuo. No se recomienda la premedicación con antihistamínicos o esteroides ya que estos fármacos no resultan efectivos para suprimir las reacciones adversas severas y pueden enmascarar signos tempranos de reactividad que de ser advertidos permiten la modificación del protocolo.
Se ha sugerido que la desensibilización oral es más segura que la parenteral. Se describen a continuación ambos modelos.
Cuadro Nş 1: Protocolo de desensibilización oral
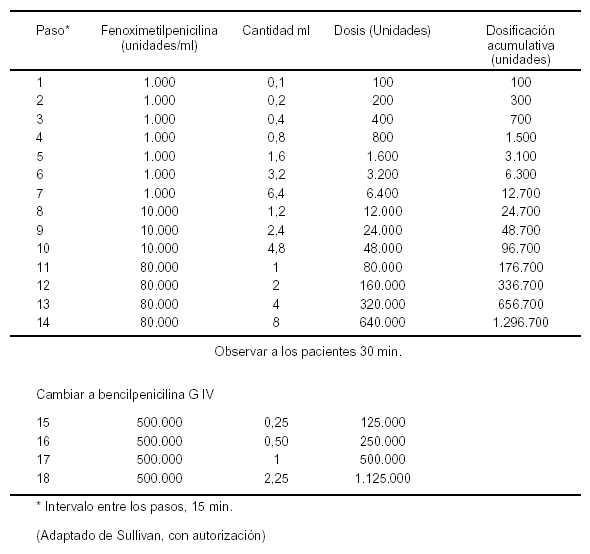
Cuadro Nş 2: Protocolo de desensibilización parental: esquema típico
