

Ministerio de Salud
SALUD PUBLICA
Resolución 386/2004
Apruébase el Manual de Procedimientos para el Nivel Gerencial y Profesional sobre Leshmaniosis e incorpórase el mismo al Programa Nacional de Garantía de Calidad de la Atención Médica. Derógase la Resolución Nş 898/2002.
Bs. As., 5/5/2004
VISTO el Expediente Nş 2002-10205/02-8 del registro del Ministerio de Salud, y
CONSIDERANDO:
Que las políticas tienen por objetivo primero y prioritario asegurar el acceso de todos los habitantes de la Nación a los Servicios de Salud, entendiendo por tales al conjunto de los recursos y acciones de carácter promocional, preventivo, asistencial y de rehabilitación, sean éstos de carácter público estatal, no estatal o privados; con fuerte énfasis en el primer nivel de atención.
Que en el marco de las políticas del Ministerio de Salud de la Nación se desarrolla el PROGRAMA NACIONAL DE GARANTIA DE CALIDAD DE LA ATENCION MEDICA, en el cual se agrupan un conjunto de acciones destinadas a asegurar la calidad de las prestaciones en dichos Servicios.
Que entre dichas acciones se encuentran la elaboración de guías de diagnóstico, tratamiento y procedimientos de patologías y normas de organización y funcionamiento de los Servicios de Salud.
Que las citadas guías, manuales y normas se elaboran con la participación de Entidades Académicas, Universitarias y Científicas de profesionales asegurando de esa forma la participación de todas las áreas involucradas en el Sector Salud.
Que por Resolución Nş 898/02 se aprobó e incorporó al PROGRAMA NACIONAL DE GARANTIA DE CALIDAD DE LA ATENCION MEDICA, el MANUAL DE PROCEDIMIENTOS DE NIVEL GERENCIAL Y PROFESIONAL SOBRE LESHMANIOSIS.
Que el citado Manual fue consensuado con los Referentes Nacionales y Provinciales en la temática.
Que los citados referentes pertenecen a las siguientes entidades, ADMINISTRACION NACIONAL DE LABORATORIOS E INSTITUTOS DE SALUD (ANLIS) a través del CENTRO NACIONAL DE DIAGNOSTICO E INVESTIGACION DE ENDEMOEPIDEMIAS (CeNDIE) y el INSTITUTO NACIONAL DE PARASITOLOGIA "DR. MARIO FATALA CHABEN", la DIRECCION DE EPIDEMIOLOGIA MINISTERIO DE SALUD, la COORDINACION NACIONAL DE CONTROL DE VECTORES, CENTRO DE CHAGAS SANTIAGO DEL ESTERO, DEPARTAMENTO DE BIOQUIMICA MINISTERIO DE DESARROLLO HUMANO DE FORMOSA, DIRECCION DE LABORATORIOS MINISTERIO DE SALUD PUBLICA DE CHACO, HOSPITAL DE PUERTO ESPERANZA MINISTERIO DE SALUD DE MISIONES, Direcciones de Epidemiología de las Provincias Endémicas PROVINCIA DE JUJUY, HOSPITAL MUNICIPAL F. J. MUÑIZ GOBIERNO DE LA CIUDAD AUTONOMA DE BUENOS AIRES, PROGRAMA NACIONAL DE LEPRA, HOSPITAL SAN VICENTE DE PAUL ORAN PROVINCIA DE SALTA, UNIVERSIDAD NACIONAL DEL NORDESTE.
Que el Manual aprobado fue observado por no cumplir con lo normado por la Ley Nş 25.649 sobre "Promoción de la Utilización de Medicamentos por su Nombre Genérico" y por lo tanto amerita su corrección, teniendo en consideración la mencionada normativa.
Que la DIRECCION DE CALIDAD EN SERVICIOS DE SALUD, DIRECCION NACIONAL DE POLITICAS DE RECURSOS HUMANOS EN SALUD, SUBSECRETARIA DE POLITICAS, REGULACION Y FISCALIZACION, COORDINADORA GENERAL DEL PROGRAMA NACIONAL DE GARANTIA DE CALIDAD DE LA ATENCION MEDICA y la SECRETARIA DE POLITICAS, REGULACION Y RELACIONES SANITARIAS han tomado la intervención de su competencia y avalan su incorporación al PROGRAMA NACIONAL DE GARANTIA DE CALIDAD DE LA ATENCION MEDICA.
Que la DIRECCION GENERAL DE ASUNTOS JURIDICOS ha tomado la intervención de su competencia.
Que la presente medida se adopta en uso de las atribuciones contenidas por la "Ley de Ministerios T.O. 1992" modificada por Ley Nş 25.233.
Por ello:
EL MINISTRO DE SALUD
RESUELVE:
Artículo 1ş Derógase la Resolución Ministerial Nş 898/02.
Art. 2ş Apruébase el MANUAL DE PROCEDIMIENTOS PARA EL NIVEL GERENCIAL Y PROFESIONAL SOBRE LESHMANIOSIS, que como Anexo forma parte integrante de la presente Resolución.
Art. 3ş Incorpórase el MANUAL DE PROCEDIMIENTOS PARA EL NIVEL GERENCIAL Y PROFESIONAL SOBRE LESHMANIOSIS, que se aprueba en el artículo precedente, al PROGRAMA NACIONAL DE GARANTIA DE CALIDAD DE LA ATENCION MEDICA.
Art. 4ş Difúndase a través de la Coordinación General del Programa el citado manual, a fin de asegurar el máximo conocimiento y aplicación del mismo en el marco de dicho Programa Nacional referido en el artículo 3ş precedente.
Art. 5ş Comuníquese, publíquese, dése a la Dirección Nacional del Registro Oficial y archívese. Ginés M. González García.
ANEXO
MANUAL DE PROCEDIMIENTOS
NIVEL GERENCIAL Y PROFESIONAL
PROGRAMA NACIONAL DE LEISHMANIOSIS
INTRODUCCION
Las leishmaniosis son un importante problema de salud pública debido a su magnitud, impacto y brotes epidémicos. En América se conocen dos formas clínicas de leishmaniosis, la tegumentaria y la visceral, que son transmitidas por mosquitos Phlebotominae, muy pequeños, y producidas por diferentes especies del parásito tripanosomatídeo Leishmania. En Argentina la leishmaniosis tegumentaria es endémica, una forma de leishmaniosis que presenta manifestación cutánea en la primoinfección y lesión mucosa en aproximadamente el 20% de los casos cutáneos no tratados.
La leishmaniosis cutánea y mucocutánea es una enfermedad endémica en 72 países del mundo y se calcula que anualmente se producen 1.500.000 casos nuevos. Se presenta de varias formas clínicas, algunas difíciles de tratar y otras desfigurantes. Primariamente es una zoonosis, con reservorios mamíferos, cuyas especies no se han confirmado aún para Argentina. Los fenómenos climáticos inusuales y los cambios ambientales relacionados con migraciones a áreas boscosas y rurales, o desde ellas a zonas periurbanas boscosas se vinculan con la aparición de brotes epidémicos. Las grandes epidemias de esta forma de leishmaniosis americana generalmente se relacionan con la zona o el trabajo de deforestación, modificaciones en el medio o actividades relacionadas a zonas de vegetación arbórea densa como pesca, explotación de petróleo, etc.
La leishmaniosis visceral es una enfermedad endémica en 61 países del mundo y se calcula que anualmente se producen 500.000 casos nuevos. Es la forma más grave de la leishmaniosis, ya que si no se trata lleva a la muerte. Hasta la actualidad, en nuestro país, sólo se describieron algunos pocos casos clínicos sin haberse aislado el parásito responsable de esta forma clínica.
Es necesario determinar el impacto de estas enfermedades para poder controlarlas y detectar epidemias oportunamente.
Leishmaniosis cutánea:
Enfermedad polimorfa de la piel y las membranas mucosas causada por varios protozoarios pertenecientes a especies del género Leishmania, parásitos intracelulares obligados en humanos y otros huéspedes. Se transmiten por la picadura de un flebótomo adulto hembra.
En su inicio aparece una pápula que se agranda y transforma en una úlcera indolora. Esta puede ser una lesión única o múltiple; puede cicatrizar sin tratamiento en término de semanas o meses o persistir un año o más.
Las formas cutáneas pueden presentarse como leishmaniosis cutánea localizada, o difusa, siendo esta última, no registrada en la Argentina hasta hoy. En las formas localizadas la lesión se caracteriza como una úlcera de bordes elevados, en general indolora, de fondo granuloso que puede o no tener un exudado en su fondo. La leishmaniosis mucocutánea, generalmente concomitante, por contigüidad cutánea o secundaria por metástasis de lesiones cutáneas, surge meses o años después de las lesiones de piel. Es la manifestación más grave porque produce daños en los tejidos que desfiguran y mutilan la cara. Afecta principalmente las cavidades nasales, luego la faringe, laringe y la cavidad bucal. Los pacientes no tratados usualmente fallecen por sobreinfección de vías respiratorias. Ninguna de las formas genera inmunidad y puede presentarse infección subclínica o asintomática.
Leishmaniosis visceral:
Se caracteriza por fiebre de larga duración, que tiene comienzo agudo frecuente en sujetos no residentes en áreas endémicas, o progresivo, hepatoesplenomegalia, linfadenopatía, anemia, leucopenia, trombocitopenia, anorexia, pérdida de peso, caquexia y debilidad progresiva. Sin tratamiento este cuadro lleva a la muerte en 1 ó 2 años luego de la aparición de los síntomas.
Agente etiológico:
Diferentes subgéneros y especies de Leishmania, que se relacionan con áreas geográficas determinadas. En América, las especies más comunes son L. braziliensis, L. mexicana, L. chagasi (responsable de la leishmaniosis visceral). En Argentina la especie habitualmente encontrada es L. braziliensis perteneciente al subgenero Viannia agente de la leishmaniosis cutánea - mucocutánea.
Vector:
Insectos dípteros, en América del género Lutzomyia. Los estadíos larvales viven en tierra alimentándose de detritos orgánicos. Los adultos, de 2 a 4 mm de largo, se alimentan de jugos vegetales y las hembras, para la producción de huevos, ingieren suplementariamente sangre. Los adultos durante el día reposan en áreas cubiertas de vegetación y durante la noche vuelan buscando fuentes de alimento, principalmente vertebrados. Para infectarse deben ingerir parásitos de un huésped infectado. En Argentina el principal flebótomo implicado como vector es Lutzomyia neivai (complejo intermedia), aunque también se le adjudica papeles en el mantenimiento del parásito a Lu. migonei y Lu. shannoni. Según los datos de la literatura, en condiciones de laboratorio (25°C, RH próxima a saturación) el ciclo de Lu. intermedia de huevo hasta la ecdisis del adulto tarda 37 días (rango 29-49), en la zona de Salta, en el verano, el ciclo se completa en 5 semanas. Además de la temperatura, se ha constatado para esta especie, que el período del ciclo de vida, el número de hembras que oviponen y el número de huevos ovipuestos varían también con otra serie de factores como la intensidad de luz y la fuente de alimento (p.e. sangre canina vs. humana, ciclo larval 50 vs. 30 días, tamaño ovipostura 22.9 vs. 51 huevos/hembra, siendo el ciclo aún más corto y la ovipostura mayor con gallinas y hamsters).
Modo de Transmisión:
Las leishmaniosis cutánea y visceral se contraen a través de la picadura de la especie de flebótomo, que es el vector primario o secundario en determinada área geográfica. Los parásitos se desarrollan y multiplican en el intestino del flebótomo y en un plazo de 8 a 20 días, según las condiciones de temperatura y el sistema huésped-vector de que se trate, surgen parásitos infectantes que ingresan por el sitio de la picadura.
La picadura en estado de vigilia suele ser percibida dejando una mancha rosada, de bordes netos, sin induración. En caso de una picadura infectante, la pápula suele aparecer en el sitio de la picadura a partir de los 15 días.
Reservorio:
Variable según la localidad y la especie de Leishmania; los huéspedes más comunes son los roedores salvajes, edentados (perezosos), marsupiales y carnívoros (Canidae), en muchas zonas como en la Argentina, se desconocen los reservorios, siendo el hombre, cánidos y equinos, según las evidencias hasta el momento, huéspedes accidentales con manifestación clínica.
Período de Incubación:
Para la leishmaniosis cutánea, en promedio es 1 mes, pudiendo ser tan corto como 2 semanas o tan largo como 6 a 12 meses.
Para la leishmaniosis visceral, variable entre de 10 días a 24 meses, con una media de 2 a 4 meses pudiendo extenderse hasta varios años.
Período de Transmisibilidad:
En el caso de reservorios comprobados con manifestasión clínica cutánea la capacidad infectante persiste para los flebótomos mientras haya parásitos en las lesiones, las que sin tratar persisten de unos meses a 2 años.
En el caso de los reservorios típicos, como en las leishmaniosis cutáneas americanas en que se han identificado, los animales infectados usualmente son asintomáticos, y presentan macrófagos infectantes para el vector sin solución de continuidad en el tiempo ni el área del cuerpo donadora de parásitos.
En el caso de la leishmania visceral, la capacidad infectante persiste para los flebótomos inclusive después que los pacientes se restablecieron clínicamente, ya que los insectos pueden infectarse mientras haya parásitos circulantes en la sangre o en la piel del mamífero reservorio.
Distribución:
Es de distribución mundial. En el continente Americano, puede observarse desde el sur de los Estados Unidos y hasta el norte de Argentina. En nuestro país el área endémica abarca regiones en provincias de Salta, Jujuy, Tucumán, Santiago del Estero, Chaco, Catamarca, Corrientes, Misiones y Formosa. La leishmaniosis visceral es una enfermedad endémica en otros paises de América del Sur (Brasil, etc). En Argentina actualmente no se notifican casos de esta forma clínica desde la década de 1970.
PROGRAMA NACIONAL DE LEISHMANIOSIS
MINISTERIO DE SALUD DE LA NACION
SECRETARIA DE SALUD
Resolución Secretaría Programas de Salud de la Nación Nş36/99
JUSTIFICACION
La leishmaniosis es una enfermedad re-emergente, con más de 12 millones de casos humanos en el mundo. En las últimas dos décadas se han producido brotes epidémicos en más de 80 países. La incidencia en la Argentina en 1980 fue de 87 casos/año, notificándose 1243 casos en todo el país durante 1998. Las perspectivas de deforestación y cambio climático hacen preveer una futura multiplicación o intensificación de los focos en el área endémica de nuestro país, que comprende las provincias de Salta, Jujuy, Tucumán, Catamarca, Formosa, Chaco, Santiago del Estero, Misiones y Corrientes.
El agente etiológico aislado mayormente hasta el momento, en Argentina, pertenece a la especie Leishmania (V.) braziliensis o sus variantes, responsable de las manifestaciones clínicas cutáneas o mucocutáneas mutilantes. A pesar del enorme impacto sanitario de esta leishmaniosis, aún no se cuenta con una herramienta inmunoprofiláctica ni de control vectorial de eficacia comprobada para la leishmaniosis tegumentaria presente en Argentina. La única recomendación estandarizada por el Organización Mundial de la Salud para el control de la leishmaniosis mucocutánea en las Americas es el diagnóstico precoz de los pacientes y su tratamiento oportuno.
Sin embargo, las investigaciones realizadas hasta el momento por la ANLIS "Dr. Carlos G. Malbrán"- Dirección de Epidemiología de la Nación, permiten diseñar estrategias experimentales, que incluyen el control vectorial, para aplicar en las provincias de Misiones y Salta, en los principales focos de 1998.
El Ministerio de Salud de la Nación, por intermedio de sus pares provinciales, suministra la medicación para la terapéutica específica de los casos denunciados. A pesar de ello, no contar con un Programa Nacional de Leishmaniosis ha implicado que, en ocasiones:
1) Se diagnostique sin control de calidad, aún con resultados que contradicen la experiencia general.
2) Se realicen tratamientos a pacientes que no concuerdan con el esquema terapéutico internacional o se instrumenten tratamientos experimentales sin diseño apropiado.
3) Se implementen estrategias de control vectorial, de reservorios o de cambio de comportamiento sobre observaciones poco rigurosas, confusiones bibliográficas, o aproximaciones "pragmáticas" no controladas.
4) La enfermedad tenga baja prioridad en las estructuras, actividades y currícula de salud.
Un Programa Nacional de Leishmaniosis, consensuado entre quienes tienen más experiencia en el tema, permitirá una mayor eficiencia en el uso de los recursos disponibles al:
1) Contar con una estructura preparada para un incremento previsible en la casuística.
2) Unificar y estandarizar las normas.
3) Determinar procedimientos ante brotes epidémicos.
4) Capacitar recursos humanos locales.
5) Contar con diagnósticos, tratamientos y estadísticas confiables.
6) Instrumentar vigilancia entomológica continua en puntos críticos.
7) Realizar una transferencia rápida de estrategias e instrumentos de control, una vez validados experimentalmente
ACTIVIDADES Y RESPONSABLES
1) VIGILANCIA CONTINUA, DETECCION TEMPRANA DE SOSPECHOSOS Y DERIVACION: Sistema Asistencial Local, Atención Primaria de la Salud (APS), Cuerpo Médico y Farmacéutico locales, referentes locales capacitados que pueden derivar pacientes hacia el sistema de salud. Red Nacional de Investigación y Vigilancia en Vectores y Reservorios (RIVVR), según protocolos ad hoc.
2) DIAGNOSTICO CLINICO Y EPIDEMIOLOGICO: Sistema asistencial local con control de calidad y fichas estandarizadas.
3) DIAGNOSTICO DE LABORATORIO: Sistema local (examen directo) con control de calidad. Referentes nacionales o provinciales para asesoramiento y exámenes complementarios (cultivo in vivo, in vitro, PCR), si fueran necesarios.
4) TRATAMIENTO: Sistema asistencial local con apoyo de APS. La droga terapéutica es suministrada por la Dirección de Epidemiología de la Nación por intermedio de sus pares provinciales, para su uso según las normas estandarizadas. Asesoramiento por referentes nacionales o provinciales (efectos laterales, seguimiento terapéutico y post-terapéutico, resistencia).
5) CONTROL DE CALIDAD: Referentes provinciales y nacionales para diagnóstico clínico, de laboratorio y tratamiento.
6) CONSOLIDACION INFORMACION (mantenimiento de red activa). Dirección de Epidemiología de la Nación y Direcciones Provinciales
7) PROVISION DE MEDICAMENTO (supervisión de programación y utilización) Dirección de Epidemiología de la Nación y Direcciones Provinciales.
8) INVESTIGACION DE FOCO. CAPACITACION DE RECURSOS HUMANOS ESTRATEGIAS DE COMUNICACION. ENSAYOS EXPERIMENTALES DE CONTROL Y TRANSFERENCIA: Equipo de investigación en Leishmaniosis CeNDIE-ANLIS. En cada jurisdicción con transmisión comprobada de leishmaniosis se capacita a un grupo de profesionales y técnicos a través de talleres y manuales, para la implementación de las diferentes actividades normatizadas.
9) INSTRUMENTACION DE PROGRAMAS DE CONTROL: Todos los responsables, y la comunidad, representantes comunitarios, agentes municipalidades, Control de Vectores, según programas conjuntos ad hoc.
10) COMUNICACION A LA COMUNIDAD: Todos los responsables.
11) DESARROLLO, VALIDACION Y TRANSFERENCIA DE MANUALES OPERATIVOS: Equipo de investigación en Leishmaniosis CeNDIE-ANLIS.
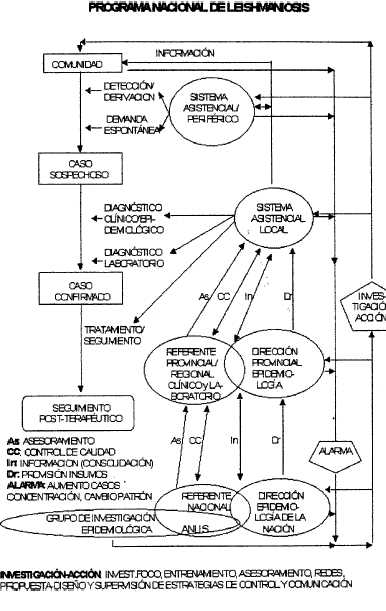
PREVENCION Y CONTROL
La Organización Mundial de la Salud, para las especies de Leishmania y situación de transmisión de nuestro país, recomienda como única medida de vigilancia y control el diagnóstico temprano y tratamiento oportuno de los casos confirmados.
Hay recomendaciones generales de protección a nivel individual y comunitario que se pueden aplicar:
Nivel Individual:
Protección personal: Evitar exponerse en horas vespertinas y nocturnas en los sitios de alta transmisión. Los vectores de leishmaniosis no "pican" a través de ningún tejido, por más delgado que sea, por lo que en situaciones espacio-temporales de riesgo se recomienda cubrir con ropa la mayor superficie posible, especialmente brazos, piernas, cuello. Los repelentes pueden ser efectivos, pero la protección que ofrecen es de muy corta duración en ambientes subtropicales, en la época cálida, por lo que hay que colocárselos hasta 6 u 8 veces por día.
Nivel comunitario:
* Información, educación y comunicación a la población sobre la existencia de leishmaniasis y el vector, modo de transmisión y los métodos de prevención mencionados arriba.
* Identificados los sitios y horas de mayor transmisión: prohibir o reglamentar las actividades recreacionales en dichos sitios.
* Contribuir a la detección de casos sospechosos mediante difusión y búsqueda activa.
* Coordinar con compañías privadas las actividades laborales de riesgo.
* Programar las actividades comunales (desmalezamiento, canalización, etc.) a fin de evitar realizarlas durante las épocas de mayor transmisión.
* Mantener el terreno alrededor de la vivienda libre de malezas y corrales.
En los últimos años se han desarrollado diversas estrategias experimentales de control de bajo impacto ambiental (Rev. Arg. Med. 1999, Vol 1(5):346-354; Rev. Soc. Ent. Arg. 1999, Vol 58 (1-2): 269- 275), aunque debe destacarse que éstas sólo se pueden aplicar luego de una investigación rigurosa epidemiológica y entomológica de cada foco, y aplicando un diseño de investigación-evaluación de impacto controlado y estadísticamente confiable.
Medidas de control de reservorios:
No existen reservorios comprobados de leishmaniosis cutánea en los focos de nuestro país. Las indicaciones sobre manejo o eliminación de perros corresponden a leishmaniosis visceral y bajo ninguna circunstancia se recomiendan en la leishmaniosis cutánea-mucocutánea pues podrían intensificar el contacto de vectores infectados por reservorios silvestres con el hombre, aumentando la incidencia. Es recomendable mantener el saneamiento básico alrededor de las viviendas, para evitar el acercamiento de animales silvestres. La droga específica distribuida por el Ministerio de Salud de la Nación es para usar en los casos humanos, no debe derivarse para el tratamiento de animales domésticos.
|
El Programa Nacional de Leishmaniosis en Argentina no recomienda ninguna acción contra posibles reservorios hasta que se obtengan más datos provenientes de investigaciones específicas |
Medidas de control de vector:
No existen antecedentes de ensayos controlados que hayan demostrado la eficacia de acciones contra el vector en situaciones de transmisión de L. (V.) braziliensis en América. Existe una amplia experiencia en control de vectores y reservorios de Europa, Africa y Asia, que no son extrapolables a las características de la leishmaniosis en nuestro país.
Un rociado basado en aproximaciones "empíricas" puede resultar en un desperdicio de insecticida en el mejor de los casos, en una contribución al desarrollo de resistencia, o en un aumento de la incidencia en humanos. Este último punto, que se debe tener especialmente en cuenta, se debe a que el insecticida puede movilizar, mediante dosis subletales, a poblaciones de vectores de bosques cercanos a poblaciones humanas, que de otra forma no se hubieran puesto en contacto con ellas.
En la actualidad se encuentran en desarrollo ensayos experimentales controlados de acciones contra el vector. Una vez que se conozcan y analicen los resultados obtenidos mediante estos ensayos, incluido el impacto epidemiológico y el análisis de costos, si estos resultados son exitosos, se transferirán en una futura edición de este manual, indicando las situaciones de aplicación.
|
El Programa Nacional de Leishmaniosis desaconseja acciones contra el vector, hasta tanto se obtengan resultados de eficacia comprobada según ensayos experimentales con diseños controlados. |
VIGILANCIA
|
La vigilancia es una actividad continua, esencial para el diagnóstico precoz y el tratamiento oportuno. Para una vigilancia efectiva es imprescindible integrar a los niveles locales con participación comunitaria a través de búsqueda activa en las áreas de foco, acciones de búsqueda e interrogatorio a pobladores por los agentes de sistema periférico de salud, y derivación adecuada de la demanda espontánea en los servicios de salud local. Cuando existe coinfección por leishmania y VIH, se recomienda la vigilancia centinela por hospitales, laboratorios o ambos. Ante sospecha de leishmaniosis en áreas sin antecedentes de transmisión proceder como se indica en el anexo 1. |
La dimensión de la enfermedad puede subestimarse cuando los casos que se notifican provienen sólo de la detección pasiva. En las áreas de riesgo puede haber gran dispersión de focos, con población de escasa o poca accesibilidad a los servicios de salud, falta de laboratorios para el diagnóstico y disponibilidad en el suministro de medicamentos de primera línea para el tratamiento. Por ello, la detección precoz de pacientes de quienes se sospecha que padecen leishmaniosis es de fundamental importancia porque:
a) Facilita el diagnóstico.
b) La respuesta terapéutica es mejor cuando el paciente es tratado precozmente.
c) De esta forma disminuiría la posibilidad de complicaciones mucosas tiempo después.
El diagnóstico definitivo de la leishmaniosis se realiza demostrando la presencia de Leishmania, ya sea en el examen directo (frotis), visualizando los amastigotes en cortes histopatológicos o cultivando el parásito a partir del material de la lesión
|
A los fines de la vigilancia, como a los de la prevención, diagnóstico, control y tratamiento los integrantes del Programa deben fortalecer y estimular los siguientes puntos: 1) Capacitación de recursos locales. 2) Notificación al SINAVE (obligatoria por Ley) 3) Diagnóstico descentralizado y local con control de calidad 4) Colaboración intersectorial e intergerencial 5) Incorporación de ONGs y estrategias de participación comunitaria para las medidas de prevención, vigilancia y control. Investigaciones de foco mediante diseños científicos, que permitan resultados confiables. |
DIAGNOSTICO CLINICO
DETECCION TEMPRANA Y DERIVACION
Se han desarrollado algunos criterios que pueden ayudar a evaluar si una lesión sospechosa es debida a leishmaniosis o a otra causa. Estos criterios pueden ser utilizados para detección temprana y derivación a centros asistenciales por personal periférico (Enfermeras en postas sanitarias, agentes APS, ONGs, maestros, etc.) o como de orientación diagnóstica.
Cuando el paciente presenta lesiones activas y cicatrices, es útil determinar la etiología para iniciar el tratamiento si aún hay actividad, o para revisar periódicamente las mucosas de estos pacientes si hubo cicatrización espontánea.
Criterios para lesiones activas cutáneas
1. La lesión no fue causada por traumatismo.
2. Lleva más de dos semanas sin curar.
3. Es una úlcera redonda u ovalada.
4. Tiene los bordes elevados.
5. Es un nódulo o una verruga.
6. Hay lesiones satélites (pápulas, nódulos o úlcera)
7. Hay adenopatía regional.
* Típica: 5 o más criterios.
* Sospechosa: 3 ó 4 criterios.
* Atípica: 2 ó 1 criterios.
Descripción de úlcera:
Ulcera con bordes elevados y lecho seropurulento, rodeado por su infiltrado subdérmico, pudiendo también, estar cubierta por una costra de fondo sanguinolento. Puede estar acompañada de infarto ganglionar periférico, este complejo lesional primario puede curar con o sin medicación. La cura sin medicación aumentaría la probabilidad de metástasis mucosa. Las lesiones pueden ser únicas o múltiples. En casos sintomáticos, asintomáticos o subclínicos pueden aparecer lesiones leishmaniásicas postraumáticas.
Criterios para cicatrices cutáneas
1. No hay historia de traumatismo previo (quemaduras, golpes, etc.)
2. Es redondeada con bordes difusos.
3. Piel lisa.
4. Deprimida.
5. Hay cambios de pigmentación (hipo o hiperpigmentada)
* Típica: 3 o más criterios.
* Sospechosa: 2 criterios.
* Atípica: 1 criterio.
Criterios para lesiones activas mucosas
Lesión inflamatoria infiltrativa de mucosa nasal, bucofaríngea y/o laríngea, con o sin antecedentes de primoinfección cutánea.
Criterios para leishmaniosis visceral
Toda persona que proviene de un área endémica o de otra donde esté ocurriendo un brote y se presenta con:
Fiebre de más de 2 semanas de duración (sindrome febril prolongado)
Hepatomegalia
Esplenomegalia
Adenomegalia
Anemia
Pérdida de peso
Criterios epidemiológicos
Residencia o frecuencia temporal en áreas de transmisión. En la República Argentina, esta área se encuentra desde el límite norte hasta paralelo 30ş LS
NOTIFICACION
Todo caso de úlcera sospechosa o típica debe derivarse al sistema de salud local para el diagnóstico y eventual tratamiento, y notificarse al equipo de vigilancia local para el rápido inicio de la intensificación de la vigilancia (vigilancia activa). Si hay dificultad, falta de capacitación o necesidad de entrenamiento se puede solicitar a los niveles superiores del Programa Nacional. Las notificaciones de casos confirmados deben realizarse a través de la planilla C2 y L2 , sin frecuencia establecida por el SINAVE, y la ficha de notificación de caso debe ser remitida al programa específico, en forma mensual, hacia los niveles superiores del Sistema de Vigilancia Epidemiológica. Otras acciones en terreno relacionadas a saneamiento, control de vectores, veterinaria, zoonosis, áreas de medicina laboral u ocupacional deben derivarse de investigaciones realizadas en cada foco. En caso de brote comunicarse con los referentes para coordinar con el personal local la investigación específica.
Responsables
* Sistema Asistencial Local, Atención Primaria de la Salud (APS), Cuerpo Médico y Farmacéutico locales, referentes locales capacitados que pueden derivar pacientes hacia el sistema de salud. Red Nacional de Investigación y Vigilancia en Vectores y Reservorios (RIVVR), según protocolos ad hoc.
* Referente local de Vigilancia Epidemiológica; referente local del Programa de Vectores (vigilancia entomológica).
* Referente provincial de Vigilancia Epidemiológica; referente provincial del Programa de Vectores (vigilancia entomológica).
* Dirección de Epidemiología de la Nación; CeNDIE/ANLIS "Dr. Carlos G. Malbrán"
DIAGNOSTICO DE LABORATORIO Y ANATOMIA PATOLOGICA
El diagnóstico de la leishmaniosis cutánea- mucocutánea americana se puede realizar según criterios y métodos: 1) clínicos, 2) epidemiológicos, 3) parasitológicos, 4) Inmunológicos, 5) Reacción en Cadena de Polimerasa (PCR) y otras técnicas moleculares.
Los métodos de diagnóstico directo (métodos parasitológicos) se basan en la presencia de parásitos en sus formas de amastigote en la lesión y/o promastigote en los cultivos. Estos métodos constituyen la base fundamental del diagnóstico confirmatorio de la enfermedad o la infección activa.
Los métodos principales en uso son:
Frotis
Cultivo in vitro
Cultivo in vivo - inoculación de hamsters
Histopatología
Los métodos de diagnóstico indirecto (inmunológicos) se basan en la detección de la respuesta inmune celular, o humoral por anticuerpos específicos, desarrollados como consecuencia de la infección.
Los métodos principales en uso son:
Intradermo Reacción de Montenegro (Leishmanina, IDRM)
ELISA/ DOT-ELISA
Inmunofluorescencia Indirecta (IFI)
|
El examen directo de extendido (Frotis) es un método suficientemente evaluado para su aplicación en cualquier área de transmisión en Argentina (Medicina (Buenos Aires) 58: 685-691). El mismo, cuando es adecuadamente transferido, es un método simple de implementar y de gran apoyo en el diagnóstico de rutina alcanzando sensibilidad de hasta 60% en las formas cutáneas. Con los antígenos disponibles hasta el momento no es posible utilizar el diagnóstico serológico de rutina, debido a la superposición con el área endémica para Chagas y la ocurrencia de reacciones cruzadas. No se indica su utilización, para los fines programáticos de confirmación de casos. La IDRM sólo puede utilizarse como apoyo diagnóstico en situaciones específicas, como se explica más abajo. Otros métodos como el cultivo, la inoculación en hamster o el PCR, son limitados para laboratorios de mayor complejidad que funcionan para la investigación y pueden servir de referencia y complemento de servicios periféricos. |
|
Se recomienda jerarquizar el criterio diagnóstico: 1ş CLINICA 2ş EPIDEMIOLOGIA 3ş ESTUDIOS PARASITOLOGICOS 4ş INTRADERMOREACCION DE MONTENEGRO (IRM) FLUJOGRAMA EN ANEXO 2 |
DEFINICION Y CLASIFICACION DE CASO
|
DEFINICION DE CASO: ANTECEDENTE EPIDEMIOLOGICO MAS LESION TIPICA O SOSPECHOSA (Ver DETECCION TEMPRANA Y DERIVACION) |
CLASIFICACION DE CASO
Leishmaniosis cutánea-mucocutánea:
Sospechoso: toda persona que presenta lesiones cutáneas y/o mucosas conforme a lo descripto en Diagnóstico Clínico, y antecedentes epidemiológicos positivos.
Confirmado: toda persona que presenta lesiones cutáneas y/o mucosas conforme a los descripto en Diagnóstico Clínico, más antecedentes epidemiológicos, con visualización del parásito.
Leishmaniosis visceral:
Sospechoso: toda persona que proviene de un área endémica o de otra donde esté ocurriendo un brote y presenta fiebre de más de 2 semanas de duración, con o sin otras manifestaciones clínicas.
Confirmado: toda persona que presenta signos clínicos con confirmación parasitológica del diagnóstico.
NOTIFICACION
Información necesaria:
Planilla C2 y L2, datos a notificar:
ANALISIS DE DATOS E INFORMES RECOMENDADOS:
Datos de los casos:
A nivel periférico mantener los registros de pacientes individuales.
Nş de casos identificados por edad, sexo, tipos de diagnóstico, domicilio, antecedente laboral, posible actividad/sitio de riesgo
Datos agregados
Tasas de incidencia por mes/año, zona geográfica, edad, sexo y tipo de diagnóstico.
Prevalencia de punto (cuando se realiza búsqueda activa)
Mapas: incidencia por localidad, zona o área geográfica.
Otros estudios epidemiológicos recomendados
Búsqueda activa de casos en grupos o áreas de riesgo. Existe la necesidad de iniciar estudios tendientes a identificar situaciones de riesgo.
Responsables:
Sistema asistencial local con control de calidad y fichas estandarizadas.
|
LA NOTIFICACION DE LOS CASOS LA DEBE HACER, EXCLUSIVAMENTE, EL SISTEMA ASITENCIAL LOCAL, EL CUAL ES TAMBIEN RESPONSABLE DEL TRATAMIENTO Y SEGUIMIENTO DE LOS CASOS. SI EL SISTEMA LOCAL ES APOYADO POR GRUPOS DE INVESTIGACION EXTERNOS O LABORATORIOS EXTERNOS AL SISTEMA, LA NOTIFICACION SE DEBE CANALIZAR MEDIANTE LOS PROFESIONALES ASISTENCIALES LOCALES, QUE DEBEN TENER ACCESO A TODA LA INFORMACION DISPONIBLE SOBRE LOS CASOS. |
LEISHMANIOSIS VISCERAL
Sobre la base de signos clínicos es imposible diferenciar la Leishmaniasis visceral de otras causas de esplenomegalia. Los parásitos pueden ser demostrados en aspirados de bazo (98% de positividad), médula ósea (54,80%) o en linfonódulos hipertrofiados (64%). La técnica de aspiración esplénica, si bien es la de mayor sensibilidad, también implica un riesgo que debe ser evaluado.
Con el material recogido se realizan frotis, cultivo e inoculación de hamsters.
El antecedente epidemiológico de residencia en zonas de países con transmisión de leishmaniosis visceral debe ser evaluado. En 1998, se registró aumento de la incidencia en el sudeste de Brasil, y en 1999, en la Ciudad de Asunción, Paraguay, se aisló leishmaniosis visceral de perros y se registró un caso humano.
DIAGNOSTICO PARASITOLOGICO
Los métodos parasitológicos permiten determinar la presencia de los parásitos, en su forma de amastigote en la lesión, o promastigote en cultivo, y constituyen la base fundamental del diagnóstico confirmatorio de enfermedad o infección activa.
|
TODOS LOS METODOS UTILIZADOS DEBEN, INDEFECTIBLEMENTE, POSEER CONTROL DE CALIDAD EXTERNO POR LOS REFERENTES INMEDIATOS SUPERIORES |
Frotis
Se recomienda realizar un frotis con material tomado de los bordes (surco dérmico) de las lesiones cutáneas (Procedimientos y soluciones en anexo 3).
El frotis es el método confirmatorio más rápido, sensible (60%) y de fácil transferencia.
Existen métodos alternativos de toma de muestra para frotis como la micropipeta o el "bajalengua" aguzados en un extremo. Estos métodos se aceptan siempre que demuestren al menos la misma sensibilidad que los recomendados, en ensayos pareados, con diseños con muestra de tamaño significativo, lecturas externas a doble ciego, y toma de muestra por diferentes operadores.
El frotis ususalmente se tiñe con Giemsa 2% o May Grunwalds 50% - Giemsa 10%, este último destaca más los amastigotes (núcleo y Kinetoplasto) (anexo 3).
Cultivo
El material parasitario proveniente del aspirado de la lesión o de la biopsia se puede amplificar, si se disponen de las instalaciones adecuadas, por cultivo in vitro (medio de Senekjie o medio de NNN) o in vivo, por inoculación en Hamster dorado (Procedimientos y soluciones en anexo 4).
La amplificación permite un aumento de sensibilidad y el mantenimiento de cepas para posible caracterización. En este sentido se debe recordar que la caracterización sólo es necesaria en focos nuevos, o cuando hay sospecha epidemiológica, clínica o terapéutica de nuevas especies de parásito o variantes en circulación.
Histopatología
Es un método adicional, de apoyo diagnóstico en la forma cutánea e imprescindible en la forma mucosa. La experiencia general, para las leishmaniasis circulantes en la Argentina le confieren baja sensibilidad frente al frotis, siendo una técnica más invasiva (Procedimientos y soluciones en anexo 5).
Control de calidad del diagnóstico de laboratorio
Para poder contar con un sistema de diagnóstico confiable que permita diagnósticar los pacientes y tratarlos correctamente es necesario la instrumentación de un sistema de Control de Calidad del diagnóstico parasitológico. Para ello se establecerá, para cada método, un sistema de referentes. Cada laboratorio deberá enviar todos los frotis positivos y el 10% de los negativos al referente inmediato superior, y los referentes nacionales proveerán de muestras a simple ciego positivas y control, a fin de generar una evaluación externa como se determina en el Manual de Control de Calidad de diagnóstico. Cada laboratorio contará con la información de su propia evaluación, y la evaluación de todos los laboratorios del Sistema, en este último caso como puntos sin identificación, manteniendo la confidencialidad. Donde se registren problemas serán evaluados con los referentes para su mitigación o corrección.
En el caso que se utilicen métodos alternativos se deben validar previamente utilizando: 1) Ensayos de sensibilidad pareada a doble ciego con lectura por referente. 2) Ensayos de sensibilidad pareada con procedimiento realizado por diferentes operadores y a doble ciego con lectura por referente.
DIAGNOSTICO INDIRECTO INTRADERMOREACCION DE MONTENEGRO (IDRM)
Al encontrar un paciente con antecedentes epidemiológicos y lesiones sospechosas o típicas se puede utilizar leishmanina para la Intradermoreacción de Montenegro (IDRM) como apoyo al diagnóstico de la leishmaniosis. Esta prueba consiste en la aplicación intradérmica de antígenos de Montenegro o leishmanina, que se prepara a partir de promastigotes de diferentes especies de Leishmania, muertos, en una concentración final de 210 organismos por ml.
Aplicar la IDRM y si esta resulta reactiva (máculo-pápula eritematosa de 5 mm o más de diámetro) (procedimientos anexo 6) significa que el paciente estaría infectado con Leishmania, atendiendo a las siguientes limitaciones.
|
La reactividad de la IDRM traduce la respuesta de la inmunidad celular desarrollada en el individuo infectado. Esta respuesta celular permanece aún después de haber cicatrizado la lesión, con o sin tratamiento (cura espontánea). Si el paciente estuvo en contacto con el parásito pero no desarrolló lesión, también puede resultar reactiva (infección asintomática). En pacientes con breve período de evolución de lesión (1-2 meses), o en aquellos individuos con compromiso inmunológico, la IDRM puede resultar "no reactiva". |
|
Una prueba de IDRM reactiva no es diagnóstico de leishmaniosis activa, sólo indica que el paciente ha tenido contacto previo con el parásito. |
En algunas zonas endémicas del país la IDRM puede ser reactiva en pacientes sin signos clínicos (cicatriz o lesión). Esta situación puede representar hasta el 50% de los IDRM reactivas, por lo que el valor de la herramienta varía según los antecedentes epidemiológicos del paciente. La IDRM reactiva sin lesión o aún cicatriz sospechosa no tiene indicación terapéutica.
Nota
Siendo la leishmanina material biológico que se inyecta a seres humanos es imprescindible y obligatorio por Ley el requerimiento de la certificación del laboratorio productor y la aprobación del producto por la ANMAT, o por un ente equivalente de otro país registrado por la ANMAT.
A fin de obtener resultados comparables, se aconseja a su vez que el Programa comience a utilizar leishmanina de una única o pocas fuentes, o en su defecto realizar pruebas de sensibilidad de aplicación pareada en una muestra significativa.
TRATAMIENTO Y SEGUIMIENTO
TRATAMIENTO
El tratamiento de la leishmaniosis en Argentina está normatizado con el esquema terapéutico sugerido por la Organización Mundial de la Salud. Las drogas de primera línea son, los antimoniales pentavalentes, Antimoniato de Meglumina o Estibogluconato de Sodio, exclusivamente en las dosis y formas de administración recomendadas. Como drogas alternativas están la Anfotericina B y la Pentamidina.
Otras drogas como allopurinol y ketoconazol son experimentales y no han mostrado ser eficaces in vivo. La combinación de las drogas de uso recomendado junto a inmunomoduladores así como el uso de dosis o esquemas modificados a los recomendados es también experimental y su uso está limitado a diseños de investigación rigurosos con seguimiento de cohortes a más de 20 años (posibilidad de metástasis mucosas).
La leishmaniosis mucocutánea es una de las más difíciles de curar. Cuando la lesión está asociada a infecciones bacterianas o micóticas deben tratarse estas antes de iniciar el tratamiento de leishmaniosis.
ANTIMONIALES PENTAVALENTES
Administración: intramuscular profunda.
Dosis: 20 mg de Sb5+/kg/día hasta 850 mg/día, recomendado en dos aplicaciones diarias.
El Antimoniato de Meglumina se distribuye en ampollas de 5 ml con 1,5 gr de sal, conteniendo 85 mg/ml de Sb5+, por lo que la dosis para casos con 40 kg o más de peso es de 2 ampollas/día y en casos con menos pesos la proporción correspondiente. El Estibogluconato de Sodio se distribuye en 100ml de solución de 100mg/ml de Sb5+ por lo que la dosis es de 2 ml/kg/día y la dosis máxima de 8.5 ml.
Esquema: 3 semanas (hasta 3 o 4 días después de la cura clínica) en la forma cutánea y 4 semanas en la forma mucosa.
En caso de respuesta insatisfactoria consultar al referente del área.
Efectos secundarios: El tratamiento suele ser bien tolerado o presentarse efectos adversos leves como fiebre, tos, artromialgias, rash, dolor en el sitio de infección. Si aparecieran efectos adversos serios (principalmente hepato y cardiotoxicidad y lesiones renales) es prudente interrumpir temporariamente el tratamiento.
Proveedor: en Argentina esta medicación es suministrada por el estado nacional que la distribuye a las diferentes provincias endémicas.
DROGAS DE SEGUNDA LINEA
ANFOTERICINA B
Administración: perfusión endovenosa.
Dosis: se comienza con 0.1mg/kg/día hasta llegar a 1 mg/kg/día.
Esquema: perfusiones de 8 horas/día todos los días o cada dos días. La duración es función del resultado terapéutico, en general es necesario 1 a 3 g.
Efectos secundarios: tolerancia local y sistémica baja, con fiebre, tromboflebitis e insuficiencia renal.
SEGUIMIENTO
No hay un criterio absoluto de cura debido a la dificultad de demostrar la presencia de parásitos en el exámen parasitológico. Después de lograda la cicatrización los pacientes deben ser evaluados, si es posible de por vida, para detectar posibles reactivaciones. La evaluación implica la busqueda de lesiones cutáneas o alteraciones de las mucosa palato-nasales, faríngeo, laríngea.
Propuesta mínima de seguimiento post-terapéutico según forma clínica tratada:
Forma cutánea: al fin de tratamiento, a los 30 días y cada 6 meses durante dos años y una vez por año hasta completar 5 años.
Forma mucosa: igual a la anterior, con controles de por vida.
COMUNICACION
Difusión sobre conocimientos adecuados, prácticas y actividades individuales y colectivas, de prevención y de riesgo, mediante diferentes herramientas y estrategias de comunicación social. Se recomienda preparar material de comunicación, para ser distribuido a la comunidad a fin de incentivar las actividades de prevención. Para ello trabajar con comunicadores sociales que se expresan con terminología local.
Educación para la Salud a fin de trasmitir mensajes sobre:
a) Persistencia de casos humanos aislados y probabilidad de brotes en otras áreas: endemicidad y sitios con alta probabilidad de transmisión.
b) Actitud comunitaria e individual a seguir ante la aparición de un caso en un sitio sin antecedentes de leishmaniosis: identificación de sitio probable de infección y autorestricción de movimientos en el área crítica.
c) Medidas generales a tomar ante un programa de desmonte de monte nativo: 1) Protección individual de trabajadores, 2) dirección centrífuga con respecto a conglomerados humanos, 3) rociados simultáneos a desmonte.
d) Actividades de subsistencia o recreacionales, individuales o colectivas, de riesgo y cómo evitarlas. Identificación de microfocos de riesgo por la comunidad.
e) Conocimientos correctos y negación enfática de conceptos erróneos acerca de la leishmaniosis (tratamiento con cremas, transmisión persona a persona, hombres y perros como fuente parasitaria con el consiguiente sacrificio de perros, cría de flebótomos en aguas estancadas, etc.)
Evaluar impacto de medidas comunicacionales implementadas.
Remarcar en situación de brote
* La enfermedad no es contagiosa de persona a persona, ni se ha comprobado que el hombre sea fuente de parásitos (transmisión antroponótica).
* No se ha comprobado que el perro sea una fuente de parásitos para la leishmaniosis mucocutánea americana.
* No existe vacuna, pero existe tratamiento y el diagnóstico temprano contribuye a su resultado.
* El combate contra los insectos que la transmiten no es posible y la transmisión ocurre mayormente fuera de las casas.
* Medidas de protección personal: ropa, sitios, horarios.
(Modelo propuesto en brote 1998, Provincia de Misiones. Adaptar a las características y terminología locales, anexo 7).
Difusión de estrategia de vigilancia, control y eventualmente intervención: motivos y justificación.
Comunicación con ONGs e instituciones ambientalistas para explicar estrategia de vigilancia, control y eventualmente intervención.
ANEXO 1
ACCIONES EN CASO DE BROTES EPIDEMICOS EN AREAS SIN ANTECEDENTES RECIENTES
1) Realizar una anamnesis detallada de sitio probable y fecha de infección de los casos sospechosos, si es posible mediante la ficha clínico-epidemiológica estandarizada.
2) Comunicarse inmediatamente con el referente provincial, y si este no existiera con los referentes nacionales a fin de utilizar la normativa estandarizada de diagnóstico, control de calidad y tratamiento. Es frecuente que luego de una sub-notificación ocurran fenómenos de sobre-notificación. Por la misma vía se deberá solicitar la provisión de la droga terapéutica.
3) Informarse adecuadamente e informar a la comunidad y a sus representantes políticos de las características de la enfermedad y sus formas de control según la experiencia de los referentes. Tener presente que para la leishmaniosis cutánea-mucocutánea que se ha encontrado en nuestro país la estrategia de control propuesta por Organización Mundial de la Salud es el diagnóstico precoz y tratamiento oportuno de casos. Tener especial cuidado de no estigmatizar enfermos (no está demostrada la transmisión persona a persona), ni proponer medidas de control para otro tipo de leishmaniosis (control de perros) u otro tipo de vectores (rociado con ULV).
4) Organizar una red de detección de casos sospechosos y derivación según se indica en el manual, mediante apoyo de centros periféricos de salud, agentes de Atención Primaria de la Salud, maestros, organizaciones comunitarias, etc.
5) Registrar toda la información de causalidad espacial o temporal que circule en la población para generar hipótesis a investigar. Hasta tanto no se comprueben, no promover su difusión y no actuar en base a suposiciones.
6) Comunicarse directamente o por medio de los referentes con el grupo de investigación, para hacer un estudio entomo-epidemiológico de foco, y si hiciera falta capacitar recursos locales. El objetivo de las investigaciones será proponer medidas de control apropiadas para el foco, y en caso necesario establecer un programa de actividades de vigilancia.
Si se desean realizar investigaciones sobre control de los vectores y potenciales reservorios presentes se puede contactar al grupo de investigación CeNDIE-ANLIS, a fin de determinar el diseño más apropiado a aplicar de acuerdo a características del foco. Para ello se deberá contar con personal local, profesional y técnico de apoyo que pueda ser capacitado en las diferentes actividades, y que tenga asegurada una estabilidad mínima para obtener resultados útiles al sistema.
ANEXO 2
FLUJOGRAMA DE TOMA Y PROCESAMIENTO DE MUESTRA DE CASOS SOSPECHOSOS DE LEISHMANIOSIS, LUEGO DEL DIAGNOSTICO CLINICO Y EPIDEMIOLOGICO.
Adaptar de acuerdo al nivel de complejidad disponible. La visualización del parásito es imprescindible para la confirmación. La caracterización sólo se debe hacer cuando se sospecha de una especie o variante circulante.
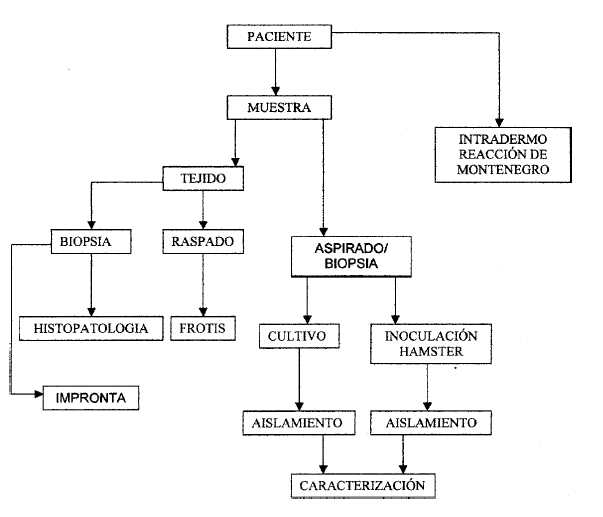
ANEXO 3
FROTIS
Procedimientos y soluciones
1. Muestra:
Tejido.
2. Material requerido
Láminas portaobjetos limpias y desengrasadas
Material de toma de muestra estéril: Hoja de bisturí o Espátula o Micropipetas estériles (capilares sanguíneos aguzados en uno de sus extremos) o "Bajalengua aguzado"
Algodón y gasa estéril
Solución de colorante Giemsa 2%, o May Grumwalds 50% Giemsa 10%
Alcohol 70%
Metanol
Solución fisiológica
Aceite de inmersión
Lápiz marcador
Cubreobjetos
Microscopio óptico 100x
3. Procedimiento de obtención de la muestra
Para toma de muestra de frotis con aspirado de lesión ver cultivo en anexo 4.
Para toma de muestra de frotis con "impronta" de biopsia ver histopatología en anexo 5.
1. Identificar el portaobjeto con los datos del paciente y colocar fecha.
2. Escoger la lesión que tenga el menor tiempo de evolución y los bordes más indurados.
3. Desinfectar con alcohol 70% los bordes de la lesión.
4. Sobre el borde más prominente hacer una incisión superficial de 5 mm de longitud por 5 mm de profundidad con el bisturí. Se hace compresión de la herida con gasa estéril hasta que deje de fluir sangre, luego se introduce la espátula en el sentido contrario a la incisión de tal forma que al introducirla en el corte se logre un buen raspado sobre los bordes laterales de la incisión. Otra alternativa es acceder por el cráter de la úlcera por debajo del borde.
5. Con el material obtenido en la espátula se coloca sobre el portaobjetos esparciéndolo muy suavemente, haciendo el frotis delgado y evitando pasar dos veces por el mismo sitio.
6. Se repite el procedimiento otras tres veces en diferentes sitios, para tener cuatro frotis por portaobjetos del paciente.
7. Dejar secar a temperatura ambiente por 10 minutos.
8. Anotar los datos del paciente en la ficha epidemiológica respectiva.
9. Fijar con metanol por 5 minutos.
Alternativa 1 - Giemsa 2%
10. Colorear con Giemsa diluído al 2% durante 60 minutos.
11. Lavar en agua corriente.
12. Dejar secar.
13. Observar al microscopio
Alternativa 2 - May Grunwalds 50% - Giemsa 10%:
10. May Grunwalds teñir 5 minutos.
11. Agregar sobre portas agua corriente 5 minutos.
12. Lavar bajo agua corriente y escurrir cuidadosamente.
14. Giemsa 10% en agua destilada, 30 minutos.
15. Lavar en agua corriente y dejar secar.
16. Observar al microscopio.
4. Soluciones
Giemsa
Solución Stock.
Colorante de Giemsa en polvo, certificado 0,75 gr.
Metanol puro 65 cc.
Glicerina pura 35 cc.
Poner todo lo anterior en botella oscura con cuentas de vidrio. Agitar la botella seis a diez veces al día hasta que quede completamente mezclado. Mantener bien tapado siempre. No necesita calor. Usar después del tercer día.
Solución buffer fosfato
Fosfato de sodio (Na2PO4) 6 gr
Fosfato de potasio (KH2PO4) 5 gr
Mezclar en un mortero. Usar 1 gr de esta mezcla para preparar la solución en 1000 ml de agua destilada. El pH debe ajustarse a 7.0
Giemsa diluído para tinción 2%
Solución Stock de Giemsa 1 ml
Buffer fosfato 50 ml
Se recomienda preparar esta solución en el momento de usarla
May Grunwalds - Giemsa
Solución Stock de May Grunwalds 50 ml
Solución Stock de Giemsa 50 ml
Agua destilada 50 ml
ANEXO 4
CULTIVO
Procedimientos y soluciones
Aspirado del borde de lesión
1. Muestra:
Tejido, exudado.
2. Material requerido
Para material a partir de biopsia ver anexo 5
Materiales
Gasa estéril
Alcohol 70%
Solución fisiológica con antibiótico (penicilina/estreptomicina)
Jeringas de 1 ml con agujas 26G x 3/8 (tuberculina)
Mechero
Tubos con medio Senekjie (Séneca).
3. Procedimiento.
1. Desinfectar los bordes de la lesión con alcohol 70%.
2. Poner en una jeringa de tuberculina 0,1ml de solución fisiológica o PBS + antibiótico.
3. Elegir el borde más inflamado, insertar la jeringa de tuberculina desde la piel sana del borde externo hacia la lesión en forma paralela a la superficie de la piel sin alcanzar el cráter, para evitar contaminación de la muestra. Sin empujar el émbolo.
4. Girar la aguja dentro de la piel para aflojar un poco el tejido y obtener linfa.
5. Retirar lentamente la aguja, al tiempo que se succiona con mucho cuidado. Tratar de no aspirar sangre.
3.1 Cultivo in vitro
6. Utilizando una técnica aséptica rigurosa, sembrar la muestra obtenida por aspirado en un tubo de cultivo con medio Senekjie. Flamear la boca del tubo y cerrar ajustando la tapa.
7. Hacer otros aspirados de igual forma en diversos sitios del borde de la lesión. Usualmente se toman cuatro aspirados.
8. Los tubos de cultivo ya sembrados deben protegerse de temperaturas altas por encima de 26°C, pero no deben guardarse en la heladera ya que los parásitos no crecen.
9. Los tubos de cultivo se observan después del cuarto día con microscopio invertido para ver si hay leishmanias creciendo. En su defecto, entre el séptimo y décimo día se toma con una asa una pequeña muestra, la cual se observa entre porta y cubreobjetos, buscando promastigotes.
3.2. Inoculación de Hamster
1. Tomar el aspirado como se describe anteriormente.
2. Anestesiar el hámster con éter. Limpiar con alcohol el área donde se va a inocular el hámster (nariz, dorso de pata).
3. Introducir la jeringa de tuberculina con el aspirado, intradérmicamente, e inocular el líquido.
4. Marcar el hámster y registrar los datos.
5. Revisar los hámsters semanalmente, registrando: pérdida de pelo, inflamación, nódulos, costras, tamaño y apariencia de la lesión, aparición de metástasis en cola y patas.
6. Periódicamente hacer un frotis de lesión.
4. Soluciones
1. PBS (Solución Salina Tamponada con fosfato)
Solución 1
|
|
|
Fosfato dibásico de sodio (Na2HPO4) |
4,75 gr |
|
Cloruro de Sodio (NaCl) |
5,00 gr |
|
Agua destilada |
1000 cm3 |
Solución 2
|
Fosfato monosódico de potasio (KH2PO2) |
4,53 gr |
|
Cloruro de Sodio (NaCl) |
5,00 gr |
|
Agua destilada |
1000 cm3 |
Cada una de las soluciones se prepara y se esteriliza separadamente
Para hacer la solución de trabajo se mezclan
8 partes de solución 1 + 2 partes de solución 2
Se ajusta el pH a 7.2
2. PBS + Antibiótico
La forma de preparar la solución primaria de penicilina/estreptomicina varía según la presentación de estos antibióticos. Los antibióticos deben reconstituirse en solución salina fisiológica estéril, a fin de lograr una concentración final
Solución Primaria:
Penicilina 5000 U/ml
Estreptomicina 10 mg/ml
Solución de trabajo:
Solución primaria 1 ml + PBS 9 ml
Esto da una solución 1:10, con una concentración final de 1000 U de penicilina y 100 mg de estreptomicina por ml.
Se recomienda mantener la solución congelada hasta el momento de usar.
3. Medio de Senekjie (Séneca)
Extracto de carne (Bacto beef Extract) 3gr
Agar en polvo 20 g
Peptona 20 g
Cloruro de Sodio (NaCl) 5 gr
Agua destilada 1000 ml
Sangre de conejo defibirnada 150 ml
Hidróxido de Sodio (NaOH)1N (para ajustar pH)
1. Disolver el extracto de carne en el agua destilada y calentar a 55-60°C durante 20 minutos y luego aumentar la temperatura a 80°C por 5 minutos.
2. Bajar la temperatura a 55-66°C, agregar el agar, peptona y NaCl. Mantener a esta temperatura durante 20 minutos.
3. Retirar del calor, llevar a pH 7.2 agregando NaOH 1 N
4. Esterilizar en autoclave.
5. Cuando la temperatura baje a 50°C-55°C agregar en forma estéril la sangre defibrinada de conejo, mezclar y colocar en tubos.
6. Dejar los tubos inclinados al medio ambiente durante dos horas y luego guardar en la heladerra.
Sangre defibrinada de conejo: En un Erlenmeyer estéril con perlas de vidrio, desfibrinar la sangre agitando 15 minutos seguidos, luego pasar a una probeta estéril, medir y agregar después al medio.
ANEXO 5
HISTOPATOLOGIA Y BIOPSIA PARA CULTIVO
HISTOPATOLOGIA
1. Materiales
Sacabocados (punch) diámetro 4 mm, estéril.
Equipo de microcirugía (tijeras y pinzas iris atraumáticas)
Gasa estéril
Láminas portaobjeto
Frascos o bolsa con formol al 10%
Xilocaína al 2% sin epinefrina
Jeringa para inyectar xilocaína
Guantes
Percloruro de hierro
Aplicadores estériles
Alcohol 70%
2. Procedimientos
1. Desinfectar el borde de la lesión con alcohol
2. El sitio para tomar la biopsia debe ser uno del borde más prominente pero que tenga menos costra o infección agregada.
3. Inyectar 0,5 a 1,0 ml de xilocaína sin epinefrina en la dermis cerca de donde se tomará la biopsia.
4. Tomar la biopsia insertando el sacabocado en el borde de la lesión, teniendo cuidado que incluya tanto borde de la úlcera como piel sana. El sacabocado se rota varias veces.
5. Retirar el sacabocado y cortar la base del cilindro de piel que se obtiene, sin maltratar la biopsia.
6. Colocar la biopsia sobre una gasa y limpiar el exceso de sangre.
7. Hacer impresiones de la biopsia sobre un portaobjeto. Se deja secar y se procesa igual que para el examen directo (frotis).
8. Colocar la biopsia dentro del formol al 10%. No olvidar identificar claramente el frasco con los datos del paciente.
9. Para detener la hemorragia que a veces se produce, aplicar percloruro de hierro en el sitio donde se obtuvo la biopsia.
2. Soluciones fijadoras
1. Solución de formol al 10%
|
Formol al 40% |
100 ml |
|
Agua estilada |
900 ml |
|
|
|
2. Solución de formol-buffer al 10%
|
Formol al 40% |
100 ml |
|
Fosfato monobásico de sodio (NaH2PO4) |
4,0 g |
|
Fosfato dibásico de sodio (Na2HPO4) |
6,5 g |
|
Agua destilada |
900 ml |
3. Solución de Bouin
|
Solución saturada de ácido pícrico |
750 ml |
|
Formol al 40% |
250 ml |
|
Acido acético glacial |
50 ml |
Fijar en la solución el tejido durante 2 a 12 horas dependiendo del tamaño de la muestra. Luego de la fijación (2 horas para una toma de menos de 1 cm) lavar con alcohol 50% hasta que no haya vestigios de ácido pícrico. Almacenar en alcohol 70% hasta su procesamiento.
BIOPSIA PARA CULTIVO
1. Materiales
Ademas de los materiales mencionados para ser utilizados en biopsia para histopatología, se necesitan,
Triturador de tejido, estéril.
Jeringa de tuberculina.
Tres tubos con medio de Senekjie.
PBS + Antibiótico.
2. Procedimiento
1. Se toma la biopsia con sacabocado de igual forma a la descripta para histopatología.
2. Al retirar el cilindro de piel obtenido con el sacabocado, se coloca inmediatamente en un tubo que contenga 1ml de PBS + Antibiótico. Se guarda así el tejido en la heladera aproximadamente 18 a 24 horas para que el antibiótico actúe sobre la flora bacteriana normal de la piel.
3. Cambiar el tejido a PBS + antibiótico fresco durante 2 horas.
4. Transferir el tejido a triturador estéril, utilizando técnica aséptica. Se tritura el tejido durante un minuto.
5. Con la jeringa de tuberculina se recoge cuidadosamente la suspensión obtenida.
6. Se inoculan 0.2 ml de suspensión en cada tubo con medio Senekjie. Estos deben mantenerse en incubadora a una temperatura entre 24°C y 27°C.
7. Se inoculan intradermicamente en la nariz de dos hámsters, cada uno con 0,1 ml de la suspensión.
3. Soluciones
PBS + Antibiótico ver anexo 4
ANEXO 6
INTRADERMOREACCION DE MONTENEGRO (IDRM) APLICACION, LECTURA E INTERPRETACION DE RESULTADO
1. Materiales
Jeringa de 1 ml con aguja 26G x 3/8 (tuberculina)
Alcohol 96%
Gasa
Antígeno de Montenegro
Bolígrafo
Papel blanco absorbente cortado en cuadros de 10 x 10 cm
Regla
Planilla de registro
2. Procedimiento
1. Verifique que el frasco se conserva refrigerado y agite el mismo antes de usar.
2. Desinfectar el tapón de goma del frasco de antígeno de Montenegro
3. Usando técnica aséptica tomar 0,1 ml de antígeno de Montenegro en una jeringa de tuberculina.
4. Limpiar con acohol la cara medial del antebrazo derecho. Insertar la punta de la aguja intradermicamente con el bisel hacia arriba. Introducir el antígeno lentamente, notando que se forma una pequeña pápula que luego desaparece.
3. Lectura
A las 48-72 horas se lee la prueba
7. Identificar el papel cortado con los datos del paciente.
8. Delimitar el área de induración con una lapicera birome.
9. Humedecer ligeramente con alcohol el rectángulo de un papel absorbente.
10. Poner en contacto el papel con la piel demarcada con tinta y presionar ligeramente. En el papel quedará dibujada el área.
11. Medir el diámetro del área dibujada en el papel en milímetros.
12. Adosar el papel y anotar el diámetro en la historia clínica del paciente.
4. Interpretación
Diámetros iguales o superiores a 5 mm se consideran reactivos.
Recordar:
La reactividad de la IDRM traduce la respuesta de la inmunidad celular desarrollada en el individuo infectado. Esta respuesta celular permanece aún después de haber cicatrizado la lesión, con o sin tratamiento (cura espontánea), Si el paciente estuvo en contacto con el parásito pero no desarrolló lesión, también puede resultar reactiva (infección asintomática). En las siguientes circunstancias la IDRM puede resultar "no reactiva": pacientes con breve período evolutivo de la lesión (1-2 meses), en ancianos y en sujetos inmunodeprimidos.
Una prueba de IDRM reactiva no es diagnóstico de leishmaniosis activa, sólo indica que el paciente ha tenido contacto previo con el parásito.